Code de sécurité 35 : Procédures de sécurité pour l'installation, l'utilisation et le contrôle des appareils à rayons X dans les grands établissements radiologiques médicaux (2024)
Bureau de la protection contre les rayonnements des produits cliniques et de consommation
Direction des sciences de la santé environnementale et de la radioprotection
Direction générale de la santé environnementale et de la sécurité des consommateurs
2024
Table des matières
- Notes explicatives
- Introduction
- Objectifs principaux du Code de sécurité
- Section A : Responsabilités et protection
- Section B : Exigences des locaux et des appareils
- Section C : Programme d'assurance de la qualité
- Annexe I : Doses limites de rayonnement ionisant dans un contexte professionnel
- Annexe II : Modèle de liste de contrôle des informations de blindage
- Annexe III : NCRP #49 Méthodologie de calcul des exigences de blindage des salles de radiologie diagnostique
- Annexe IV : Guides de blindage pour le stockage des films radiographiques
- Annexe V : Organismes fédéraux/provinciaux/territoriaux de sécurité radiologique
- Annexe VI : Liste de contrôle en radioprotection de l'établissement
- Annexe VII : Unités de mesure du rayonnement
- Remerciements
- Référence
Notes explicatives
Le présent document fait partie d'une série de codes de sécurité préparés par Santé Canada afin d'établir les exigences relatives à l'utilisation sécuritaire des dispositifs émettant des radiations.
Ce code de sécurité a été préparé pour fournir des directives spécifiques à l'usage des grands établissements radiologiques médicaux où les procédures radiologiques de diagnostic et d'intervention sont effectuées couramment à l'aide d'appareils de radiographie, de radioscopie ou de tomodensitométrie. En règle générale, ces grands établissements opèrent plus d'un type d'appareil radiologique ou possèdent plusieurs séries du même type d'appareil. La plupart des hôpitaux et des établissements de tomodensitométrie appartiennent à cette catégorie.
Le présent code de sécurité ne traite pas de la radioprotection pour les cliniques dentaires et de mammographie. Pour ces établissements, il faut plutôt se reporter aux publications de Santé Canada « Code de sécurité 30, Radioprotection dans l'exercice de la dentisterie - Procédures de sécurité pour l'installation, l'utilisation et le contrôle des appareils de radiographie dentaire », et « Code de sécurité 36, Radioprotection et normes de qualité en mammographie - Procédure de sécurité pour l'installation, l'utilisation et le contrôle des appareils à rayons X mammographique ». Des parties du code de sécurité peuvent également être utilisées pour obtenir des lignes directrices sur la radioprotection pour les petits établissements radiologiques (comme les cabinets de chiropractie, de podologie, de thérapie physique et d'ostéodensitométrie), après consultation d'un expert en radioprotection.
Les exigences et les recommandations de ce code de sécurité ne s'appliquent pas aux installations de radiothérapie et aux appareils utilisés en radiothérapie, notamment les simulateurs de radiothérapie pour la localisation et la planification des traitements.
La révision de 2024 du code de sécurité remplace la version publiée en 2008. Elle comprend des mises à jour précises sur la protection des patients, les limites de doses pour le cristallin, et la déclaration de grossesse par les patientes et les opératrices.
Les renseignements contenus dans le présent code de sécurité sont destinés aux propriétaires d'appareils de soins de santé, aux médecins, aux technologues, aux physiciens médicaux et aux autres membres du personnel concernés par le rendement des appareils, la qualité des images et la sécurité radiologique de l'établissement.
Les Codes de sécurité fournissent des orientations, de l'information et des conseils en matière de radioprotection. Les Codes de sécurité de Santé Canada sont parfois incorporés par renvoi dans des règlements, des normes et des politiques d'autres autorités, comme les ministères et organismes fédéraux, provinciaux, ou territoriaux. Dans ces cas, c'est le ministère ou l'autorité de réglementation concerné qui détermine comment la conformité au code de sécurité est vérifiée. Par exemple, le Code de sécurité 35 est incorporé par renvoi dans le Règlement canadien sur la santé et la sécurité au travail pour l'instruction et l'orientation des personnes employées dans les ministères et organismes de la fonction publique fédérale et des personnes dont l'employeur est régi par le Code canadien du travail.
Les règles régissant l'installation et l'utilisation sécuritaires des appareils de radiographie, ainsi que les protocoles et les exigences de sécurité s'appliquant aux opérateurs, peuvent être fixées par des lois provinciales ou territoriales, des ordres professionnels et des associations. Il peut notamment s'agir d'exigences relatives aux personnes autorisées à effectuer certaines actions ou à exercer certains rôles et responsabilités décrits dans le présent code de sécurité. Dans certains cas, il est également possible que les autorités provinciales ou territoriales citent les Codes de sécurité de Santé Canada. Pour obtenir des précisions sur les exigences réglementaires de chaque province et territoire et pour déterminer dans quelle mesure le présent Code de sécurité serait applicable, il convient de communiquer avec les autorités indiquées à l'annexe V.
Dans ce code de sécurité, les termes « doit » ou « doivent » et « devrait » ou « devraient » ont été choisis à dessein. Les termes « doit » ou « doivent » indiquent qu'il s'agit d'une exigence essentielle afin de satisfaire aux normes de protection actuellement acceptées, tandis que les termes « devrait » ou « devraient » indiquent que la recommandation conseillée est fort souhaitable et qu'elle devrait être appliquée lorsqu'il est possible de le faire.
Dans ce domaine où la technologie progresse rapidement et où des problèmes imprévus et uniques surviennent continuellement, ce code de sécurité ne peut tenir compte de toutes les situations possibles. L'observation stricte des règles ne peut remplacer un jugement sûr. Les recommandations peuvent être modifiées dans certains cas inhabituels, mais seulement suite à des conseils d'experts en radioprotection. Le présent code de sécurité sera examiné et révisé périodiquement et les exigences particulières peuvent être reconsidérées à tout moment s'il devient nécessaire de tenir compte d'une situation imprévue. L'interprétation ou l'élaboration de toute question peut être réalisée en consultant le Bureau de la protection contre les rayonnements des produits cliniques et de consommation, Santé Canada, Ottawa, Ontario K1A 1C1.
Introduction
La radiologie diagnostique et d'intervention jouent aujourd'hui un rôle essentiel dans l'exercice de la médecine. Les progrès dans la technologie de l'imagerie par rayons X, ainsi que les développements de la technologie numérique ont eu des répercussions significatives sur la pratique radiologique. Ceci inclut des améliorations dans la qualité des images, des réductions dans les doses et un éventail plus large d'applications disponibles qui permettent d'obtenir un meilleur traitement et un meilleur diagnostic des patients. Cependant, les principes de base de la formation des images par les rayons X et les risques liés aux expositions demeurent inchangés. Les rayonnements X peuvent endommager les cellules et les tissus sains et, par conséquent, toutes les techniques médicales utilisant des appareils radiologiques doivent être gérées avec précaution. Dans tous les établissements et pour tous les types d'appareils, des procédures doivent être en place afin de permettre que les expositions des patients, du personnel et du public soient maintenues aussi faibles que raisonnablement possible.
Les radiodiagnostics contribuent à une forte proportion de l'exposition aux rayonnements artificiels de la population générale. Bien que les doses individuelles associées à la radiographie conventionnelle soient habituellement faibles, celles des examens comprenant la tomodensitométrie et la radioscopie peuvent être beaucoup plus élevées. Cependant, par la bonne qualité des installations, de l'aménagement et de l'entretien des appareils radiologiques, de même que par l'usage de techniques appropriées par des opérateurs dûment formés, on peut réduire considérablement l'exposition des patients sans diminuer la valeur des renseignements médicaux obtenus. Et lorsque l'on diminue l'exposition des patients au rayonnement, l'exposition des opérateurs et celle des autres membres du personnel de la santé sont réduites.
Le besoin de radioprotection s'impose parce que l'exposition aux rayons ionisants peut causer des effets délétères non seulement au sujet qui subit l'exposition mais aussi à ses descendants. Ces effets sont appelés somatiques et génétiques, respectivement. Les effets somatiques sont caractérisés par des modifications à l'intérieur des organes du corps observées chez les sujets exposés. Ces modifications peuvent apparaître en quelques heures ou après plusieurs années, dépendant de la quantité de rayonnement subie ou de la durée de l'exposition. Quant aux effets génétiques, ils représentent également un danger aux faibles doses utilisées en radiodiagnostic. Même si les doses de rayonnement sont faibles et ne semblent causer aucune lésion, il existe une probabilité que des lésions chromosomiques surviennent dans les cellules germinales entraînant des mutations et des anomalies génétiques. Ces lésions peuvent donc devenir significatives lorsqu'elles touchent de grandes populations.
Étant donné qu'il n'est pas possible de mesurer les effets cancérogènes à faibles doses, les estimations des incidences des effets des rayonnements sont fondées sur une extrapolation linéaire à partir de doses relativement élevées. En raison des incertitudes à l'égard du risque radiologique, un modèle de risque de la protection contre les rayonnements part de l'hypothèse que le risque pour la santé dû à l'exposition aux rayonnements est proportionnel à la dose. On appelle cela l'hypothèse de linéarité sans seuil. Puisque l'effet projeté d'une faible dose n'augmente la fréquence des effets néfastes que très peu au-dessus du niveau « naturel » où ils se produisent, il est impossible de prouver seulement par l'observation la validité ou l'invalidité de cette hypothèse. Cependant, l'hypothèse de linéarité sans seuil a été largement adoptée en radioprotection et elle a mené à la formulation du principe « ALARA », qui vient de l'expression anglaise « As Low As Reasonably Achievable ». Le principe « ALARA » est une approche de la protection contre les rayonnements destinée à maintenir les expositions des travailleurs sous irradiation et du public en général à un niveau aussi faibles que raisonnablement possible, en tenant compte des facteurs sociaux et économiques.
En radiologie, il faut considérer quatre aspects principaux dans la radioprotection. Premièrement, les patients ne devraient pas être soumis à des procédures radiologiques inutiles. Ceci veut dire que les procédures sont prescrites de façon justifiée et incluant un examen clinique, et lorsque l'information relative au diagnostic ne peut s'obtenir autrement. Deuxièmement, lorsqu'une procédure est requise, il est essentiel que le patient soit protégé contre une exposition excessive au rayonnement lors de l'examen. Troisièmement, il est nécessaire que les employés au sein de l'établissement soit protégés contre une exposition excessive au rayonnement pendant qu'ils travaillent. Enfin, le personnel et le public en général à proximité de tels établissements ont besoin d'une protection adéquate.
Tandis que des doses limites réglementaires ont été établies pour les travailleurs sous irradiation et le public en général, ces limites ne s'appliquent pas aux doses reçues par un patient soumis à une radiologie médicale. Chez les patients, le risque doit toujours être pesé en fonction de la nécessité clinique d'obtenir un diagnostic ou un traitement précis. On doit toujours s'efforcer de réduire les doses des patients au niveau le plus faible possible compatible avec une qualité optimale d'information relative au diagnostic. Par une coopération étroite entre les professionnels médicaux, les technologues, les physiciens médicaux et autre personnel de soutien, il est possible de réaliser un programme de radioprotection efficace et de maintenir un service d'imagerie médicale de haute qualité.
Objectifs principaux du code de sécurité
Ce code de sécurité porte sur la protection de toutes personnes susceptibles d'être exposées aux rayons émis par les appareils radiologiques utilisés dans un grand établissement radiologique médical. Le but du présent code de sécurité est de fournir aux établissements radiologiques l'information nécessaire pour atteindre les principaux objectifs suivants :
- réduire l'exposition des patients aux rayonnements ionisants tout en assurant que l'information de diagnostic nécessaire est obtenue et que le traitement est donné
- assurer une protection adéquate du personnel dans l'opération des appareils radiologiques
- assurer une protection convenable aux autres membres du personnel et au grand public dans les zones où les appareils radiologiques sont utilisés
Afin de réaliser ces objectifs, ce code de sécurité spécifie :
- les responsabilités relatives du propriétaire, de l'opérateur des appareils radiologiques, de l'utilisateur responsable, du physicien médical ou du responsable de la radioprotection, du médecin orienteur, du spécialiste des systèmes informatiques et du personnel de réparation et d'entretien
- les pratiques et les procédures pour minimiser les doses de rayonnement aux opérateurs et au public
- les pratiques et les procédures pour minimiser les doses de rayonnement aux patients tout en maintenant une qualité d'image adéquate
- les pratiques et les procédures pour assurer que les appareils radiologiques sont utilisés de façon sûre
- les renseignements sur la conception des installations et les exigences en matière de blindage
- Les normes de construction minimales et le rendement des appareils radiologiques
- l'information nécessaire pour mettre en oeuvre et opérer un programme d'assurance de la qualité pour l'établissement
- une liste d'essais d'acceptation et de contrôle de la qualité pour les divers types d'appareils radiologiques et leurs accessoires; et
- un calendrier de réalisation des essais de contrôle de la qualité
Ce code de sécurité comprend trois sections :
Section A : Responsabilités et protection
Cette section énonce les responsabilités du propriétaire, des utilisateurs, des opérateurs et des autres membres du personnel pour l'installation, le fonctionnement et le contrôle en toute sécurité des appareils. Elle énonce également les pratiques destinées à minimiser les doses de rayonnement aux patients, au personnel et au public.
Section B : Exigences des locaux et des appareils
Cette section énonce les exigences de conception des locaux et les normes minimales de construction et de rendement des appareils.
Section C : Programme d'assurance de la qualité
Cette section énonce les exigences des programmes d'assurance de la qualité, incluant les essais d'acceptation et les procédures de contrôle de la qualité.
Section A : Responsabilités et protection
A.1.0 Responsabilité du personnel
Bien que les responsabilités du personnel décrites plus bas soient regroupées séparément, il est impératif qu'une coopération totale existe entre toutes les parties concernées pour obtenir le niveau optimal de radioprotection et de qualité d'image.
A.1.1 Propriétaire
Le propriétaire est l'ultime responsable de la sécurité radiologique de l'établissement. Il lui appartient donc de veiller à ce que les appareils qu'il utilise ou qu'il fournit aux opérateurs ainsi que les locaux où sont installés les appareils répondent à toutes les normes de sécurité concernant le rayonnement et qu'un programme de radioprotection soit élaboré, mis en oeuvre et tenu pour l'établissement. Le propriétaire peut déléguer sa responsabilité aux membres qualifiés du personnel en tenant compte de leur nombre ainsi que de la nature et de la taille des installations. La manière dont cette responsabilité est déléguée dépendra du nombre de membres du personnel, de la nature de l'opération et de la quantité d'appareils radiologiques qu'il possède. Dans tous les cas, le propriétaire doit s'assurer qu'une ou plusieurs personnes qualifiées sont désignées pour remplir les rôles décrits plus bas.
A.1.2 Utilisateur responsable
Le rôle principal de l'utilisateur responsable consiste à surveiller et gérer le programme de radioprotection de l'établissement, incluant les besoins en personnel, le rendement des appareils ainsi que les procédures de sécurité, et à communiquer l'information relative aux programmes au personnel adéquat. Il faut désigner au minimum un individu comme utilisateur responsable. Si l'utilisateur responsable effectue également des examens de patients, alors toutes les exigences énumérées dans la section A.1.3 pour l'opérateur d'appareils radiologiques doivent également être satisfaites. L'utilisateur responsable doit :
- posséder les qualités exigées par toutes les lois et tous les règlements fédéraux, provinciaux ou territoriaux applicables et détenir un certificat conforme aux normes reconnues, comme,
- pour les médecins, le Collège royal des médecins et chirurgiens du Canada (CRMCC) ou le Collège des médecins du Québec, ou
- pour les technologues, l'Association canadienne des technologues en radiation médicale ou l'Ordre des technologues en radiologie du Québec
- acquérir une requalification ou une formation d'appoint selon toutes les lois et tous les règlements fédéraux, provinciaux ou territoriaux applicables et conformément aux normes reconnues, comme,
- pour les médecins, par le Collège royal des médecins et chirurgiens du Canada ou par le Collège des médecins du Québec, ou
- pour les technologues, par l'Association canadienne des technologues en radiation médicale ou par l'Ordre des technologues en radiologie du Québec
- s'assurer que tous les appareils radiologiques, les appareils de traitement d'image et les appareils auxiliaires fonctionnent correctement et sont entretenus adéquatement en appliquant et en tenant un programme efficace d'assurance de la qualité de l'image pour l'établissement incluant des tests de contrôle de la qualité, l'établissement des niveaux de référence diagnostiques et la tenue des dossiers
- s'assurer que les appareils sont correctement utilisés et entretenus adéquatement, par un personnel compétent correctement formé à l'opération sécuritaire des appareils
- s'assurer que les employés sans expérience, comme les étudiants, n'opèrent les appareils que sous la supervision directe d'un opérateur d'appareils radiologiques licencié, agréé et expérimenté, jusqu'à ce qu'ils acquièrent les compétences dans une procédure clinique donnée, auquel cas ils feraient l'objet d'une supervision indirecte par un superviseur disponible sur site au besoin
- établir des procédures documentées de fonctionnement sécuritaire pour les appareils et s'assurer que le personnel d'opération est convenablement formé à l'utilisation de ces appareils
- promulguer des règles documentées de radioprotection et s'assurer que le personnel y est sensibilisé par la formation
- s'assurer qu'une enquête est effectuée sur toute exposition connue ou suspectée du personnel qui est
- anormalement plus élevée que la dose habituelle reçue par cet individu, ou
- supérieure à un vingtième de la dose limite pour les travailleurs sous irradiation, spécifiée à l'annexe I
- s'assurer que les niveaux de rayonnement dans les zones contrôlées et non contrôlées sont inférieures aux limites maximales permises de sorte que les doses limites annuelles pour les travailleurs sous irradiation et le public, indiquées à l'annexe I, ne seront pas dépassées
- s'assurer de la tenue d'un système de communication efficace entre les opérateurs d'appareils radiologiques, les médecins orienteurs, les physiciens médicaux/responsables de la radioprotection et les spécialistes des systèmes informatiques afin de discuter de toutes questions liées à la radioprotection des patients et des travailleurs; et
- s'assurer que le physicien médical/responsable de la radioprotection ainsi que tous les opérateurs ont reçu un exemplaire du présent code de sécurité
A.1.3 Opérateur d'appareils radiologiques
Tous les opérateurs d'appareils radiologiques ont la responsabilité d'effectuer des procédures radiologiques prescrites d'une manière qui ne provoque pas d'exposition inutile des patients, d'eux-mêmes et des autres travailleurs dans l'établissement. En fonction du type de procédure radiologique, les appareils peuvent être opérés par un physicien, un physicien/praticien ou un technologue en radiation.
Tous les opérateurs doivent :
- posséder les qualifications requises par toutes les lois et tous les règlements fédéraux, provinciaux ou territoriaux applicables et détenir un certificat conforme aux normes reconnues, comme,
- pour les médecins, par le Collège royal des médecins et chirurgiens du Canada ou par le Collège des médecins du Québec, ou
- pour les technologues, par l'Association canadienne des technologues en radiation médicale ou par l'Ordre des technologues en radiologie du Québec
- acquérir une requalification ou une formation d'appoint selon toutes les lois et tous les règlements fédéraux, provinciaux ou territoriaux applicables et conformément aux normes reconnues, comme,
- pour les médecins, par le Collège royal des médecins et chirurgiens du Canada ou par le Collège des médecins du Québec, ou
- pour les technologues, par l'Association canadienne des technologues en radiation médicale ou par l'Ordre des technologues en radiologie du Québec
- avoir une formation documentée sur
- l'opération sécuritaire des appareils radiologiques et accessoires utilisés dans l'établissement
- la procédure radiologique en cours de réalisation
- le positionnement des patients pour une localisation précise des régions d'intérêt
- toutes les procédures d'assurance de la qualité spécifiées par le fabricant, si nécessaire; et
- les procédures et mesures de radioprotection
- être familiarisé avec le manuel d'opération du fabricant pour l'appareil spécifique utilisé dans l'établissement et y avoir accès
- reconnaître les dangers des rayonnements liés à leur travail et prendre des mesures pour les réduire
- surveiller l'exposition aux rayonnements à l'aide d'un dosimètre personnel si la dose est susceptible d'être supérieure à un vingtième de la dose limite pour les travailleurs sous irradiation, tel que spécifiée à l'annexe I
- avoir une compréhension approfondie des méthodes de travail sécuritaires et des techniques et procédures appropriées, incluant l'utilisation adéquate d'équipement de protection personnel
- avoir une formation clinique documentée sur les procédures radiologiques avant de commencer à travailler seul sur des patients, conformément à toutes les lois et à tous les règlements fédéraux, provinciaux ou territoriaux applicables, ou conformément à toutes les normes professionnelles pertinentes
- s'efforcer d'éliminer les procédures radiographiques inutiles en réduisant le nombre de reprises et en réduisant toutes les expositions des patients à leurs valeurs pratiques les plus faibles
- participer pleinement au programme d'assurance de la qualité de l'établissement et signaler à l'utilisateur responsable tout changement dans le rendement des appareils; et
- comprendre les recommandations du présent code de sécurité
A.1.4 Physicien médical ou responsable de la radioprotection
Il est indispensable d'avoir un physicien médical ou un responsable de la radioprotection pour jouer le rôle de conseiller sur tous les aspects de radioprotection pendant les étapes initiales de construction de l'établissement, d'installation des appareils et, par la suite, pendant les opérations. Les physiciens médicaux sont des professionnels des soins de santé avec une formation spécialisée dans les applications médicales de la physique. Le titre le plus couramment attribué au spécialiste de sûreté radiologique qui gère habituellement un programme de protection contre les rayonnements est celui de responsable de la radioprotection.
Le physicien médical/responsable de la radioprotection doit :
- posséder les qualités exigées par toutes les lois et tous les règlements fédéraux, provinciaux ou territoriaux applicables et détenir un certificat conforme aux normes reconnues, comme
- pour les physiciens médicaux, par le Collège canadien des physiciens en médecine
- acquérir une requalification ou une formation d'appoint selon toutes les lois et tous les règlements fédéraux, provinciaux ou territoriaux applicables et conformément aux normes reconnues, comme
- pour les physiciens médicaux, par le Collège canadien des physiciens en médecine
- s'assurer que l'installation est conforme à toutes les exigences réglementaires, en
- évaluant la sécurité radiologique d'une installation au moment de la planification et/ou construction de l'établissement, ou lorsque des modifications sont prévues et/ou en cours de réalisation dans un établissement en service
- enregistrant les appareils auprès de l'organisme approprié à l'achat de nouveaux appareils, et
- fixant des inspections périodiques pour l'établissement. Dans certaines juridictions, l'organisme responsable des inspections a le mandat d'établir le calendrier d'inspection
- établir des conditions de travail sécuritaires selon les recommandations du présent code de sécurité et les exigences réglementaires de la législation fédérale, provinciale ou territoire, le cas échéant
- s'assurer que les procédures de sécurité établies sont respectées et signaler toute non-conformité à l'utilisateur responsable
- examiner périodiquement les procédures de sécurité et les mettre à jour pour assurer la sécurité optimale des patients et des opérateurs
- former les opérateurs d'appareils radiologiques et autres membres du personnel participant aux procédures radiographiques aux pratiques correctes de radioprotection
- effectuer des contrôles de routine des appareils et des dispositifs de sécurité de l'établissement ainsi que des contrôles de rayonnement
- s'assurer que des instruments appropriés de contrôle de rayonnement sont disponibles, en bon état de fonctionnement et correctement calibrés
- conserver les dossiers des enquêtes de radioprotection, incluant les synthèses de mesures correctives recommandées et/ou instituées (se reporter à la section B.5.1)
- déclarer qui est considéré comme une personne professionnellement exposée (c.-à-d. le personnel susceptible de recevoir une dose de rayonnement dépassant un vingtième de la dose limite recommandée pour un travailleur sous irradiation, telle qu'elle est spécifiée à l'annexe I);
- organiser la participation à un service de surveillance de l'exposition du personnel, tel que celui qui est prévu par les Services de dosimétrie nationaux, Santé Canada, Ottawa, Ontario K1A 1C1;
- s'assurer que toutes les personnes exposées professionnellement portent des dosimètres personnels lors des procédures radiologiques ou lorsque les expositions professionnelles sont fort probables;
- examiner, gérer et tenir des dossiers des expositions professionnelles subies par le personnel;
- examiner chaque cas d'exposition connu ou soupçonné de patients ou du personnel afin d'en déterminer la cause et de prendre des mesures correctives pour empêcher toute récurrence;
- participer à l'établissement des niveaux de référence diagnostiques; et
- comprendre les recommandations du présent code de sécurité.
A.1.5 Médecin/praticien orienteur
Le médecin/praticien orienteur est la personne autorisée à prescrire un diagnostic ou des procédures interventionnelles aux rayons X. La principale responsabilité du médecin/praticien orienteur est de s'assurer que l'utilisation des rayons X est justifiée. Dans certaines juridictions, une infirmière autorisée ou une infirmière praticienne peut être autorisée à prescrire un examen radiologique. Dans de tels cas, les responsabilités du médecin/praticien orienteur énumérées ci- dessous s'appliqueraient à ces personnes. Il est recommandé de communiquer avec les organismes provinciaux ou territoriaux appropriés de sécurité radiologique, indiquées à l'annexe V, pour obtenir des renseignements sur toutes les lois et tous les règlements provinciaux ou territoriaux applicables.
Le médecin/praticien orienteur doit :
- posséder les qualités exigées par toutes les lois et tous les règlements fédéraux, provinciaux ou territoriaux applicables et détenir un certificat conforme aux normes reconnues, comme
- le Collège royal des médecins et chirurgiens du Canada ou par le Collège des médecins du Québec;
- acquérir une requalification ou une formation d'appoint selon toutes les lois et tous les règlements fédéraux, provinciaux ou territoriaux applicables et conformément aux normes reconnues, comme
- pour les médecins, par le Collège royal des médecins et chirurgiens du Canada ou par le Collège des médecins du Québec;
- prescrire un examen radiologique fondé sur l'expérience professionnelle, le jugement et le bon sens;
- prendre en considération des examens alternatifs dans lesquels des rayons X ne seraient pas utilisés;
et devrait :
- être confiant que la procédure améliorera suffisamment le diagnostic et/ou le traitement du patient par rapport à des méthodes de diagnostic et/ou de traitement alternatives, dans lesquelles des rayons X ne seraient pas utilisés;
- avoir conscience des risques liés aux procédures radiologiques.
A.1.6 Spécialiste des systèmes informatiques
Les établissements qui effectuent le traitement d'images numériques devraient avoir accès à une personne formée et possédant de l'expérience dans la maintenance et le contrôle de la qualité des logiciels et des matériels informatiques tels que ceux pour le PACS et les appareils de téléradiologie. En fonction de l'établissement, cette personne peut être sur site ou disponible à la demande. La qualification requise pour cette personne dépendra beaucoup du type d'établissement et du type d'appareil utilisé dans l'établissement. Dans toutes les situations, le spécialiste des systèmes informatiques doit garantir la confidentialité des dossiers de patients.
Le spécialiste des systèmes informatiques devrait :
- avoir étudié et être expérimenté en informatique;
- avoir suivi une formation spécifique aux appareils fournie par les fabricants, le cas échéant;
- avoir une bonne connaissance des concepts de réseau tels que DICOM et HL7;
- être familiarisé avec le déroulement des opérations au sein de l'établissement;
- comprendre les politiques et procédures en place au sein de l'établissement;
- comprendre l'importance et les exigences d'un programme d'assurance de la qualité pour les systèmes informatiques;
- communiquer avec le personnel au sujet de toute modification ou mise à niveau de matériels ou de logiciels des appareils de gestion des données et des conséquences sur les procédures d'opération de l'établissement.
A.1.7 Personnel de réparation et d'entretien
Le personnel de réparation et d'entretien comprend les personnes autorisées à effectuer la réparation et l'entretien du matériel et des logiciels des génératrices de rayons X, des systèmes de commande, des systèmes d'imagerie et de leurs logiciels d'opération. En fonction de l'établissement, ces personnes peuvent être sur site ou disponibles à la demande, mais en général, cette fonction est parfois sous-traitée à une organisation extérieure, ou au fabricant des appareils. La qualification requise pour ces personnes dépendra du type d'établissement et du type d'appareil utilisé dans l'établissement.
Le personnel de réparation et d'entretien devrait :
- avoir des compétences et une formation dans
- la réparation et l'entretien des appareils radiologiques d'imagerie, et
- les principes et procédures de radioprotection;
- s'assurer, à la suite d'une procédure de réparation ou d'entretien, que l'appareil est conforme aux normes réglementaires ou aux spécifications du fabricant;
- s'assurer que toutes les procédures de réparation ou d'entretien sont correctement consignées et communiquées à l'utilisateur responsable et aux autres membres du personnel concernés;
- signaler à l'utilisateur responsable toute non-conformité par rapport aux procédures de sécurité établies;
- examiner périodiquement les procédures d'entretien et les mettre à jour pour garantir la sécurité optimale des patients et des opérateurs;
- communiquer, si nécessaire, au personnel les besoins d'essais d'acceptation appropriés, de réglage de base et d'essais de contrôle de la qualité; et
- suivre les recommandations du fabricant pour la réparation et l'entretien des appareils.
A.2.0 Mesures de réduction de l'exposition du personnel aux rayons X
Les procédures requises et recommandées décrites dans la présente section sont essentiellement orientées vers la protection de la santé au travail. Cependant, le respect de ces procédures assurera également, dans de nombreux cas, la protection des visiteurs et des personnes à proximité d'une installation radiographique. Les pratiques et procédures de travail sécuritaires devraient être considérées comme un minimum, qu'il conviendrait de renforcer par des exigences supplémentaires, lorsque cela est justifié, pour couvrir des circonstances spéciales dans des installations particulières.
Pour obtenir une sécurité optimale, les utilisateurs responsables et les opérateurs d'appareils doivent faire tous les efforts raisonnables pour maintenir leur exposition et celle des autres employés raisonnablement en dessous des limites spécifiées à l'annexe I.
A.2.1 Exigences générales et recommandations
- Une salle de radiologie ne doit pas être utilisée pour plus d'un examen à la fois.
- Seules les personnes dont la présence est indispensable doivent se trouver dans la salle de radiologie lorsqu'un examen radiologique est effectué.
- Le personnel doit, en permanence, se tenir aussi loin que possible du faisceau de rayons X. On ne doit jamais autoriser l'exposition directe du personnel au faisceau de rayonnement primaire.
- L'irradiation délibérée d'un individu pour des motifs de formation ou d'évaluation des appareils ne doit jamais se produire.
- Toutes les personnes doivent utiliser au mieux les dispositifs de protection mis à leur disposition (se reporter à la section B.4.1).
- Tous les opérateurs d'appareils radiologiques ainsi que le personnel (c.-à-d. les infirmières) qui participe couramment à des examens radiologiques et les autres personnes qui sont susceptibles de recevoir une dose de rayonnement supérieure à un vingtième de la dose limite recommandée pour un travailleur sous irradiation telle qu'elle est spécifiée à l'annexe I doivent être déclarés travailleurs sous irradiation et leur exposition doit être surveillé à l'aide d'un dosimètre personnel.
- Des dosimètres personnels doivent être portés et stockés conformément aux recommandations du fournisseur des services de dosimétrie. Lorsqu'un tablier de protection est porté, le dosimètre personnel doit être porté sous le tablier. Si des extrémités sont susceptibles d'être exposées à des doses bien plus élevées, il est recommandé de porter des dosimètres supplémentaires à ces extrémités.
- Tous les dossiers de dosimétrie personnels doivent être tenus pendant la durée de vie de l'installation.
- Si un employeur est informé qu'une travailleuse en radioprotection est enceinte, il doit prendre des mesures appropriées pour s'assurer que les tâches qui lui sont confiées pendant le reste de sa grossesse sont compatibles avec les recommandations sur les limites de doses indiquées à l'annexe I. En fonction du type d'installation et du type de travail effectué par la personne, il se peut qu'il ne soit pas nécessaire de démettre une personne enceinte de ses fonctions liées à l'utilisation d'un appareil radiologique. Il est recommandé que la décision de démettre une personne enceinte de ses fonctions liées à l'utilisation d'un appareil radiologique inclue la prise en compte des risques d'exposition aux rayonnements liés aux fonctions de cette personne, tel que déterminé par un physicien médical ou un responsable de la radioprotection.
- Quand il est nécessaire d'immobiliser des enfants ou des patients trop faibles, on doit recourir à des appareils de contention. Si l'on fait appel à un parent, un aide ou un membre du personnel pour immobiliser le sujet, cette personne devrait porter un tablier et des gants protecteurs et se placer autant que possible de façon à éviter le faisceau de rayons X. Personne ne devrait accomplir ces fonctions de manière régulière.
- Toutes les portes d'entrée d'une salle de rayons X devraient rester fermées lorsqu'un patient est dans la salle et doivent être fermées lorsqu'un examen radiologique est réalisée.
- Les appareils radiogènes sous tension et prêts à produire des rayons X ne doivent pas être laissés sans surveillance.
A.2.2 Exigences et recommandations sur l'utilisation des appareils mobiles
- On ne doit utiliser les appareils mobiles que si l'état du patient ne permet pas son transport à la salle de radiologie.
- Pendant l'exposition, le faisceau de rayons X devrait être dirigé autant que possible hors des zones occupées et on doit mettre tout en oeuvre pour éviter que ce faisceau n'atteigne d'autres personnes que le patient.
- L'opérateur doit se tenir à une distance d'au moins 3 mètres du tube radiogène et hors de la trajectoire du faisceau de rayons X sauf s'il porte un équipement de protection ou s'il est derrière un écran plombé.
- Dans un appareil à décharge de condensateur, il reste, après l'exposition, une tension résiduelle dans les condensateurs. Cette tension donne lieu à un « courant d'obscurité » et à un rayonnement, bien que l'interrupteur d'exposition soit en position d'arrêt. Par conséquent, la tension résiduelle doit être complètement déchargée avant que l'appareil soit laissé sans surveillance.
A.2.3 Exigences et recommandations sur l'utilisation des appareils de radiographie
- En règle générale, l'irradiation devrait être commandée à partir du poste de commande situé dans une zone protégée. Les opérateurs devraient demeurer dans la zone protégée. Dans le cas de techniques spéciales où l'opérateur est tenu de commander l'irradiation tout en étant à côté du patient, l'opérateur doit porter des vêtements de protection appropriés conformément aux exigences de la section B.4.1.
- L'opérateur doit avoir une vue nette du patient durant l'examen radiologique et il doit être capable de communiquer avec le patient et/ou les assistants sans quitter la cabine de commande.
- On ne doit jamais tenir les cassettes à la main pendant les expositions.
A.2.4 Exigences et recommandations sur l'utilisation des appareils de radioscopie
- À l'exception du patient, toute personne se trouvant dans la salle durant une radioscopie et une prise de radiographie interscopique doivent porter un tablier protecteur. Les écrans ou rideaux plombés suspendus au radioscope ne doivent pas être considérés comme substitut au vêtement de protection tels que les tabliers de plomb.
- Au cours des examens de radioscopie, le radiologiste devrait porter des gants protecteurs s'il y a nécessité de palper à la main. On devrait le moins possible palper à la main sous l'écran.
- L'examen de radioscopie doit être aussi bref que possible, avec des expositions et des champs réduits au minimum utile.
- Pour chaque type de procédure de radioscopie, il faut évaluer les positions physiques de tout le personnel pour assurer une opération aisée des appareils, une visibilité de l'affichage et une protection contre le champ de rayonnement.
A.2.4.1 Exigences et recommandations sur la réalisation d'une angiographie.
L'angiographie représente une des plus importantes sources d'exposition du personnel, étant donné qu'elle nécessite la présence de plusieurs personnes auprès du patient, une radioscopie assez prolongée et de multiples expositions. Par conséquent le personnel doit être conscient des risques qu'entraîne cet examen et s'efforcer de se conformer aux exigences et aux recommandations qui suivent.
- Utiliser pleinement tous les moyens de protection mis à sa disposition, comme les panneaux blindés, les rideaux plombés, la cache bucky, les écrans acryliques de plomb suspendus au plafond, etc.
- Le patient est la source la plus importante de rayonnement diffusé. Pour éviter cette diffusion, faire fonctionner l'appareil avec le tube sous le patient et, si le tube est horizontal, se tenir sur le côté du récepteur d'images.
- Tout le personnel doit porter des vêtements de protection et des dosimètres personnels. Il faudrait également porter des lunettes de protection.
- Les membres du personnel que leurs fonctions n'obligent pas à se tenir tout près du patient doivent se tenir aussi loin possible du patient tout en étant capable d'effectuer leurs tâches et même, si possible, derrière un écran protecteur.
- On devrait utiliser des écrans protecteurs spéciaux, en plus de ceux qui sont fournis avec l'appareil.
A.3.0 Mesures de réduction de l'exposition du patient aux rayons X
Dans la population en général, la plus grande source d'exposition au rayonnement d'origine humaine est la radiologie diagnostique médicale et dentaire. En effet, l'utilisation de la radiologie à des fins diagnostiques peut représenter dans la population plus de 90 % de la totalité des expositions au rayonnement.
Pour chaque patient, le risque découlant d'un seul examen radiologique est très faible. Cependant, dans une population donnée, le risque est plus élevé à cause de la multiplication des examens radiologiques et de l'augmentation du nombre des personnes exposées au rayonnement. Pour protéger les patients d'une exposition non nécessaire au rayonnement, il est important de s'assurer que les examens radiologiques sont justifiés. Il faut notamment réduire le nombre de radiographies prises lors d'un examen au nombre nécessaire à des fins cliniques, et s'assurer de l'optimisation des doses connexes.
Les procédures requises et recommandées décrites dans cette section et destinées à protéger le patient s'adressent au médecin/praticien, au radiologiste et au technologue. Elles fournissent des moyens d'éliminer les examens qui ne sont pas absolument nécessaires et d'optimiser les doses administrées aux patients lorsque les examens sont nécessaires.
A.3.1 Directives sur la prescription des examens radiologiques
Les expositions inutiles des patients au rayonnement peuvent être réduites de façon significative en s'assurant que tous les examens cliniques sont justifiés. Ceci peut se faire en se conformant, dans la mesure du possible, à certaines recommandations de base. Ces recommandations sont présentées ci-dessous.
- La prescription d'un examen radiologique devrait s'appuyer sur une évaluation clinique de l'état du patient et avoir pour but d'obtenir une information nécessaire au diagnostic ou au traitement du patient.
- Les examens radiologiques ne devraient pas être effectués s'il n'y a pas eu d'examen clinique préalable du patient.
- Le dépistage radiologique ne doit pas être effectué sauf s'il a été prouvé que les avantages pour la personne examinée ou pour la population dans son ensemble sont suffisants pour justifier son usage.
- Le médecin doit d'abord déterminer s'il y a eu des examens radiologiques antérieurs qui rendraient inutile un nouvel examen ou permettraient à tout le moins de l'abréger. Les clichés ou les rapports des examens antérieurs pertinents devraient être étudiés lors de l'évaluation clinique du patient.
- Dans les cas où un patient serait dirigé d'un cabinet de consultation ou d'un hôpital à un autre, les clichés ou les rapports devraient accompagner le patient et être étudiées par le médecin consultant.
- En ordonnant un examen radiologique, le médecin doit préciser les indications cliniques et l'information qu'il cherche.
- Le nombre de clichés requis doit être réduit au minimum nécessaire à la réalisation des objectifs cliniques de l'examen.
- Avant d'effectuer un examen radiologique pouvant potentiellement irradier directement l'abdomen ou la région pelvienne, on devrait informer les patients en âge de procréer des risques potentiels pour le fœtus. Lorsqu'un examen radiologique est effectué chez une personne qui a déclaré une grossesse possible ou confirmée, l'opérateur doit prendre des mesures pour réduire le plus possible l'exposition pour le fœtus tout en s'assurant d'obtenir les renseignements diagnostiques nécessaires. Les directives de la section A.3.4 pour les examens radiologiques des personnes enceintes doivent être suivies.
- Lorsqu'un cliché radiographique contient les renseignements que l'on cherche, on devrait éviter d'en ordonner la répétition pour la seule raison que la radiographie n'est pas de la meilleure qualité diagnostique possible.
- Les examens spécialisés ne devraient être effectués que par un radiologiste qualifié ou en collaboration étroite avec lui.
- Le dossier médical du patient devrait inclure les détails de tous les examens radiologiques qu'il a subis.
Des directives plus spécifiques pour la prescription d'examens d'imagerie sont disponibles auprès de l'Association canadienne des radiologistes (CAR) dans leurs directives pour les examens d'imagerie diagnostique. Ces directives fournissent des recommandations sur la pertinence des examens d'imagerie dans un but de diagnostic clinique et de gestion de problèmes spécifiques cliniques ou diagnostiques. L'objectif de ces directives est d'aider le médecin/praticien orienteur à sélectionner l'examen d'imagerie approprié et par là de réduire l'imagerie inutile en éliminant tout examen d'imagerie qui n'est pas susceptible d'aider à diagnostiquer un patient particulier et en suggérant des procédures alternatives qui n'utilisent pas de rayons ionisants mais qui offrent une précision diagnostique comparable.
A.3.2 Directives pour effectuer les examens radiologiques
À part l'élimination complète des examens radiologiques, la méthode la plus efficace pour réduire l'exposition du patient lors d'un examen est d'utiliser une technique optimale dans le respect du principe « ALARA ». Ainsi, il est possible d'obtenir une série de radiographies acceptables pour le diagnostic avec des expositions très variées, par le choix des facteurs techniques de l'opération. L'opérateur et le radiologiste doivent être conscients de ce fait et ils doivent être capables de pratiquer l'examen selon des méthodes qui assurent une exposition minimale du patient.
Les exigences et recommandations qui suivent ont pour but de fournir des directives pour l'opérateur et le radiologiste dans l'exercice de leur responsabilité envers la réduction de l'exposition des patients.
A.3.2.1 Exigences et recommandations générales
- L'opérateur ne doit jamais pratiquer un examen sans qu'il ait été prescrit par le médecin traitant.
- L'exposition du patient doit être limitée au strict minimum cohérent avec les objectifs cliniques et perte de l'information diagnostique essentiel. À cette fin, il est important d'utiliser les techniques les plus appropriées aux appareils dont on dispose.
- On doit prendre des précautions particulières, conformément aux les recommandations de la section A.3.4, lorsqu'on procède à l'examen radiologique d'une personne ayant déclaré une grossesse possible ou confirmée.
- Le faisceau de rayons X doit être bien collimaté de façon à le limiter à la surface minimale nécessaire à l'examen.
- La dimension du faisceau de rayons X doit être limitée à la dimension du récepteur d'image ou à une dimension moindre.
- Pour des systèmes à multiples capteurs AEC (commande automatique d'exposition), on doit sélectionner le(s) capteur(s) AEC couvrant la zone d'intérêt diagnostique.
- On devrait avoir recours à des techniques permettant de limiter l'exposition des tissus et des organes radiosensibles, en particulier chez les enfants (voir la section A.3.3).
- La distance foyer-peau devrait être aussi grande que possible, conforme à la technique radiographique appropriée.
- Les examens radiologiques des nourrissons et des enfants ne devraient être effectués qu'à l'aide de techniques et de paramètres de charge qui ont été modifiés en fonction de la taille et de l'âge.
- Pour les très jeunes enfants, des dispositifs spéciaux de contention devraient être utilisés afin de restreindre le mouvement.
- Les détails de tout examen radiologique devraient être consignés au dossier du patient.
- Toutes les images capturées, que soit sur film ou sur des systèmes d'imagerie numériques, doivent demeurer dans le dossier du patient à moins qu'elles ne soient écartées par l'opérateur pour des questions de qualité prédéfinie. Toutes les images rejetées doivent être recueillies pour utilisation lors de l'analyse des rejets. L'établissement doit avoir un programme en place visant à éviter la perte totale des images sans qu'elles aient été examinées lors de l'analyse des rejets.
- On devrait éviter d'utiliser un blindage pour assurer la protection des patients si celui-ci risque de se trouver par inadvertance dans le champ radiographique de l'image. Cela pourrait nuire à l'efficacité de l'examen (p. ex. créer des artéfacts, obscurcir l'anatomie), entraîner la reprise de l'examen et occasionner ainsi une exposition supplémentaire au rayonnement pour le patient.
- En général, bien que tous les examens radiologiques doivent continuer à être justifiés et optimisés, l'utilisation d'un blindage pour assurer la protection des patients dans le cadre de l'imagerie médicale n'est pas recommandée, sauf si elle présente des avantages évidents. Par conséquent :
- un blindage ne devrait pas être utilisé lorsqu'il empêche de réaliser l'imagerie et la visualisation de l'anatomie;
- Les autorités compétentes des établissements devraient élaborer des politiques sur l'utilisation du blindage pour assurer la protection des patients. Ces politiques devraient tenir compte des technologies particulières utilisées dans l'établissement et être fondées sur l'utilisation de blindage pour la protection des patients seulement pour les examens où il permettra de réduire considérablement la dose administrée aux tissus et aux organes radiosensibles sans interférer avec l'obtention des renseignements diagnostiques nécessaires;
- Les organismes suivants peuvent donner des directives à appliquer pour évaluer la nécessité d'utiliser un blindage pour assurer la protection des patients :
- Organisation canadienne des physiciens médicaux (OCPM)
- Association canadienne des radiologistes (CAR)
- Association canadienne des technologues en radiation médicale (ACTRM)
- Organismes de radioprotection provinciaux ou territoriaux
A.3.2.2 Exigences et recommandations sur les procédures radiographiques
- Les bords du faisceau devraient être visibles sur tous les clichés afin de montrer que seule la surface nécessaire a été irradiée. Les dimensions du récepteur d'image sélectionné et du champ de rayons X collimatés devraient être aussi petites que le permet l'objectif de l'examen.
- Pour l'imagerie utilisant des films (lorsqu'une radiographie numérique n'est pas possible), des écrans-films combinés les plus sensibles, compatible avec des résultats acceptables, devraient être utilisés.
- Afin que l'exposition du patient soit réduite au minimum compatible avec une image de qualité, on devrait combiner les moyens techniques qui peuvent être avantageux, par exemple :
- l'utilisation d'une grille d'antidiffusion ou d'un espace d'air entre le patient et le récepteur d'image;
- l'utilisation de la distance foyer-récepteur d'image optimale, compte tenu de la nature de l'examen;
- l'utilisation de la plus haute tension radiogène conforme à des radiographies de bonne qualité;
- l'utilisation d'un système automatique d'exposition destinées à maintenir au minimum toutes les expositions et à prévenir les reprises.
- L'opérateur d'appareils radiologiques devrait évaluer les images produites afin de s'assurer que les techniques utilisées produisent des clichés diagnostiques de qualité et que l'appareil radiologique fonctionne correctement.
- Avant d'exécuter une série de clichés, il est particulièrement important d'évaluer un cliché préliminaire de la série pour vérifier l'exactitude des réglages afin d'éliminer la nécessité de reprises.
A.3.2.3 Exigences et recommandations sur les procédures de radioscopie
- Étant données les doses relativement élevées qui résultent de la radioscopie, cette procédure ne devrait être utilisée que dans les cas où il n'est pas possible d'obtenir des résultats équivalents au moyen de la radiographie simple. La radioscopie ne doit pas être utilisée comme substitut de la radiographie.
- Les opérateurs des appareils doivent avoir reçu une formation sur les techniques de radioscopie avant d'effectuer des radioscopies sur des patients. La formation doit être conforme à la réglementation pertinente provinciale/régionale. La formation continue doit être conforme aux exigences du maintien du certificat du Programme du Collège royal des médecins et chirurgiens du Canada.
- Lorsque cela est inclus dans le cadre des fonctions des technologues, un technologue qui a été correctement formé aux techniques de radioscopie peut effectuer ces opérations sur des patients. Il est recommandé de consulter les lois fédérales, provinciales ou territoriales qui régissent le cadre des fonctions des technologues médicaux.
- Tout examen de radioscopie devrait être pratiqué aussi rapidement que possible, en réduisant au minimum les dimensions du faisceau de rayons X.
- Lorsqu'il fait fonctionner des appareils à contrôle automatique de luminance, l'opérateur doit surveiller le courant et la tension du tube radiogène étant donné que ces deux facteurs peuvent atteindre, à l'insu de l'opérateur, des valeurs assez élevées, surtout si le gain de l'amplificateur est diminué.
- Lors d'une radioscopie, l'opérateur doit toujours avoir une ligne de visée claire en direction de l'affichage de sortie.
- On ne devrait utiliser les appareils de radioscopie mobiles que dans les cas où il est impossible de transporter le patient dans un service de radioscopie permanent.
- La radiocinéma impose au patient une dose plus forte que toutes les autres techniques de radiodiagnostic, parce que le courant du tube radiogène et la tension utilisés sont plus élevés que ceux qu'on utilise en radioscopie. Par conséquent, cette technique ne devrait pas être utilisée à moins qu'elle procure un avantage médical important.
A.3.2.4 Exigences et recommandations sur l'angiographie
- Les examens neurologiques comme l'angiographie cérébrale et le cathétérisme et l'angiographie cardiaques peuvent exposer les yeux et la thyroïde du patient. La technique de cette procédure devrait prendre en considération le risque pour les yeux et la thyroïde. Dans les incidences où l'information diagnostique n'en serait pas amoindrie, il est recommandé d'utiliser un protecteur pour les yeux.
- Pour réduire les doses au patient, maintenir le temps d'irradiation au minimum.
- Utiliser, si possible, un tube à filtration accrue afin de réduire les rayons X à basse énergie, et utiliser une fréquence de temps plus basse dans la radioscopie à impulsions.
- Tenir le tube radiogène aussi loin que possible du patient et le récepteur d'image aussi près que possible du patient.
- Chez les enfants et les adultes de petite taille, lorsque la qualité de l'image demeure acceptable sans l'utilisation de la grille, celle-ci devrait être enlevée, car cela permet de réduire la dose.
- Bien tenir compte du fait que le mode agrandissement peut augmenter la dose reçue par le patient.
- N'utiliser le radio-cinéma que le temps nécessaire et, si possible, utiliser les systèmes d'injection automatiques.
- Si la procédure est longue, repositionner le tube afin que la même zone cutanée ne soit pas soumise au faisceau de rayons X.
- Les établissements devraient avoir documenté, pour chaque type d'intervention, un énoncé sur les images radiographiques (projections, nombre et paramètres de charge), le temps de radioscopie, les taux de kerma dans l'air et les doses à la peau cumulées qui en résultent ainsi que les sites cutanés associés aux différentes parties de l'intervention.
A.3.2.5 Exigences et recommandations sur les procédures de tomodensitométrie
- Le nombre de coupes produites et le chevauchement entre les balayages adjacents devraient être réduits au minimum nécessaire à la réalisation des objectifs de l'examen.
A.3.3 Directives de réduction de la dose aux tissus sensibles
Le rayonnement ionisant peut causer des mutations génétiques et des aberrations chromosomiques dans les cellules. Pour les cellules qui se divisent rapidement, les effets délétères du rayonnement sont plus susceptibles de survenir étant donné que les mutations peuvent être transmises aux générations de cellules suivantes. Certains tissus peuvent être plus sensibles aux effets du rayonnement (en particulier les cellules à division rapide); on les appelle des tissus radiosensibles ou tissus sensibles. Le risque relatif de développer un cancer en raison d'une exposition d'un tissu ou organe sensible est décrit dans la publication 103 de la CIPR (CIRP 2007)Footnote 11. Pour examiner le risque associé à l'exposition de tissus sensibles au rayonnement, il faut également tenir compte de la partie du tissu ou de l'organe qui est exposée et du facteur de pondération tissulaire indiqué dans la publication 103 de la CIRP.
Les organes reproducteurs (gonades) étaient auparavant considérés comme des tissus très sensibles pour lesquels l'utilisation de protecteurs de gonades et de protecteurs du fœtus était recommandée; cependant, le facteur de pondération du tissu gonadique a été réduit dans la publication 103 des CIRP.
Les personnes qui réalisent les examens radiologiques des patients doivent porter une attention particulière aux facteurs suivants qui sont importants pour ce qui est de la réduction des doses reçues par les organes sensibles :
- Collimation primaire correcte du faisceau de rayons X. Il ne suffit pas de limiter le faisceau aux dimensions du récepteur d'image. Il est recommandé de restreindre le faisceau à la zone d'intérêt diagnostique. Le rayonnement sur quelque partie du corps étrangère à la zone concernée n'ajoute rien à l'examen et ne sert qu'à augmenter l'irradiation du corps.
- Examens d'enfants et d'adolescents. Les examens radiologiques de jeunes enfants et d'adolescents dont les tissus cutanés sont en croissance ne devraient être effectuées qu'à condition que les avantages de l'information diagnostique l'emportent sur le risque lié aux rayonnements.
- Choix des techniques et des paramètres de charge appropriés. Il est important de choisir adéquatement la tension, le courant et le degré de filtration du tube pour réduire au minimum la dose administrée au patient tout en maintenant une qualité diagnostique d'image acceptable.
- Sensibilité des systèmes de formation d'image. Les doses sont liées à la sensibilité du système de formation d'image. Ainsi, l'augmentation de la sensibilité du système de formation d'image réduit la dose. Inversement, une sensibilité réduite augmente la dose d'irradiation. Il est donc très important de maintenir la sensibilité du système de formation d'image à sa valeur optimale et d'être attentif à toute détérioration significative.
- Les protecteurs de gonades ne devraient pas être utilisés systématiquement. Les récentes données probantes (y compris la réduction du facteur de pondération tissulaire de la CIPR pour les gonades par rapport à d'autres tissus, qui est passé de 0,2 à 0,08 dans la publication 103 de la CIRP) ont démontré que l'utilisation de protecteurs de gonades et de protecteurs du fœtus présente un avantage minime pour le patient ou son enfant à venir (CIPR, 20071; ACOG, 20172)Footnote 11 Footnote 3. De plus, l'utilisation de protège-gonades pourrait réduire l'efficacité d'un examen en obscurcissant l'anatomie examinée, en réduisant la qualité de l'image ou en interférant avec le système automatique d'exposition (Fawcett et al.; Frantzen et al.; Lee et al.; ACR, 2017)Footnote 7 Footnote 8 Footnote 20 Footnote 4. Voir la section A.3.2.1 pour obtenir des directives sur le matériel de protection des patients.
A.3.4 Directives sur l'examen radiologique des femmes enceintes
Les examens radiologiques de la région pelvienne chez une patiente enceinte peuvent irradier le fœtus. Il n'a pas été démontré que l'irradiation d'un fœtus causée par un examen diagnostique correctement réalisé augmenterait le risque de décès prénatal ou postnatal, de trouble du développement ou d'altération du développement mental. Le risque à vie de développer un cancer en raison d'une exposition in utero est semblable à celui de l'exposition dans la petite enfance (CIPR, 2007)Footnote 11. Comme ce risque est faible, l'examen radiologique d'une personne enceinte peut être réalisé si les avantages l'emportent sur les risques.
Quel que soit le statut de grossesse, les examens radiologiques devraient seulement être réalisés à l'aide d'un faisceau de rayons X bien collimaté (voir la section A.3.2.1). Pour les examens radiologiques susceptibles d'irradier l'abdomen ou la région pelvienne, la personne subissant l'examen devrait être informée des risques pour le fœtus. En cas de déclaration d'une grossesse possible ou confirmée, les recommandations suivantes s'appliquent aux examens radiologiques :
- Seuls les examens justifiés devraient être effectués chez une personne en cas de grossesse confirmée ou présumée. Dans certaines situations, il peut être acceptable d'attendre après la grossesse pour effectuer l'examen radiologique.
- Lorsqu'il est justifié de procéder à un examen de la région pelvienne ou abdominale, des protocoles spécialisés ou de rechange devraient être appliqués, s'il y a lieu, pour faire en sorte d'administrer la plus faible dose possible à la personne tout en s'assurant de pouvoir obtenir les renseignements diagnostiques nécessaires.
- Si l'examen radiologique requis entraîne l'exposition directe de la région pelvienne, on devrait placer la personne en décubitus ventral, si possible. Cette position protège le fœtus contre le rayonnement de faible énergie et réduit donc la dose qu'il reçoit.
A.3.5 Niveaux de référence diagnostiques (NRD)
A.3.5.1 Introduction
Les doses pour les procédures médicales de diagnostic peuvent varier fortement selon les appareils et les installations. De nombreuses enquêtes ont démontré que, pour les procédures types, la différence dans les doses de rayonnement peut être aussi importante que dans un coefficient de 50 à 100. Pour les interventions, la différence peut même être plus grande. Dans le radiodiagnostic, l'utilisation des limites de kerma dans l'air à la surface d'entrée n'est pas suffisante étant donné que ces doses limites sont habituellement fixées à un niveau suffisamment élevé pour que les doses supérieures à la limite soient clairement inacceptables, mais cette limite ne contribue pas à optimiser les doses aux patients. Pour cette raison, le concept des niveaux de référence diagnostiques (NRD) est introduit, plutôt que d'utiliser des doses limites maximales.
Le but des NRD est de promouvoir un meilleur contrôle de l'exposition des patients. Ce contrôle doit être lié aux objectifs cliniques de l'examen. Les NRD ne doivent pas être considérés comme des limites mais plutôt comme des directives pour optimiser les doses durant les procédures. Les NRD sont fondés sur des examens types de patients normalisés ou de tailles de fantômes et pour une grande variété d'appareils. Même s'il est prévu que les installations soient capables d'atteindre ces niveaux lors des procédures avec des méthodologies correctes, on ne s'attend pas à ce que tous les patients reçoivent ces niveaux de dose mais que cela soit le cas pour la moyenne de la population de patients. Les NRD sont utiles lorsqu'une grande diminution des doses aux patients peut être réalisée, comme pour les procédures de tomodensitométrie (CT), où une grande diminution des doses collectives peut être réalisée, comme pour les radiographies de la poitrine, ou lorsqu'une diminution de dose entraîne une importante réduction des risques, comme dans les procédures pédiatriques. Cependant, les examens interventionnels ne vont pas être traitées à ce stade car il est difficile de leur établir des NRD en raison de la variabilité des techniques, de la fréquence des procédures, de la difficulté à mesurer les doses et du manque de données publiées.
A.3.5.2 Application
Les tableaux de la section A.3.5.3 indiquent des gammes de NRD représentatives pour les procédures radiographiques effectuées sur des adultes et des enfants, pour les procédures de radioscopie et pour les procédures de CT. Il est évident que ce ne sont pas toutes les installations qui effectueront l'ensemble des procédures énumérées. Par conséquent, chaque établissement devrait établir des NRD pour les procédures qui leur sont pertinentes et lorsque le nombre de patients subissant les procédures est suffisamment élevé. Un établissement peut établir des NRD pour d'autres procédures non présentées dans les tableaux mais qui y sont effectuées. Il est recommandé d'évaluer au moins une procédure pour chaque appareil à rayons X.
Les mesures de NRD peuvent s'effectuer de deux façons différentes; avec un fantôme spécifiquement conçu pour la procédure, ou à l'aide de patients. Il est généralement préférable de recourir à des fantômes étant donné que les mesures peuvent être plus facilement répétées et offrent plus de souplesse par rapport au type de procédures qui peuvent être effectuées. Des fantômes appropriés tels que les fantômes pour la poitrine, le rachis lombaire et l'abdomen représentant l'épaisseur du patient, dans la projection postéo-antérieure, de 23 cm sont acceptables pour les mesures de NRD, tant qu'ils sont utilisés de façon uniforme. Les NRD de CT sont fondés sur l'indice de dose tomodensitométrie pondéré, ou CTDIw qui peut être déterminé à l'aide de fantômes de dosimétrie CT, tel que décrit dans le tableau 22, section C.3.6.3.
Lorsque l'on doit utiliser des patients pour établir des NRD, les mesures devraient être faites uniquement sur des patients dont le poids individuel est de 70 ± 20 kg et la mesure du poids moyen des patients devrait être de 70 ± 5 kg. Il est recommandé que la taille moyenne de l'échantillon pour des procédures ou des appareils spécifiques soit de 10 patients. Les patients ne devraient pas être utilisés pour des procédures pédiatriques.
Les doses à la surface d'entrée pour l'établissement des NRD peuvent être mesurées à l'aide de dosimètres thermoluminescents placés sur le côté du patient éclairé par le tube, à l'aide d'un dispositif de mesure du produit dose-surface ou à partir des informations contenues dans le système d'information radiologique, ou par d'autres moyens. L'utilisation d'un dispositif de mesure du produit dose-surface est plus pratique étant donné que toute la procédure est enregistrée et que son utilisation est moins compliquée que celle des dosimètres thermoluminescents, alors que le poids du patient n'est peutêtre pas disponible avec l'utilisation du système d'information radiologique.
Les valeurs présentées à la section A.3.5.3 sont fournies aux établissements à titre d'indication. Les valeurs présentées dépendent de la taille du patient et, à ce titre, un établissement aura besoin d'évaluer si sa population de patients est dans l'éventail des tailles de patients pour la procédure. Alors que le présent code de sécurité recommande des NRD représentatifs, un hôpital ou une clinique peut établir ses propres NRD s'il dispose de suffisamment de données. L'établissement devrait créer une liste de doses de référence pour sa population de patients et utiliser ces valeurs dans le cadre de son programme d'assurance de la qualité. Les valeurs de NRD devraient être revues périodiquement pour en évaluer la pertinence. Il est recommandé que cette revue soit effectuée tous les ans.
Les installations radiologiques de juridiction provinciale ou territoriale devraient communiquer avec l'organisme responsable dans leur région respective pour obtenir des renseignements sur les lois et les règlements concernant les doses limites. Une liste de ces organismes responsables est fournie à l'annexe V.
Les valeurs de NRD ne doivent pas être utilisées à des fins de comparaison avec des patients individuels. Les valeurs devraient être comparées uniquement avec la moyenne d'un ensemble de patients d'un poids spécifique. L'évaluation de la conformité aux NRD devrait être effectuée au niveau de la salle de radiologie ou du type d'appareil à rayons X, c.-à-d. mobiles, CT. Pour chaque examen considéré, les doses moyennes aux patients pour chaque salle devraient être comparées au NRD pour l'examen. Si l'on s'aperçoit que la dose moyenne dépasse fortement et systématiquement le NRD suggéré, il faudrait examiner le rendement de l'appareil, la technique radiologique utilisée ainsi que la méthodologie de mesure des doses afin de réduire les doses aux patients. Il est recommandé que ce niveau d'action soit fixé à une proportion définie (c.-à-d. 25 % de la moyenne) et au moins deux fois l'erreur-type de la moyenne des mesures.
A.3.5.3 Valeurs de NRD recommandées
Le tableau 1 présente les valeurs de NRD représentatives pour les procédures radiographiques effectuées sur des adultes. Le tableau 2 présente les valeurs de NRD pour un enfant âgé de 5 ans ainsi que l'épaisseur corporelle pour chaque examen. Il faudrait noter que la gamme de valeurs fournies pour la dose à la surface d'entrée reflète la variation des valeurs rencontrées dans les données publiées. Les NRD représentatifs pour les examens de radioscopie et de CT sont montrés au tableau 3 et au tableau 4 respectivement.
| Examen | Dose à la surface d'entrée (mGy) |
|---|---|
| Poitrine (PA) | 0,2 - 0,3 |
| Poitrine (LAT) | 0,7 - 1,5 |
| Colonne thoracique (AP) | 5 - 8 |
| Colonne thoracique (LAT) | 7 - 10 |
| Rachis lombaire (AP) | 7 - 10 |
| Rachis lombaire (LAT) | 15 - 30 |
| Abdomen (AP) | 7 - 15 |
| Bassin (AP) | 5 - 10 |
| Crâne (AP) | 4 - 5 |
| Crâne (LAT) | 2 - 3 |
| Examen | Épaisseur corporelle moyenne (cm) (Hart et coll.)Footnote 9 |
Dose à la surface d'entrée (mGy) |
|---|---|---|
| Poitrine (AP/PA) | 13,4 | 0,05 - 0,15 |
| Poitrine (LAT) | 18,8 | 0,15 - 0,25 |
| Abdomen (AP/PA) | 13,6 | 0,5 - 1,0 |
| Bassin (AP/PA) | 13,7 | 0,6 - 1,0 |
| Crâne (AP) | 17,8 | 1,0 - 2,0 |
| Crâne (LAT) | 13,8 | 0,8 - 1,5 |
| Examen | Produit dose-surface (Gy·cm2) |
|---|---|
| Radioscopie abdominale | 20 - 70 |
| Lavement baryté | 30 - 60 |
| Coronarographie | 35 - 75 |
| Examen | CTDIw (mGy) | Produit dose-longueur (mGy·cm) |
|---|---|---|
| Tête | 60 | 930 - 1300 |
| Visage et sinus | 35 | 360 |
| Poitrine | 30 | 580 - 650 |
| Abdomen - Bassin | 35 | 560 - 1100 |
| Foie et rate | 35 | 470 - 920 |
Section B : Exigences des locaux et des appareils
B.1.0 Exigences des locaux
B.1.1 Critères généraux
Dans la planification des locaux de radiologie médicale, la priorité principale est de s'assurer que les personnes à proximité des locaux ne sont pas exposées à des niveaux de rayonnement qui dépassent les limites d'exposition légales actuelles. On doit prendre des mesures appropriées pour garantir la présence de blindage adéquat afin de se conformer aux exigences suivantes :
- les niveaux de rayonnement dans les zones contrôlées, occupées de façon courante uniquement par les travailleurs sous irradiation, doivent être tels qu'aucun d'eux ne soit exposé dans l'exercice de ses fonctions à plus de 20 mSv par année; et
- les niveaux de rayonnement dans les zones non contrôlées doivent être tels que personne ne reçoive plus de 1 mSv par année.
L'annexe I fournit une description détaillée des doses limites réglementaires. Pour les locaux d'imagerie médicale à rayons X, les zones contrôlées sont habituellement dans les zones immédiates où les appareils radiologiques sont utilisés comme la salle des procédures et les cabines de commande des rayons X. Les travailleurs dans ces secteurs sont essentiellement des opérateurs d'appareils tels que des radiologistes et des technologues qui sont formés à l'utilisation adéquate des appareils et à la protection contre les rayonnements. Les zones non contrôlées sont celles occupées par les personnes telles que les patients, les visiteurs de l'établissement et les employés qui ne travaillent pas habituellement avec les sources de rayonnement ou autour de celles-ci (NCRP 147)Footnote 23.
On doit généralement prêter attention aux principes élémentaires de distance, de durée et de blindage de protection afin de déterminer les besoins en protection.
B.1.2 Conception et plan des locaux de radiologie
Dans les étapes préliminaires de la conception et de la planification d'une installation radiologique médicale, on devrait mettre en oeuvre trois étapes pour garantir qu'une protection adéquate est en place afin de fournir le niveau de radioprotection nécessaire :
- Préparation des plans des locaux
- Considérations pour la conception et l'aménagement de la salle
- Détermination des paramètres qui régissent les exigences en matière de blindage de protection
B.1.2.1 Préparation des plans des locaux
Afin de déterminer les exigences du blindage d'une installation radiologique, un plan d'implantation doit être préparé, identifiant clairement les éléments suivants :
- Les dimensions et la forme de la salle où les appareils radiologiques sont utilisés et l'orientation physique de la salle (une marque indiquant le nord).
- L'emplacement où il est prévu de placer les appareils radiologiques et la plage de mouvement des tubes à rayons X.
- L'emplacement de la cabine de commande, le cas échéant.
- L'emplacement, l'utilisation, le niveau d'occupation et l'accessibilité des salles adjacentes, ainsi que les salles situées au-dessus et en dessous de l'installation.
- La désignation des salles adjacentes, selon qu'elles doivent être désignées comme zone contrôlée ou non contrôlée. Les zones contrôlées, principalement occupées par des travailleurs sous irradiation, sont soumises à la limite de 20 mSv par an, tandis que les zones non contrôlées, principalement occupées par des travailleurs non exposés au rayonnement, sont soumises à la limite de 1 mSv par an. Dans les zones non contrôlées, où des populations sensibles au rayonnement sont présentes, par exemple les salles pédiatriques, un niveau de contrainte de 0,30 mSv par an devrait être utilisé.
- L'emplacement où le traitement des images est effectué, c.-à-d. l'emplacement des chambres noires, la zone de stock-age des filmes, les postes de travail informatique.
- La position de toutes les fenêtres, portes, persiennes, etc., qui peuvent affecter les exigences en matière de radioprotection.
- Les matériaux prévus et en service utilisés pour construire les murs, le plancher, le plafond et la cabine de commande, ainsi que leurs épaisseurs comprenant des matériaux supplémentaires actuellement utilisés, ou dont l'utilisation est prévue, comme les barrières de protection contre les rayonnements.
- L'application des barrières de protection. Est-ce que le blindage de séparation entre le tube de rayons X et la zone occupée agit comme une barrière de protection primaire ou comme une barrière de protection secondaire, c.-à-d. est-ce que la barrière doit atténuer le faisceau direct ou uniquement le rayonnement résiduel?
B.1.2.2 Considérations sur la conception et l'aménagement des salles
Lors de la conception de l'aménagement des locaux de radiologie, il faut prendre en considération les recommandations générales suivantes.
- Les salles de radiologie avec des appareils fixes, auxquelles on a accès à partir des zones publiques, devraient être équipées d'une porte coupe-feu à fermeture automatique et elles doivent être identifiées par des écriteaux de mise en garde comportant le symbole d'avertissement contre les rayons X ainsi que l'inscription « Personnel autorisé seulement ». Des variantes acceptables de symboles de mise en garde contre les rayons X sont données les Règlements sur les dispositifs émettant des radiations, Appareils de radiodiagnostic (Annexe II, Partie XII)Footnote 25.
- Les appareils radiologiques mobiles utilisés couramment en un endroit sont considérés comme des installations fixes et les appareils et la salle devraient être blindés en conséquence.
- Les salles contenant les appareils radiologiques devraient être conçues pour fournir un espace de travail adéquat à l'opérateur d'appareils et permettre le mouvement aisé des patients.
- Les appareils radiologiques devraient être positionnés dans la salle de telle sorte que, lors d'une irradiation, personne ne puisse entrer à l'insu de l'opérateur.
- Le faisceau de rayons X utilisé doit toujours être dirigé vers les zones convenablement protégées. Il faut particulièrement veiller à ce qu'il y ait une protection adéquate pour la radiographie de la poitrine à l'aide de récepteurs d'images fixés au mur.
- Chaque fois cela est possible, le faisceau de rayons X et les rayonnements diffus doivent être absorbés aussi près que possible du patient ou du diffuseur.
- Une cabine de contrôle doit être fournie pour la protection de l'opérateur, le cas échéant, pour le type d'appareil. La cabine de contrôle et le hublot d'observation doivent posséder des propriétés de protection telles qu'aucun opérateur dans son travail n'est exposé à plus de 0,4 mSv/semaine. Le principe ALARA exige qu'une protection supplémentaire soit spécifiée dans la conception pour réduire davantage l'exposition de l'opérateur, chaque fois que ceci peut raisonnablement être fait. Les blindages de protection mobiles ne doivent pas être considérés comme adéquats comme cabines de contrôle pour des procédures radiologiques.
- Chaque fois que possible, la cabine de commande devrait être située dans une zone de façon à permettre que le rayonnement soit diffusé au moins deux fois avant d'entrer dans la cabine.
- Le blindage doit être construit pour constituer une barrière ininterrompue et, en cas d'utilisation du plomb, il devrait être adéquatement soutenu pour éviter tout « fluage ».
B.1.2.3 Détermination des paramètres régissant les exigences de blindage structural
L'épaisseur du matériau de blindage comme le plomb, le béton ou le panneau de placoplâtre, requise pour réduire les niveaux de rayonnement aux doses limites recommandées peut être déterminée par des calculs. En général, l'exposition des individus au rayonnement dépend principalement de la quantité de rayonnement produite par la source, de la distance entre la personne exposée et la source du rayonnement, du temps qu'un individu passe dans la zone irradiée et de la quantité de blindage de protection entre l'individu et la source de rayonnement.
Les paramètres énumérés ci-dessous doivent être pris en considération pour le calcul de l'épaisseur de la barrière de protection. On devrait tenir compte de modifications futures possibles de chacun ou de tous ces paramètres, incluant les augmentations des coefficients d'utilisation et d'occupation, la tension et la charge de travail du tube radiogène, ainsi que les modifications des techniques qui peuvent nécessiter des appareils auxiliaires.
-
La charge maximale de travail, (W) ou la répartition de la charge de travail.
La charge de travail est une mesure de la durée opérationnelle ou du volume d'utilisation des appareils radiologiques. Une répartition de la charge de travail indique une charge de travail sur la gamme des tensions de fonctionnement. La répartition de la charge de travail et le spectre de la charge de travail peuvent être déterminés en enregistrant la tension de fonctionnement et le produit courant-temps de chaque irradiation prise dans chaque salle de radiologie sur une période de temps fixe (c.-à-d. une semaine). Pour les irradiations effectuées en mode automatique d'exposition, la tension de fonctionnement, le type de procédure et l'épaisseur du patient devraient être enregistrés pour servir ultérieurement à estimer le produit courant-temps. Si les valeurs réelles de la charge de travail ne sont pas disponibles, le tableau 5 présente des charges de travail totales estimées pour différentes installations radiologiques médicales (NCRP 2004)Footnote 23.
Tableau 5 : Charges de travail typiques (NCRP 2004)Footnote 23 Charge de travail total par patient
(mA min/patient)Nombre typique de patients
(par semaine de 40 heures)Charge de travail total par semaine
(mA min/semaine)Moyenne Occupé Moyenne Occupé Salle de radiologie
(poitrine)0,6 120 160 75 100 Salle de radiologie
(autre)1,9 120 160 240 320 Salle dédiée de radiologie de poitrine 0,22 200 400 50 100 Salle R et FNote de bas de page a
(système de radioscopie)13 20 30 260 400 Salle R et FNote de bas de page a
(système de radiographie)1,5 25 40 40 40 Salle d'angiographie
(cardiaque)160 20 30 3200 4800 Salle d'angiographie
(autre vasculaire)64 20 30 1300 2000 - Note de bas de page a
-
R et F est une salle qui contient des appareils à la fois de radiographie et de radioscopie (fluoroscopie).
-
Le coefficient d'occupation (T)
Le coefficient d'occupation est la fraction de temps pendant lequel la zone considérée est occupée par la personne(employé ou public) qui passe le plus de temps à cet emplacement pendant que l'appareil à rayons X fonctionne. Le tableau suivant présente les coefficients d'occupation recommandés.
Tableau 6 : Coefficients d'occupation Coefficient Emplacement T=1 Les bureaux administratifs et les zones d'accueil, les laboratoires, les pharmacies et autres zones pleinement occupées par un individu, les salles d'attente occupées, les aires de jeux intérieures d'enfants, les salles de radiographie adjacentes, les zones d'observation des images, les postes d'infirmières, les salles de commandes, les logements. T=1/2 Les salles utilisées par les patients pour les examens et les traitements. T=1/5 Couloirs, chambres de patients, salles des employés, toilettes des employés. T=1/8 Portes des couloirs. T=1/20 Toilettes publiques, zones non surveillées de distributeurs automatiques, salles de stockage, zones extérieures avec des bancs, salles d'attente non surveillées, zones d'attente des patients. T=1/40 Zones extérieures avec uniquement des piétons de passage ou une circulation d'automobiles, des aires de stationnement non surveillés, des aires de débarquement (non surveillées), des greniers, des escaliers, des ascenseurs non surveillés, des placards de service. -
Le coefficient d'utilisation (U)
Le coefficient d'utilisation est la fraction de la charge de travail pendant lequel le faisceau de rayons X est pointé dans la direction considérée. Le tableau suivant présente les coefficients d'utilisation recommandés.
Tableau 7 : Coefficient d'utilisation pour le blindage de protection primaire Coefficient Emplacement Blindage de protection primaire U=1 Planchers de salles de radiologie, murs comportant un récepteur d'images vertical, tous les autres murs, portes ou plafonds couramment irradié par le faisceau direct de rayons X. U=1/4 Portes et murs des salles de radiologie qui ne sont pas couramment irradié par le faisceau direct de rayons X. U=1/16 Plafonds des salles de radiologie non couramment exposés au faisceau direct de rayons X. Blindage de protection secondaire U=1 Le coefficient d'utilisation pour le calcul des blindages de protection secondaire est toujours 1.
B.1.3 Calculs de blindage
Les calculs de blindage doivent être effectués pour les blindages de protection à la fois primaires et secondaires. Les blindages de protection primaires assurent une protection contre le faisceau direct de rayons X et ils doivent par conséquent être orientés de façon à couper le faisceau de rayons X. Les blindages de protection secondaires sont nécessaires pour fournir une protection contre le rayonnement diffusé et le rayonnement de fuite.
Les calculs de protection détaillés pour les grands établissements radiologiques ne devraient être effectués que par des personnes ayant des connaissances actuelles de la conception du blindage structurel et des méthodes acceptables pour effectuer ces calculs. Il est recommandé d'effectuer ces calculs de blindage à l'aide de la méthodologie présentée dans le rapport nº147 du National Council on Radiation Protection and Measurements (NCRP) : Structural Shielding Design for Medical X-Ray Imaging Installations (NCRP 2004)Footnote 23. Cependant, il faut souligner que les objectifs de la conception du blindage spécifiés dans le rapport nº147 du NCRP ne sont pas adoptés dans le présent code de sécurité. Les valeurs des objectifs de la conception du blindage peuvent être plus basses mais ne doivent pas dépasser les limites énoncées à la section B.1.1 pour les zones contrôlées et non contrôlées. En raison de l'envergure de l'information, la méthodologie du NCRP 147, comprenant des équations, des tableaux et des figures, n'est pas fournie dans le présent code de sécurité. Par contre, la méthodologie présentée dans le rapport nº49 (NCRP 1976)Footnote 21 du NCRP est également acceptable et elle est présentée à l'annexe III.
Selon la méthodologie utilisée dans le rapport nº147 du NCRP, les hypothèses suivantes sont établies dans les calculs de blindage :
- L'atténuation du faisceau direct de rayons X par le patient est négligé.
- L'incidence du faisceau direct de rayons X est toujours perpendiculaire au blindage évalué.
- Le calcul ne tient pas compte de la présence de matériaux sur la trajectoire du rayonnement autres que le matériau de blindage spécifié.
- On présume que le rayonnement de fuite des appareils radiologiques est d'un kerma dans l'air de 0,876 mGy h-1.
- La distance minimale à la zone occupée à partir d'un mur blindé est de 0,3 m.
L'information exposée dans les sections B.1.1 et B.1.2 ainsi que les plans finaux de l'établissement doivent être examinés par l'organisme gouvernemental responsable approprié. Pour les établissements de juridiction fédérale, l'organisme responsable est le Bureau de la protection contre les rayonnements des produits cliniques et de la consommation, Santé Canada, Ottawa, Ontario K1A 1C1. Les établissements radiologiques de juridiction provinciale ou territoriale devraient communiquer avec l'organisme responsable dans leur province ou territoire respectif figurant dans la liste à l'annexe V.
B.1.3.1 Films radiographiques
Les contenants de stockage des films doivent être adéquatement blindés pour éviter une exposition excessive des films par les rayons X. Les films doivent être suffisamment protégés pour réduire le niveau d'irradiation des films stockés à moins de 0,1 mGy pendant la période de stockage. Les valeurs présentées à l'annexe IV sont très conservatrices, mais elles permettent la protection des films contre l'exposition au rayonnement dans la plupart des circonstances. Lorsque les films sont chargés dans des cassettes, les niveaux d'exposition au rayonnement devraient être inférieurs à 0,5 µGy et l'augmentation qui en résulte dans la base en plus du voile devrait être inférieure à 0,05 O.D. Se reporter à l'annexe IV pour les guides de stockage des films radiographiques.
B.1.3.2 Appareils de radiographie et appareils dédiés à la radiographie de la poitrine
Le blindage de protection primaire et secondaire doit être assuré pour les appareils de radiographie dans lesquels le tube peut être manipulé dans plusieurs directions. Les murs et le plancher où le tube peut être dirigé sont considérés comme des blindages primaires tandis que les autres murs et le plafond sont des blindages secondaires. Les blindages primaires incluent le mur derrière le récepteur d'images vertical ou le « mur ou bucky de poitrine », et le plancher sous la table radiographique. Pour les appareils dédiés à la radiographie de la poitrine, le mur derrière le récepteur d'image est considéré comme un blindage primaire.
Il est recommandé de ne jamais diriger le tube radiogène en direction de la cabine de contrôle. Les murs de la cabine de contrôle sont donc calculés comme des blindages secondaires. Les données requises pour le calcul du blindage de protection des appareils de radiographie et des appareils dédiés à la radiographie de la poitrine sont disponibles dans le tableau AII.1 de l'annexe II.
B.1.3.3 Appareils de radioscopie et angiographes
La conception des appareils de radioscopie est telle que seul le blindage de protection secondaire doit être fourni pour ces types de systèmes. Cependant, dans des systèmes où le tube radiogène pour la radiographie est également présent, le blindage de protection pour ce tube radiogène doit être évalué indépendamment, comme dans la section B.1.3.2. Lorsqu'un appareil comprend plus d'un tube radiogène, comme dans les systèmes d'examen cardiaque, le calcul du blindage de protection doit prendre en compte chaque tube radiogène de façon indépendante. Les données requises pour le calcul du blindage de protection des appareils de radioscopie sont disponibles dans le tableau AII.2 de l'annexe II.
B.1.3.4 Appareils de tomodensitométrie
La conception des appareils de tomodensitométrie est telle que seul le blindage secondaire doit être fourni. Le calcul du blindage de protection pour les pièces de tomodensitométrie ne devrait pas s'appuyer sur les valeurs de la charge de travail telles que définies dans la section B.1.2.3 et par conséquent, il est recommandé que les exigences de blindage soient calculées à l'aide de la méthodologie du NCRP 147 pour les appareils de tomodensitométrie. Les données requises pour le calcul du blindage de protection des appareils de tomodensitométrie sont disponibles dans le tableau AII.3 de l'annexe II.
B.2.0 Exigences des appareils radiologiques médicaux
B.2.1 Exigences réglementaires des appareils radiologiques médicaux
Tous les appareils radiologiques neufs, d'occasion ou remis à neuf, ainsi que leurs accessoires, qui sont vendus, importés ou distribués au Canada, doivent se conformer aux exigences de la Loi sur les dispositifs émettant des radiationsFootnote 24, la Loi sur les aliments et drogues ainsi que leur règlement. Il s'agit du Règlement sur les dispositifs émettant des radiationsFootnote 25 et du Règlement sur les instruments médicaux. Le Règlement sur les dispositifs émettant des radiations spécifie les normes pour l'information, l'étiquetage, la réalisation et le rendement de l'appareil, par rapport à la sécurité radiologique. L'annexe II, partie XII du règlement sur les dispositifs émettant des radiations s'applique aux appareils de radiologie médicale. Le Règlement sur les instruments médicaux englobe toutes les autres considérations relatives à la sécurité ainsi que la question de l'efficacité pour tous les appareils radiologiques médicaux vendus au Canada. Il est de la responsabilité du fabricant ou du distributeur de garantir que l'appareil est conforme aux exigences de ces règlements. De plus, les appareils radiologiques doivent respecter toutes les normes applicables dans les juridictions provinciale ou territoriale pour de tels appareils. L'Association canadienne de normalisation et le service public d'électricité provincial devraient être consultés pour de plus amples renseignements.
B.2.2 Achat d'appareil
L'achat d'un appareil d'imagerie médicale est l'un des postes de dépenses les plus importants d'un établissement d'imagerie. Il est donc essentiel de s'assurer que l'on obtient la conception souhaitée et un niveau de rendement qui est coût-efficace. Une description du processus d'achat d'appareil d'imagerie médicale se trouve ci-dessous.
B.2.2.1 Analyse des besoins
Une analyse des besoins doit être effectuée afin d'identifier le type et les spécifications des appareils requis pour satisfaire les besoins d'imagerie clinique par rayons X. Lors d'une analyse des besoins, les points principaux qu'il convient de considérer sont les types d'examen que l'établissement prévoit d'effectuer avec l'appareil et le niveau de rendement que doit avoir l'appareil. Il faudrait également savoir si le personnel de l'établissement possède le savoir-faire nécessaire à l'utilisation de l'appareil, s'il y a un espace suffisant pour l'installation du nouvel appareil et à quelle date l'appareil doit être installé et opérationnel dans l'établissement. À ce stade, tous les membres du personnel qui utiliseront régulièrement l'appareil devraient être consultés afin qu'ils fassent part de leurs commentaires et suggestions.
B.2.2.2 Caractéristiques de l'appareil
Les caractéristiques de l'appareil doivent être déterminées en connaissant parfaitement les besoins cliniques et les conditions opérationnelles, ainsi que les spécifications du fabricant et les exigences en matière de réglementation. La liste des caractéristiques de l'appareil fournie au distributeur devrait identifier le type d'appareil radiologique nécessaire et les types de procédures cliniques qu'il est prévu d'effectuer avec l'appareil. Il faudrait également identifier tous les composants du système et fournir une description complète de la conception, de la fabrication et des caractéristiques de rendement de chaque composant. Leur niveau de rendement devrait permettre que la plupart des fabricants soient capables de répondre à ces exigences de rendement avec des composants et des gammes de produits rapidement disponibles. La liste des caractéristiques de l'appareil doit tenir compte de toutes les exigences pertinentes énoncées dans le présent code de sécurité et toutes autres exigences spécifiées par l'organisme responsable de l'établissement. Les conditions électriques, mécaniques et environnementales susceptibles d'affecter le rendement de l'appareil devraient également être incluses.
La liste des besoins devrait inclure la liste des caractéristiques de l'appareil et aussi d'autres renseignements pertinents comme les détails concernant l'installation et le calibrage de l'appareil par le distributeur ainsi que les délais associés, le type de garantie et le plan d'entretien, et si la formation du personnel est requise du fabricant. En général, il est nécessaire d'identifier tous les critères qui devront être satisfaits pour l'acceptation de l'appareil.
Les instruments de mesure et le matériel nécessaires pour effectuer les tests et procédures de contrôle de la qualité quotidiens et mensuels que l'établissement ne possède pas déjà doivent être achetés en même temps que l'appareil.
B.2.2.3 Analyse de la proposition du vendeur et du contrat d'achat
Les propositions du vendeur doivent être examinées à fond pour garantir que les spécifications de l'appareil fourni par le vendeur répond aux besoins identifiés par l'établissement. La proposition du vendeur devrai comprendre l'installation et le calibrage de l'appareil, les garanties, le délai de livraison, les plans d'entretien, l'outillage d'essai du contrôle de la qualité, la formation du personnel ainsi que tous les autres critères inclus dans la liste des besoins de l'acheteur concernant l'appareil.
Le contrat d'achat devrait faire état des rubriques et conditions de l'achat précisés dans la liste des besoin de l'établissement et dans la proposition du vendeur qui ont été acceptés par l'acheteur et le vendeur. Toutes les conditions pour l'acceptation de l'appareil doivent être clairement précisées, ainsi que les recours possibles si les conditions d'acceptation ne sont pas respectées. Un contrat d'achat détaillé et concis garantira la livraison de l'appareil dans le respect des délais et des prix.
B.2.2.4 Essais d'acceptation
Les essais d'acceptation doivent être effectués avant toute utilisation clinique de l'appareil. Les essais d'acceptation sont un processus destiné à vérifier la conformité aux spécifications de rendement de l'appareil radiologique tel que rédigé dans le contrat d'achat. Ils doivent également vérifier que le rendement de l'appareil est conforme aux caractéristiques précisées par le fabricant et aux règlements fédéraux, provinciaux et territoriaux. Il est recommandé que les essais d'acceptation soient effectués ou supervisés par un physicien médical possédant une connaissance approfondie du type particulier d'appareil radiologique et des règlements pertinents. Cette personne ne doit avoir aucun lien avec le fabricant.
Les essais d'acceptation d'un système médical à rayons X comportent plusieurs étapes importantes qui sont les suivantes :
- la vérification que les composants ou les systèmes livrés correspondent à ce qui a été commandé;
- la vérification de l'intégrité et de la stabilité mécaniques du système, y compris les mécanismes de sécurité, la libération automatique du patient, les commandes mécaniques, les dispositifs de verrouillage;
- la vérification de l'installation électrique, y compris la sécurité électrique, les fluctuations de la tension de secteur;
- la vérification du rendement des rayons X; et
- la vérification de l'imagerie ou du rendement diagnostique.
Des renseignements plus détaillés sur les essais d'acceptation des appareils de radiographie, de radioscopie et de tomodensitométrie sont disponibles dans les publications de la Commission électrotechnique internationale (IEC 1999), (IEC 2004)Footnote 13 Footnote 15 Footnote 16.
Les essais de rendement des rayons X effectués lors des essais d'acceptation devraient également refléter les exigences décrites au paragraphe B.2.5. Les résultats des essais d'acceptation devraient servir à établir des valeurs et des limites de référence d'acceptation relatives au rendement opérationnel de l'appareil radiologique. Ces valeurs et ces limites de référence sont essentielles au programme d'assurance de la qualité.
B.2.3 Appareils radiologiques médicaux en service
Lorsque possible, il faudrait mettre à niveau les appareils radiologiques médicaux en service afin d'incorporer autant de caractéristiques de sécurité et de rendement que possible requises des nouveaux appareils radiologiques médicaux, tel que spécifié dans le Règlement sur les dispositifs émettant des radiationsFootnote 25 en vigueur durant cette période. Il est à noter que la Loi sur les dispositifs émettant des radiations exige que les remplacements de tout composant ou sous-ensemble d'une machine à rayons X, pour laquelle une norme de fabrication ou de rendement a été spécifiée dans les règlements applicables à la classe d'appareil radiologique, soient en conformité avec les normes en vigueur au moment du remplacement.
B.2.4 Mise à niveau avec les systèmes de radiographie assistée par ordinateur (CR) et de radiographie numérique (RN)
Lors de l'achat d'un système de CR pour un appareil de radiographie nouveau ou en service ou d'un détecteur RN à installer sur un appareil en service, les systèmes CR et RN doivent tous deux respecter les exigences de la Loi et du Règlement sur les dispositifs émettant des radiations, ainsi que la Loi sur les aliments et drogues et le Règlement sur les instruments médicaux. De plus, l'appareil de radiographie en service sur lequel les systèmes CR et RN sont installés doit répondre aux exigences actuelles de la partie XII du Règlement sur les dispositifs émettant des radiations. Les récepteurs d'images CR et RN doivent uniquement être installés sur des appareils de radiographie qui possèdent un moyen de contrôler les expositions, comme une commande automatique d'exposition. L'appareil de radiographie doit être calibré pour refléter la sensibilité du récepteur numérique.
Pour la radiographie, il est recommandé que le pas du détecteur soit égal à 200 µm ou inférieur, et que la sensibilité au rayonnement du système soit égale à un film-écran de vitesse 200 ou mieux pour des images diagnostiques équivalentes.
B.2.5 Exigences spécifiques des appareils
Les exigences de fabrication et de rendement sont énumérées ci-dessous pour les appareils de radiographie, radioscopie et CT. Il faudrait se reporter à la partie XII du Règlement sur les dispositifs émettant des radiations (Appareils de radio-diagnostic)Footnote 25 pour de plus amples renseignements sur chaque exigence, y compris, pour certaines exigences, les mesures, les conditions et les méthodologies.
B.2.5.1 Exigences générales
Les exigences suivantes doivent être respectées par tous les appareils de radiographie, radioscopie et CT. Il est important de noter que ces exigences reflètent celles de la partie XII du Règlement sur les dispositifs émettant des radiations (appareils de radiodiagnostic)Footnote 25, en vigueur au moment de l'impression du présent code de sécurité. Par conséquent, tout futur amendement des règlements peut également affecter les exigences de la présente section.
- Symbole avertisseur--Le poste de commande de l'appareil radiologique doit être muni d'un symbole permanent bien visible avertissant de l'émission de rayonnement dangereux lorsque l'appareil fonctionne et interdisant l'usage de celui-ci sans autorisation expresse.
- Marques d'identification--Tous les dispositifs de commande, compteurs, voyants et autres indicateurs associés au fonctionnement de l'appareil doivent porter une marque d'identification claire et visible.
- Stabilité mécanique--Le tube radiogène doit être fixé solidement et bien aligné dans sa gaine. Dans le cas d'un appareil CT, la gaine du tube radiogène doit être solidement fixée et correctement alignée avec le support mobile du CT. L'ensemble radiogène et le support du patient doivent maintenir la position ou le mouvement requis sans dévier ni vibrer pendant le fonctionnement.
- Voyants de contrôle--Le poste de commande doit être muni d'indicateurs spécifiques, bien visibles qui indiquent :
- que le tableau de commande est en circuit, c'est-à dire que l'appareil est prêt à produire des rayons X;
- qu'il y a émission de rayons X;
- si une commande automatique d'exposition est disponible, lorsque ce mode de fonctionnement est sélectionné;
- si un mode de commande automatique d'exposition n'est pas sélectionné ou s'il n'existe pas, les paramètres de charge sélectionnés à l'opérateur avant une irradiation; et
- si l'appareil est alimenté par une batterie, si la batterie est convenablement chargée pour permettre à l'appareil de bien fonctionner.
- Indication de paramètres de charge--Les appareils radiologiques médicaux qui disposent de paramètres de charges réglables doivent incorporer des compteurs ou autres indicateurs sur le poste de commande afin qu'ils permettent de déterminer la tension radiogène, le courant du tube radiogène et la durée d'irradiation, ou la combinaison de ces données. Pour les appareils qui ne disposent pas de paramètres de charge réglables, des marques permanentes ou des étiquettes peuvent être utilisées pour indiquer ces paramètres. Les paramètres de charge doivent être affichés avant, pendant et après l'irradiation.
- Commande d'irradiation--Il doit y exister un interrupteur d'irradiation, une minuterie ou un autre mécanisme pour démarrer et arrêter la production de rayons X.
- Minuterie--Lorsque l'appareil est équipé d'une minuterie, il doit être conçu de façon à
- permettre l'arrêt automatique de l'irradiation lorsqu'est atteinte l'une des valeurs pré-sélectionnées du temps d'irradiation, du produit courant-temps, ou d'un nombre d'impulsions donné;
- permettre à l'opérateur d'arrêter l'irradiation à tout moment;
- revenir automatiquement à la position de réglage originale ou à zéro à la fin de l'irradiation; et
- empêcher le déclenchement de l'irradiation, lorsqu'elle est réglée à zéro, à la position d'arrêt ou à une position non marquée.
- Blindage du tube radiogène--Le tube radiogène doit être placé dans une gaine blindée. Le blindage de cette gaine doit être tel que le rayonnement de fuite de l'ensemble radiogène n'excédera pas un débit de kerma dans l'air 1,0 mGy/h à une distance de 1 m du point focal, lorsqu'il est utilisé dans les conditions de charge nominales du tube radiogène correspondant à l'apport énergétique maximal déterminé qui est produit pendant une heure et, lorsque l'appareil n'est pas dans l'état de charge, 20 µGy/h à une distance de 5 cm de toute surface accessible.
- Filtration du faisceau de rayons X--Il est nécessaire d'avoir des filtres d'absorption de rayonnement qui assurent un degré d'atténuation tel que la première couche de demi- atténuation (CDA) d'aluminium n'est pas inférieure aux valeurs montrées dans le tableau 8 pour une tension du tube radiogène sélectionnée. Pour d'autres tensions du tube radiogène, la (CDA) du faisceau de rayons X doit être calculée par interpolation linéaire à partir de ce tableau. Cette exigence s'applique uniquement aux appareils de radiographie et radioscopie. Pour les appareils de CT, voir la section B.2.5.4(5) ci-dessous.
| Tension du tube radiogène (kV) | Couches de demi-atténuation d'aluminium (mm) |
|---|---|
| 70 | 2.5 |
| 80 | 2.9 |
| 90 | 3.2 |
| 100 | 3.6 |
| 110 | 3.9 |
| 120 | 4.3 |
| 130 | 4.7 |
| 140 | 5.0 |
| 150 | 5.4 |
B.2.5.2 Exigences des appareils de radiographie
-
Reproductibilité de la puissance de rayonnement--Pour toute combinaison de paramètres de charge en fonctionnement, le coefficient de variation de toute série de dix mesures consécutives de rayonnement effectuées à la même distance source-détecteur à l'intérieur d'une période d'une heure est inférieur ou égal à 0,05, et chacune de ces dix mesures est égale à 15 % de la valeur moyenne de l'ensemble.
Le coefficient de variation est le rapport entre l'écart-type et la valeur moyenne d'une série de mesures; il est calculé à l'aide de la formule suivante :
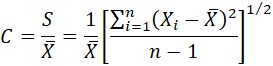
Équation B-1 : Équivalent du texte
Le coefficient de variation est égal à l'écart-type estimé divisé par la valeur moyenne des mesures. C'est-à-dire que C est égal à 1 divisé par X barre, le tout multiplié par la racine carrée de ce qui suit : la somme du carré de la différence entre chaque Xi et X barre, divisée par n-1.
- Où
- C est le coefficient de variation
- S est l'écart-type estimé
- Xi est la valeur de la ie mesure
- X barre est la valeur moyenne des mesures
- n est le nombre de mesures
-
Linéarité de la puissance de rayonnement--Pour toute valeur préréglée de tension du tube radiogène dans la plage applicable, le quotient de la mesure moyenne du kerma dans l'air divisé par le produit courant-temps indiqué obtenu à deux réglages applicables ne doit pas s'écarter de plus de 0,10 de leur somme, c'est-à-dire,
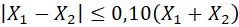
Équation B-2 : Équivalent du texte
Pour assurer la linéarité de la puissance de rayonnement, l'amplitude de la différence entre X1 et X2 doit être inférieure ou égale au dixième de la somme de X1 et X2.
où X1 et X2 sont les quotients de la mesure moyenne des kermas de l'air divisée par le produit courant-temps à deux réglages applicables du courant du tube radiogène, ou produit courant- temps du tube radiogène.
- Commande d'irradiation--Lorsque le système est muni d'une commande d'irradiation, ce dernier doit exiger une pression continue de la part de l'opérateur pour l'émission de rayons X.
- Commande automatique d'exposition--Pour les systèmes à film, le dispositif de commande automatique d'exposition doit fonctionner de telle manière que la variation de la densité optique des radiogrammes produits ne dépasse pas
- 0,15 lorsque la tension du tube radiogène est variable et que l'épaisseur de l'objet irradié est constante,
- 0,20 lorsque l'épaisseur de l'objet irradié est variable et que la tension du tube radiogène est constante,
- 0,20 lorsque l'épaisseur de l'objet irradié et la tension du tube radiogène sont variables, et
- 0,10 lorsque l'épaisseur de l'objet irradié et la tension du tube radiogène sont constantes.
Pour les systèmes numériques, les performances de la commande automatique d'exposition doivent être évaluées selon les procédures du fabricant et doivent respecter les spécifications de ce dernier. Il est recommandé que la commande automatique d'exposition fonctionne d'une façon telle que la variation des données linéarisées moyennes dans une région d'intérêt constante ne dépasse pas 20 % pour une tension du tube radiogène et une épaisseur de l'objet irradié constantes, quand le système à rayons X fonctionne dans des conditions représentatives de l'usage clinique type. La conformité est vérifiée si le rapport entre les valeurs maximum et minimum mesurées est inférieur ou égal à 1,2 ou s'il respecte les spécifications du fabricant.
- Limite du produit courant-temps--L'équipement radiographique doit offrir un moyen de s'assurer que lorsque la tension du tube radiogène est supérieure ou égale à 50 kV, le produit courant-temps ne dépasse pas 600 mAs par radio-exposition.
- Précision des paramètres de charge--Les paramètres de charge ne doivent pas s'écarter de la valeur sélectionnée, quelle que soit la combinaison de paramètres de charge, de plus de
- 10 % pour la tension du tube radiogène,
- 20 % pour le courant du tube radiogène,
- 10 % + 1 ms pour la durée d'irradiation, et
- 10 % + 0,2 mAs pour le produit courant-temps.
- Durée d'irradiation minimale--Le minuteur ou le système automatique d'exposition doit permettre une durée d'irradiation minimale de 1/60 s ou la durée nécessaire pour fournir un produit courant-temps de 5 mAs, selon le plus grand des deux.
- Dispositif de limitation du faisceau--La gaine du tube radiogène doit être équipé d'un dispositif de limitation du faisceau permettant un réglage continu de la taille du champ de rayons X. La taille minimum du champ de rayons X permise par le dispositif de limitation du faisceau ne doit pas dépasser 5 cm × 5 cm à une distance foyer-récepteur d'images de 100 cm.
- Alignement du champ de rayonnement et du champ lumineux--Le dispositif de limitation du faisceau doit comprendre un indicateur de champ de rayons X permettant de définir visuellement ce dernier à partir d'une source lumineuse telle que les limites du champ soient visibles dans les conditions d'éclairage ambiant d'une salle de radiologie. Lorsque l'axe du faisceau de rayons X est perpendiculaire au plan du récepteur d'images, la séparation entre le périmètre du champ défini visuellement et celui du champ de rayons X ne doit pas dépasser 2 % de la distance foyer-récepteur d'images.
- Marquage du foyer--L'emplacement du foyer doit être clairement et précisément marqué sur la gaine de protection du tube radiogène. Dans le cas d'un tube à rayon X à double foyer, la marque doit se trouver à mi-chemin entre le centre de chacun des foyers.
B.2.5.3 Exigences des appareils de radioscopie
- Précision des paramètres de charge--Les paramètres de charge ne doivent pas s'écarter de la valeur sélectionnée, quelle que soit la combinaison de facteurs utilisée, de plus de
- 10 % pour la tension du tube radiogène,
- 20 % pour le courant du tube radiogène.
- Indicateurs visuels--L'appareil doit disposer d'indicateurs visuels qui affichent continuellement la tension et le courant du tube radiogène.
- Blindage de protection de l'intensificateur d'image-- L'appareil de radioscopie doit comprendre un intensificateur d'image radiologique muni d'un blindage de protection tel que, quelle que soit la distance foyer-récepteur d'images, la totalité de la section transversale du faisceau de rayons X soit interceptée par l'élément primaire de ce blindage. De plus, le tube de radioscopie ne doit pas pouvoir émettre les rayons X si le blindage de protection n'est pas en place pour intercepter le faisceau de rayons X.
- Distance foyer-peau--L'appareil doit être muni d'un dispositif limitant la distance foyer-peau. Celle-ci ne doit pas être inférieure à 30 cm pour un appareil mobile, à 38 cm pour un appareil fixe et à 20 cm pour un appareil de radioscopie conçu pour des utilisations spéciales où il est impossible de se limiter à 30 ou 38 cm. Dans le cas d'un appareil de radioscopie miniature de faible intensité, la distance foyer-peau minimale correspond à la distance à laquelle l'appareil est capable de fournir un taux de kerma dans l'air de 50 mGy/min.
- Commande d'irradiation--La commande d'irradiation de radioscopie doit exiger une pression continue de l'opérateur pour toute la durée de l'irradiation et permettre en tout temps à l'opérateur de terminer l'enregistrement d'images de radioscopie en série.
- Chronomètre--L'appareil de radioscopie doit être muni d'un chronomètre indiquant la durée d'émission de rayons X et qui peut être remis à zéro ou à toute valeur sélectionnée.
- Commande de niveau élevé d'irradiation--La commande de niveau élevé doit être activée par un moyen distinct qui nécessite de l'opérateur une pression continue pour l'émission de rayons X. Un signal sonore doit retentir lorsque la commande de niveau élevé est utilisée.
- Débit maximal de kerma dans l'air--Les débit maximal de kerma dans l'air suivants s'appliquent à l'appareil de radioscopie, sauf durant l'enregistrement d'images de radioscopie :
- 50 mGy/min pour un appareil dépourvu d'une commande automatique d'intensité;
- 100 mGy/min pour un appareil muni d'une commande automatique d'intensité;
- 150 mGy/min pour un appareil muni d'une commande automatique d'intensité et d'une commande de niveau élevé d'irradiation activée.
- Rayonnement transmis ou dispersé du système d'imagerie--Le rayonnement produit par le faisceau de rayons X transmis ou dispersé par la fenêtre d'entrée du système d'imagerie de radioscopie, ne peut pas dépasser un débit de kerma dans l'air de 2 mGy/h lorsque le débit moyen de kerma dans l'air à la fenêtre d'entrée équivaut à 1 Gy/min.
- Maintien de la dernière image--L'appareil de radioscopie doit être muni d'un système de maintien de la dernière image qui conserve affichée la dernière image de radioscopie obtenue.
B.2.5.4 Exigences des appareils de tomodensitométrie
- Commande d'irradiation--L'activation ou le maintien de l'irradiation ne doit être possible qu'à partir du poste de commande.
- Indications visuelles--Toutes les conditions de fonctionnement du tomodensitomètre, telles que l'épaisseur de la coupe, le coefficient d'atténuation et le filtrage, à utiliser durant une série de balayages, doivent être indiquées avant le démarrage d'un balayage ou d'une série de balayages. Lorsque l'appareil offre tout ou partie de ces conditions de fonctionnement à des valeurs fixes, cette exigence peut être respectée par des marquages permanents. La valeur des conditions de fonctionnement doit être visible depuis n'importe quel poste permettant de déclencher un balayage.
- Arrêt d'urgence des mouvements motorisés et du chargement--Un bouton d'arrêt d'urgence doit être placé sur le support fixe ou mobile du patient, ou à proximité. Il permet de mettre immédiatement fin au mouvement de l'appareil et à l'émission de rayons X.
- Distance foyer-peau--La distance foyer-peau minimum doit être de 15 cm.
-
Qualité du faisceau de rayons X--On doit ajouter des filtres fixes pour produire une atténuation telle que la première couche de demi-atténuation (CDA) d'aluminium ne soit pas inférieure aux valeurs indiquées au tableau 9 pour une tension de tube radiogène donnée. Pour les tensions intermédiaires, la valeur de la couche de demi-transmission du faisceau de rayons X doit être calculée par interpolation linéaire à partir de ce même tableau. Pour les tensions inférieures à 60 kV ou supérieures à 140 kV, la valeur de la couche de demi-atténuation doit également être calculée par extrapolation linéaire à partir du tableau 9.
Tableau 9 : Couches de demi-atténuation d'aluminium (CDA) minimum pour une tension du tube radiogène donnée Tension du tube à rayon X (kV) Couche de demi-atténuation d'aluminium (CDA) (mm) 60 1,9 70 2,1 80 2,4 90 2,7 100 3,0 110 3,4 120 3,8 130 4,2 140 4,6 - Image de localisation--Le tomodensitomètre doit fournir une image de localisation sur laquelle l'opérateur peut configurer les coupes tomographiques à effectuer. La position des lignes de référence indiquant ces coupes ne doit pas s'écarter de la position réelle des coupes de plus de 2 mm, avec le statif en position verticale.
- Champ lumineux--Le tomodensitomètre doit produire un champ lumineux pour le marquage de la coupe tomographique ou du plan de référence. La lumière doit être visible en condition d'éclairage ambiant jusqu'à 500 lx. La largeur du champ lumineux ne doit pas dépasser 3 mm, mesurée au centre de l'ouverture du support mobile, et la coïncidence entre le centre du champ lumineux et le centre du plan tomographique doit être inférieure ou égale à 2 mm. Si plusieurs coupes tomographiques sont effectuées en même temps, les documents d'accompagnement doivent décrire la position du champ lumineux par rapport à la coupe tomographique.
- Mouvement du support du patient--Pour des mouvements du support du patient entre une position de départ type et une position inférieure au pas de balayage minimum sélectionnable ou 30 cm et se terminant à la position de départ, l'écart entre la distance réelle et celle indiquée ne doit pas dépasser 1 mm. Cet essai doit être réalisé avec une charge ne dépassant pas 135 kg également répartie sur le support du patient. Les mesures des distances réelles par rapport à celles indiquées peuvent être effectuées n'importe où le long du déplacement.
- Précision des données d'examen enregistrées--En fonctionnement normal, l'image affichée doit être accompagnée de l'information relative à son orientation par rapport au patient.
B.2.5.5 Information sur la dose et la qualité d'image de l'appareil de tomodensitométrie
L'information relative à la dose et à l'image initiale ou de référence requise pour évaluer les performances continues d'un tomodensitomètre à rayons X est normalement fournie par le fabriquant, au moment de l'achat. Pour les appareils déjà acquis, les valeurs de référence doivent être déterminées par un physicien médical.
On doit déterminer les données techniques et de sécurité suivantes relatives à la dose de rayons X produite par le faisceau de rayonnement : (US CFR 1020.33), (CEI 2002)Footnote 27 Footnote 14.
- Conditions de fonctionnement du tomodensitomètre utilisées pour obtenir es informations des dose et de performance d'imagerie requises ci-dessous (sections B.2.5.5(2) et B.2.5.5(3)).
-
Information relative à la dose, distincte pour les systèmes utilisés pour l'examen de la tête et du corps. Toutes les mesures de dose doivent être effectuées avec le fantôme de dosimétrie placé sur le lit ou sur le support du patient sans matériau supplémentaire d'atténuation.
Cette information doit être l'indice de dose tomodensitométrique 100 (CTDI100), qui est égal à l'intégrale du profil de dose produit par un balayage axial unique, le long d'une ligne perpendiculaire au plan tomographique (de -50 mm à +50 mm) divisé par le produit du nombre de coupes tomographiques N et de l'épaisseur nominale de coupe tomographique T, c'est-à-dire :
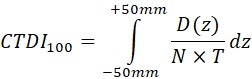
Équation B-3 : Équivalent du texte
L'équation pour l'indice de dose tomodensitométrique, CTDI100, est égale à l'intégrale de D(z), où z est dans l'intervalle de -50 mm à +50 mm, divisée par le produit de N et T.
où
- z est la position le long de la ligne perpendiculaire au plan tomographique;
- D(z) est la dose à la position z perpendiculaire au plan tomographique, où les doses sont indiquées comme doses absorbées par l'air,
- N est le nombre de coupes tomographiques produites en un seul balayage axial de la sources de rayons X,
- T est l'épaisseur nominale de coupe tomographique.
Cette définition suppose que le profil de dose est centré en z = 0.
Les données suivantes doivent être fournies :
- Le CTDI100 doit être fourni pour les emplacements suivants du fantôme de dosimétrie :
- le long de l'axe de rotation du fantôme;
- le long d'une ligne parallèle à l'axe de rotation et à 1,0 cm à l'intérieur de la surface du fantôme, le fantôme placé de façon telle que le CTDI100 corresponde à la valeur maximum que l'on puisse atteindre à cette profondeur;
- le long de lignes parallèles à l'axe de rotation et à 1,0 cm à l'intérieur de la surface du fantôme à des positions situées à 90°, 180° et 270° de la position indiquée à la section B.2.5.5(2)(a)(ii), ci-dessus. Les conditions de fonctionnement du tomodensitomètre doivent être les valeurs types suggérées par le fabriquant pour la tomodensitométrie de la tête ou du corps. La position à laquelle la CTDI100 est maximum, telle qu'indiquée à la section B.2.5.5(2)(a)(ii), doit être donnée par le fabriquant par rapport au boîtier du mécanisme de balayage ou à toute autre pièce facilement identifiable du tomodensitomètre, de façon à permettre le positionnement du fantôme de dosimétrie dans cette orientation.
- Le CTDI100 dans la position centrale du fantôme de dosimétrie pour chaque condition de fonctionnement du tomodensitomètre sélectionnable, qui varie selon le taux ou la durée de la radioexposition ou l'épaisseur nominale de coupe tomographique. Ce CTDI100 doit être présenté sous la forme de valeur normalisée par rapport au CTDI100 à la position centrale du fantôme de dosimétrie de la section B.2.5.5(2)(a), le CTDI100 du sous-paragraphe B.2.5.5(2)(a) ayant une valeur de 1. Lorsqu'une condition de fonctionnement du tomodensitomètre est modifiée, toutes les autres conditions indépendantes doivent être conservées aux valeurs types décrites à la section B.2.5.5(2)(a). Ces données doivent englober la plage de chaque condition de fonctionnement que le fabriquant a mentionnée comme appropriée. Quand le tomodensitomètre offre plus de trois possibilités de conditions de fonctionnement, on doit fournir le CTDI100 normalisé, au moins pour les valeurs minimum et maximum et pour une valeur de milieu de plage de ces conditions de fonctionnement.
- Le CTDI100 à l'emplacement correspondant au CTDI100 maximum à 1,0 cm à l'intérieur de la surface du fantôme de dosimétrie pour chaque tension de crête du tube radiogène sélectionnable. Quand le tomodensitomètre offre plus de trois possibilités de tension de crête du tube radiogène, on doit fournir le CTDI100 normalisé, au moins pour les valeurs minimum et maximum et pour une valeur de milieu de plage normalisées par rapport au CTDI100 maximum situé à 1,0 cm à l'intérieur de la surface du fantôme de dosimétrie et indiqué à la section B.2.5.5(2)(a), ci-dessus, le CTDI100 de la section B.2.5.5(2)(a) ayant une valeur de 1.
- Le profil de dose à la position centrale du fantôme de dosimétrie pour chaque épaisseur nominale de coupe tomographique sélectionnable. Quand le tomodensitomètre offre plus de trois possibilités d'épaisseur nominale de coupe tomographique, on doit fournir l'information, au moins pour les valeurs minimum et maximum et pour une valeur de milieu de plage de l'épaisseur nominale de coupe tomographique. Le profil de dose doit être présenté sur le même graphique et à la même échelle que le profil de sensibilité correspondant demandé à la section B.2.5.5(3)(d).
- l'écart maximum des valeurs données en vertu des sections B.2.5.5(2)(a) à B.2.5.5(2)(d). L'écart des valeurs ne doit pas dépasser ces limites.
-
L'information relative aux performances du système d'imagerie indiquée ci-dessous doit être fournie pour les conditions de fonctionnement du tomodensitomètre utilisées pour produire les données requises à la section B.2.5.5(2)(a). Tous les éléments du recueil de données, y compris les propriétés d'atténuation des rayons X du matériau dans la coupe tomographique, doivent être similaires à ceux utilisés pour fournir l'information de dose nécessaire à la section B.2.5.5(2)(a). Pour tout système tomographique à rayons X conçu pour produire des images de la tête et du corps, une information relative au performances du système d'imagerie distincte doit être fournie pour chaque application.
-
Bruit. Le bruit est défini comme l'écart-type de la fluctuation des nombres CT. Il peut être exprimé en unités Hounsfield (UH) ou comme un pourcentage du coefficient d'atténuation linéaire de l'eau, au moyen de la formule suivante :
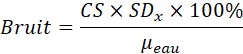
Équation B-4 : Équivalent du texte
Le bruit dans une image tomodensitométrique est égal au produit des valeurs CS, SDx et 100 %, divisé par le coefficient d'atténuation linéaire de l'eau.
où
- CS est l'échelle de contraste (définie ci-dessous),
- SDx est l'écart-type mesuré des nombres CT des pixels dans une région d'intérêt donnée de l'image tomodensitométrique,
- µeau est le coefficient d'atténuation linéaire de l'eau.
L'échelle de contraste est définie comme la modification du coefficient d'atténuation linéaire en fonction de la variation du facteur densitométrique par rapport à l'eau; sa valeur doit se situer entre les limites acceptables prédéfinies. Elle est approximativement égale à 2 x 10-4 cm-1·HU-1 pour une énergie de faisceau de 100-140 kV. Elle est calculée à l'aide de la formule suivante :
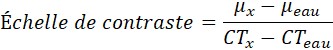
Équation B-5 : Équivalent du texte
L'échelle de contraste du tomodensitomètre est égale à la différence entre le coefficient d'atténuation linéique du matériau d'intérêt et le coefficient d'atténuation linéique de l'eau, divisée par la différence entre le nombre CT du matériau d'intérêt et le nombre CT de l'eau.
où :
- µx est le coefficient d'atténuation linéaire du matériau considéré,
- µeau est le coefficient d'atténuation linéaire de l'eau,
- CTx est le nombre CT du matériau considéré,
- CTeau est le nombre CT de l'eau.
Le nombre de tomodensitométrie, ou nombre CT, représente l'atténuation moyenne des rayons X correspondant aux zones discrètes de l'image de tomodensitométrie. Il est exprimé en unités Hounsfield, pour lesquelles l'échelle est définie de façon que l'eau et l'air aient des valeurs de 0 et de -1000 respectivement. Le nombre CT s'obtient grâce à la formule suivante :
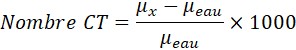
Équation B-6 : Équivalent du texte
Le nombre CT est égal à la différence entre l'atténuation linéique d'un matériau d'intérêt et l'atténuation linéique de l'eau, divisée par l'atténuation linéique de l'eau, le tout multiplié par 1 000.
où
- µx est le coefficient d'atténuation linéaire du matériau considéré,
- µeau est le coefficient d'atténuation linéaire de l'eau.
- Une représentation graphique de la fonction de transfert de modulation (FTM) pour le même mode de traitement et d'affichage d'image que celui utilisé pour le relevé de bruit.
- Un relevé de l'épaisseur nominale de coupe tomographique au centre de la section balayée.
- Une représentation graphique du profil de sensibilité au centre de la section balayée pour chaque épaisseur nominale de coupe tomographique sélectionnable pour laquelle le profil de dose est donné conformément aux exigences de la section B.2.5.5(2)(d).
- Une description du fantôme ou du dispositif, et du protocole ou de la procédure d'essai accompagnée d'une analyse des erreurs utilisées pour obtenir l'information indiquée aux sections B.2.5.5 (3)(a),(b),(c),(d).
-
-
Les niveaux de référence diagnostiques sont décrites à l'aide du CTDIw, qui est le CTDI100 pondéré. Le CTDIwest défini par comme :
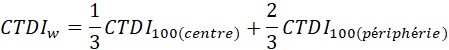
Équation B-7 : Équivalent du texte
L'indice de dose tomodensitométrique (CTDI) pondéré est égal à la somme du tiers du CTDI100 mesuré au centre du fantôme et des deux tiers des valeurs moyennes du CTDI100 mesurées à la périphérie du fantôme.
où
- CTDI100(centre) est la valeur mesurée au centre du fantôme,
- CTDI100(périphérie) est la valeur mesurée à la périphérie du fantôme.
Ce CTDIw doit être affiché sur la console des opérateurs et correspondre au type d'examen choisi--tête ou corps--et les conditions de fonctionnement du tomodensitomètre.
-
Le produit dose-longueur (PDL) est aussi utilisé comme indicateur d'exposition globale pour un examen complet, afin de permettre une comparaison des performances par rapport à une dose de référence fixée dans le but de favoriser une protection optimale du patient. Le PDL est calculé à l'aide de la formule suivante :
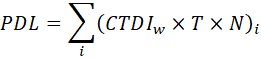
Équation B-8 : Équivalent du texte
Le produit dose-longueur (PDL) est égal à la somme des produits du CTDI pondéré, de l'épaisseur de coupe tomographique CT et du nombre de coupes CT. La somme s'applique à toutes les séquences de balayage CT dans un examen.
où :
- i représente chaque séquence de balayage constituant l'examen,
- CTDIw est le CTDI pondéré,
- T est l'épaisseur de coupe,
- N est le nombre de coupes dans la séquence.
B.3.0 Systèmes de traitement d'images
Le traitement d'images inclut à la fois le traitement des films et le traitement numérique des images radiologiques. Les systèmes de traitement des films ont été beaucoup utilisés par le passé. Récemment, avec les progrès de la technologie numérique, les systèmes de traitement numérique d'image sont maintenant utilisés dans de nombreux établissements radiologiques. Quel que soit le type de système utilisé, l'optimisation de la qualité d'image à une dose acceptable par le patient est une priorité pour les établissements radiologiques. Ceci est réalisé en s'assurant que le traitement d'image fait partie intégrante du programme d'assurance de la qualité de l'établissement.
B.3.1 Systèmes classiques (film-écran)
L'aptitude à produire une radiographie de qualité diagnostique satisfaisante, à une dose acceptable par le patient, dépend de la technique utilisée en effectuant l'examen, la sélection de paramètres de charge appropriée, l'écran employé, la manipulation et le traitement du film, et les conditions d'observation de l'image. Une bonne qualité d'image nécessite des techniques de chambre noire adaptées, la surveillance régulière du contrôle de la qualité du révélateur et le strict respect des instructions des fabricants du film et du révélateur.
B.3.1.1 Film radiographique
Les films radiographiques sont sensibles à la lumière, la chaleur, l'humidité, la pollution chimique, la contrainte mécanique et les rayons X. Un film non exposé doit être stocké de façon à être protégé des rayonnements parasites, des vapeurs chimiques et de la lumière. Le niveau de densité optique venant du matériau de base et du voile du film résultant de toutes les causes ne doit pas être supérieur à 0,30 DO.
Généralement, les films radiographiques doivent être stockés verticalement, dans une zone à l'abri des vapeurs chimiques, à des températures dans la plage de 10 oC à 21 oC et une humidité entre 30 % et 60 %. Les instructions des fabricants de films doivent être observées. Il faut laisser les emballages de film hermétiques atteindre la température ambiante avant ouverture, pour éviter d'avoir de la condensation sur les films.
Les cassettes chargées doivent être stockées dans une zone blindée contre l'exposition au rayonnement. Les expositions au rayonnement de films stockés doivent être limitées à 0,1 mGy et, pour les cassettes chargées, à 0,5 µGy. Cette zone est habituellement dans ou près d'une salle de radiologie. L'emplacement des cassettes chargées et non exposées doit être clairement marqué. La zone doit être assez grande pour recevoir la fourniture de cassettes requise nécessaire pendant le fonctionnement de l'établissement.
B.3.1.2 Cassette et écran intensificateur
Des cassettes ou écrans en mauvais état diminueront la qualité diagnostique. Les problèmes sont causés par les écrans sales ou détériorés, les cassettes faussées, la fatigue de matériau de compression en mousse ou de mécanisme de fermeture, les fuites de lumière, et un mauvais contact écran-film. L'usure et la propreté des cassettes doivent être vérifiées régulièrement et toute cassette détériorée doit être remplacée.
Il faut utiliser le nettoyant d'écran recommandé des fabricants. Pour éviter les artefacts causés par la saleté et la poussière, les écrans renforçateurs et les cassettes doivent être nettoyés au moins une fois par mois. Les écrans renforçateurs doivent être inspectés avec une lampe à ultraviolet pour trouver les particules de poussière. Les outils de nettoyage comprennent un nettoyant d'écran avec une solution antistatique, des chiffons non pelucheux, de l'air comprimé et une brosse en poil de chameau. Les cassettes et les écrans doivent être numérotés pour identification et appariement, à la fois à l'intérieur de la cassette et sur l'extérieur de la cassette.
B.3.1.3 Chambre noire
À l'exception des appareils automatique de développement d'image à la lumière du jour qui ne nécessitent pas de chambre noire, les révélateurs de film automatiques nécessitent des chambres noires bien conçues. Alors que des détails spécifiques peuvent varier d'une installation à l'autre, toutes les chambres noires doivent comprendre certaines caractéristiques de base :
- La pièce doit être étanche à la lumière. Il faut faire particulièrement attention au joint de porte et au montage du révélateur de films si l'introduction du film dans l'appareil s'effectue à travers un mur. La chambre noire doit comprendre une porte verrouillable ou des doubles portes pour assurer l'étanchéité à la lumière quand on manipule des films non développés. Une bande de film exposée à une densité optique de 1,2 unité ne doit pas présenter une augmentation de la densité optique supérieure à 0,05 unité en deux minutes d'exposition à l'environnement lumineux de la chambre noire.
- Si la chambre noire est contiguë à une salle de radiologie, le conteneur de stockage des films doit être blindé de façon adéquate pour s'assurer qu'il ne se produise pas d'exposition excessive du film aux rayons X. Un blindage suffisant doit être installé pour réduire le niveau de rayonnement sur le film à 0,1 mGy et sur les cassettes chargées à 0,5 µGy.
- Un voyant lumineux doit se trouver à l'extérieur de la chambre noire, à l'entrée, pour indiquer quand la pièce est en service. Ce voyant lumineux n'est pas nécessaire si la porte est verrouillée quand elle est fermée.
- Les lampes inactiniques, équipées d'ampoules d'intensité non supérieure à 15 watts, doivent être prévues au-dessus des plans de travail à l'intérieur de la chambre noire. La lampe inactinique doit avoir des filtres appropriés aux spécificités du film utilisé et doit être placée à des distances de plus de 1 mètre des zones de travail, afin de minimiser le voile des films.
- La chambre noire doit être sous pression positive, afin que les vapeurs chimiques et la poussière ne soient pas aspirées dans la pièce quand on ouvre la porte. Le révélateur doit être ventilé vers l'extérieur. Le nombre de renouvellements d'air doit être suffisamment élevé pour que le révélateur fonctionne correctement et ne génère pas de situation dangereuse pour le personnel.
La propreté de la chambre noire et des écrans et cassettes est essentielle. Il est important de maintenir l'atmosphère la plus propre possible afin de minimiser tout artefact entraîné par la saleté, la poussière ou la manipulation incorrecte de film. Il faut utiliser une lampe à ultraviolet pour trouver les zones poussiéreuses autour de la chambre noire. Personne ne doit manger ni boire dans la zone de la chambre noire. Toutes les surfaces de travail, dessus de comptoirs et le sol doivent être nettoyés régulièrement, au moins une fois par jour. Le dessus des armoires, les évents, les appareils d'éclairage et toute autre zone qui peut ramasser de la poussière doivent être nettoyés régulièrement. Le système de ventilation doit être vérifié pour s'assurer qu'il n'introduit pas de poussière à l'intérieur de la chambre noire; tout filtre doit être remplacé régulièrement. Les produits chimiques ne doivent pas être mélangés à l'intérieur de la chambre noire, car cette opération peut entraîner des éclaboussures de produit sur les appareils ou les plans de travail. Le personnel doit porter des effets de protection personnelle (gants, masques, etc.) en manipulant les produits chimiques.
Pour éviter de mettre des empreintes de doigt sur le film et de salir les écrans, il est important de se laver souvent les mains avec du savon qui ne laisse aucun résidu. Il faut supprimer le fouillis qui peut accumuler de la poussière. Les boîtes en carton ondulé qui contiennent les boîtiers de films, les produits chimiques et autres fournitures, ne doivent être ni stockés ni ouverts à l'intérieur de la chambre noire car ils produiront beaucoup de poussière. Les boîtes doivent être ouvertes à l'extérieur de la chambre noire, et les films et fournitures transportés à l'intérieur. Dans la chambre noire, il ne faut pas porter de vêtement fait de fibres lâches ou qui génère de l'électricité statique, comme la laine, la soie, certains cotons ou tissus de mélange de coton, ou alors il faut le recouvrir d'une blouse de laboratoire.
B.3.1.4 Développement des films
Un développement incorrect ou bâclé des films radiographiques exposés peut se traduire par des films de faible qualité d'image diagnostique et, par conséquent, augmenter la possibilité de mauvais diagnostic ou de reprise d'examens aux rayons X. Pour réaliser un développement complet, le film doit être traité dans du révélateur chimiquement frais, à la bonne température, et pendant un temps suffisant pour s'assurer que l'argent des cristaux d'halogénure d'argent de l'émulsion de film est complètement réduit. Si ce n'est pas le cas, le noircissement du film ne sera pas optimal et la tendance sera d'augmenter l'exposition au rayonnement pour obtenir une densité d'image correcte.
D'autres facteurs peuvent également affecter la qualité des films développés. Parmi ceux-ci, la propreté du système de développement, le temps d'immersion du film et l'efficacité du rinçage. Pour assurer un développement correct des films, il faut suivre certaines procédures de base :
- La seule méthode acceptable pour contrôler le fonctionnement d'un révélateur d'image automatisé est l'utilisation d'un sensitomètre pour produire une exposition à la lumière reproductible du film et l'utilisation d'un densitomètre pour contrôler le film sensitométrique développé. Le contrôle du révélateur d'image doit être effectué chaque jour d'utilisation, une fois l'appareil mis en route et stabilisé, et à d'autres moments, après son nettoyage et après l'ajout de produits chimiques frais. Il faut laisser suffisamment de temps au révélateur pour se stabiliser, avant de développer des radiographies de patient.
- Les instructions des fabricants sur la concentration de la solution, la température et la durée doivent être suivies pour assurer un développement optimal.
- Les solutions de développement doivent être remplies lorsque c'est nécessaire, et doivent être changées ou recyclées régulièrement, selon les besoins. Ceci devrait être fait assez souvent pour éviter l'oxydation des solutions de développement. Même inutilisé, le révélateur se détériore avec le temps. Les produits chimiques de développement doivent être protégés du gel. Il faut suivre les instructions des fabricants en matière de stockage des produits chimiques, pour éviter l'oxydation. Les produits chimiques présentant des signes d'oxydation ou de sédimentation ne doivent pas être utilisés.
- Le fixateur doit être éliminé de façon adéquate des films développés. Il faut suivre les instructions des fabricants pour le lavage des films. Des essais de rétention de fixateur doivent être effectués régulièrement. Le fixateur est responsable de l'arrêt du processus de développement en éliminant les cristaux d'halogénure d'argent restant sur le film. Un lavage insuffisant des films pour éliminer le fixateur entraînera des taches sur les films et compromettra la durée d'entreposage des films.
- La propreté est extrêmement importante pour réduire les artefacts de film. Les mécanismes de transport des films des révélateurs doivent être nettoyés fréquemment. Des chiffons ou des nettoyants abrasifs ne doivent jamais être utilisés sur les révélateurs.
- Les révélateurs de film doivent être entretenus régulièrement, suivant les instructions des fabricants. La précision du thermomètre du révélateur doit être vérifiée régulièrement par rapport à un thermomètre non mercure. Le thermomètre numérique du révélateur doit être précis à 0,5 oC près.
- Quand le volume de développement de film est inférieur à 50 films par jour, il peut ne pas être possible de contrôler de façon adéquate les concentrations et l'activité chimiques. Dans cette situation, il faut utiliser la régénération pour mieux contrôler les concentrations chimiques.
- Quand le volume de développement de film est d'au moins 50 films par jour, un système de remplissage du volume est généralement utilisé, qui remplit de solutions de traitement chaque fois qu'un film est introduit dans le révélateur. Il est recommandé de suivre les spécifications des fabricants pour le remplissage de solutions de développement.
Le développement des films radiographiques génère des déchets contenant de l'argent. Les produits chimiques contenant de l'argent ne doivent pas être éliminés directement dans les égouts. Ces produits chimiques doivent être récupérés et remis à l'organisme approprié de gestion des déchets, pour élimination et/ou recyclage. La gestion des déchets contenant de l'argent doit être effectuée conformément aux exigences provinciales et municipales.
B.3.1.5 Négatoscope
Il faut vérifier régulièrement l'état des négatoscopes ainsi que les conditions dans lesquelles les radiologues et les autres professionnels de la santé examinent les radiogrammes, car ceci peut influer sur la précision du diagnostic. Il faut corriger les problèmes d'éclairage causés par les différences de luminosité des tubes fluorescents ou à la dégradation et la décoloration de la surface de visionnement.
B.3.2 Systèmes numériques
Avec l'introduction d'un nombre croissant de techniques d'imagerie à base de technologie numérique, les établissements d'imagerie migrent des systèmes utilisant des films vers des systèmes d'imagerie numérique sans film. Les images numériques peuvent être acquises à l'aide de systèmes de radiographie assistée par ordinateur ou numérique. Les systèmes de radiographie assistée par ordinateur, ou systèmes de CR, se composent d'une cassette, d'une plaque d'imagerie et d'un lecteur de plaque d'imagerie. La cassette de CR, qui contient la plaque d'imagerie, est positionnée dans l'appareil de radiographie, comme on le fait avec les cassettes de film. À l'exposition aux rayons X, la plaque d'imagerie, composée d'un phosphore photostimulable, stocke l'image latente. La plaque d'imagerie est ensuite lue et une image numérique est produite. Pour les systèmes de radiographie numériques, ou systèmes RN, le récepteur d'image est un détecteur à panneau plat, qui convertit le signal radiographique en un signal électronique transportant les données d'image. Le signal électronique est envoyé à un processeur d'image numérique, et l'image s'affiche presque instantanément. Les systèmes numériques d'imagerie, avec les systèmes de stockage et de communication d'images numériques, ont le potentiel d'améliorer de façon significative les soins aux patients en augmentant l'efficacité des examens des patients, en facilitant la communication électronique rapide entre les bénéficiaires des soins de santé, à la fois à l'intérieur et à l'extérieur d'un établissement, et en augmentant en définitive le débit de traitement des patients.
Les tests de contrôle de la qualité des systèmes numériques d'imagerie sont essentiels. La vérification du bon fonctionnement des appareils d'imagerie radiographique ainsi que la sélection appropriée de la technique et des paramètres de charge restent essentiels pour obtenir une image satisfaisante à une dose minimale pour le patient. Pour les systèmes numériques, il faut également effectuer des tests de contrôle de la qualité spécifiques des systèmes d'acquisition, de stockage, de communication et d'affichage de l'image. À la section C du présent code de sécurité, certains tests généraux de contrôle de la qualité ont été inclus pour les systèmes numériques d'imagerie. Outre ces tests, il faut également effectuer tous les tests spécifiques aux appareils, spécifiés par les fabricants.
B.3.2.1 Plaque d'imagerie de radiographie assistée par ordinateur (CR)
Les plaques d'imagerie de radiographie assistée par ordinateur (CR) sont réutilisables et peuvent être exposées, lues et effacées à plusieurs reprises. Pour cette raison, il est nécessaire d'évaluer régulièrement l'état de ces plaques. En utilisation normale, l'accumulation de poussière, saletés, rayures et fissures peut réduire la qualité de l'image. L'exposition à des agents chimiques, tels que des nettoyants de plaques non approuvés, la manipulation avec les mains sales ou mouillées, ou le contact avec des lotions pour les mains sont tous des causes possibles de détérioration des plaques. Il est recommandé de tenir à jour un registre traçant l'état physique des plaques d'imagerie et des cassettes. La fréquence de nettoyage dépend du volume de patients, de la manipulation des plaques et de la fréquence à laquelle des artefacts sont perçus. En général, un contrôle d'aspect hebdomadaire, pour absence de poussière et de saletés, est recommandé. Les plaques d'imagerie doivent être nettoyées mensuellement suivant les procédures recommandées par les fabricants et en utilisant les nettoyants qu'ils préconisent. Le nettoyant ne doit pas être versé directement sur les plaques, car cela provoquerait des taches.
B.3.2.2 Cassette de CR
Dans les conditions normales d'utilisation, de la poussière et de la saleté peuvent s'accumuler sur les cassettes. Il est recommandé de tenir à jour un registre traçant l'état physique de toutes les cassettes. En général, un contrôle d'aspect hebdomadaire, pour absence de poussière et de saletés, est recommandé, ainsi qu'un nettoyage mensuel des cassettes de CR suivant les procédures recommandées par les fabricants et en utilisant les nettoyants qu'ils recommandent. L'extérieur de la cassette peut se nettoyer facilement avec de l'eau et du savon ou un nettoyant doux. Il ne faut pas nettoyer l'intérieur à l'eau et au savon, car des résidus de savon peuvent rester sur le revêtement de protection après le nettoyage.
B.3.2.3 Dispositif de visualisation électronique
Le rendement des dispositifs de visualisation électroniques médicaux doit être vérifié systématiquement. La propreté de la surface de visualisation doit être bien maintenue. Il faut utiliser les nettoyants et procédures de nettoyage recommandés par les fabricants. Le rendement de la visualisation doit être vérifié à l'aide d'une mire destinées à évaluer les différentes caractéristiques du rendement de dispositif de visualisation (AAPM, 2005)Footnote 2. Une évaluation globale doit être effectuée quotidiennement avant utilisation clinique. Il est recommandé d'évaluer mensuellement la distorsion géométrique, la luminance et la résolution, et de faire effectuer annuellement une évaluation détaillée par un physicien médical.
B.3.2.4 Système d'archivage et de transmission d'images (PACS)
En imagerie numérique, il faut qu'un système soit en place pour gérer les images de patient, pour permettre un stockage sûr et une récupération en temps utile des images. Le système d'archivage et de transmission d'images (PACS--Picture Archiving and Communications System) est un système qui est largement utilisé en radiologie. Un PACS dans un établissement d'imagerie relie les dispositifs d'acquisition d'image numériques à un système qui peut stocker, retrouver et afficher des images numériques à l'intérieur et à l'extérieur de l'établissement. La transition au PACS nécessite une somme importante de planification, temps et ressources. Cependant, une fois établi, un PACS offre un certain nombre d'avantages, tels qu'une amélioration de la productivité, un accès étendu, simultané, aux images et à la manipulation d'images. Les radiologues sont capables d'interpréter plus de cas en moins de temps, ce qui se traduit par des temps d'attente plus courts pour les patients, et un accès plus rapide aux résultats par les médecins traitants. Cependant, il faut s'assurer que la qualité des images du patient soit maintenu et que les renseignements sur les patients ne soient pas perdus ni modifiés involontairement. De telles situations peuvent mener à la reprise d'examens radiologiques et à des erreurs de diagnostic des patients.
B.3.2.5 Mise en oeuvre du PACS
Lorsque l'on s'interroge sur l'éventualité de mettre en oeuvre un PACS, il faut aborder un certain nombre de problèmes clés. Un PACS est un très gros investissement en capitaux. Il nécessite des ressources pour le matériel, le logiciel et du personnel supplémentaire tel un administrateur de PACS et tous les consultants qui peuvent être nécessaires. Dès le début des étapes de planification d'un PACS, il faudrait consulter les parties de tous les domaines qui seront affectés par les changements. Ceci doit inclure les administrateurs départementaux, les spécialistes de PACS, les physiciens médicaux, les radiologues, les technologues, les médecins orienteurs et tout personnel des technologies de l'information (TI) existant. Les renseignements obtenus pendant la consultation doivent servir à faire une analyse intensive des coûts/profits avant de prendre une décision. Le fait de consulter tôt toutes les parties concernées facilitera l'acceptation clinique du système.
Lorsqu'on décide des spécifications d'un système PACS, il faut tenir compte des éléments clés suivants.
- Insister sur la conformité avec la norme DICOM (Digital Imaging and Communications in Medicine). La norme DICOM facilite l'interopérabilité des appareils d'imagerie médicale.
- S'assurer que tous les systèmes peuvent être intégrés. Ceci inclut les systèmes tels que le système d'information hospitalier (SIH), le système d'information radiologique (SIR), le PACS, les appareils d'acquisition d'image, les imprimantes et tout système de compte-rendu. Pour assurer la facilité d'intégration entre systèmes, les appareils doivent être adaptés au cadre technique de l'IHE (Integrating the Healthcare Enterprise). L'IHE est une initiative de promotion et de soutien de l'intégration des systèmes d'information dans l'entreprise de soins de santé, pour améliorer le déroulement du travail en facilitant la communication entre systèmes provenant de fournisseurs différents. Les données transmises d'un système à un autre supprimeront le besoin de les ré-entrer indépendamment dans chaque système et éviteront ainsi les incohérences, les redondances et l'indisponibilité des données.
- La sécurité des renseignements de patient doit être une priorité. Seules les personnes autorisées doivent pouvoir accéder aux données et images des patients. Des mesures de sécurité doivent être établies pour contrôler l'accès aux renseignements sur les patients, ainsi que pour suivre toutes les activités qui sont exécutées sur ces données. Ceci inclut de surveiller qui accède aux renseignements, quand il y a accès à ces renseignements, et quelles modifications y sont apportées. Les utilisateurs autorisés du système doivent comprendre l'importance de garder les mots de passe du système confidentiels.
- Des caractéristiques automatisées doivent être incluses dans la conception du système pour faciliter un déroulement de travail plus rapide. Par exemple, une caractéristique de prérecherche des études précédentes de l'individu devrait être disponible pour permettre la comparaison avec l'étude en cours d'interprétation.
- Le système doit s'adapter à l'utilisateur. Par exemple, l'interface graphique de l'afficheur doit s'adapter aux préférences de l'individu qui se connecte au système.
- Il faut qu'un système soit en place pour une correction rapide et efficace des erreurs. Les fichiers contenant des renseignements incorrects peuvent rapidement être perdus et irrécupérables. Régulièrement, les systèmes doivent s'assurer de l'accord entre la liste des études prévues pour une période de travail, les études effectuées au niveau des modalités et les études interprétées par les radiologues. Ceci minimisera les pertes de dossiers et assurera que les données mal classées seront identifiables rapidement.
- Tolérance aux défaillances. En travaillant avec un système numérique d'imagerie et d'information, il faut veiller à assurer la disponibilité du système. Les données critiques de patient doivent être disponibles chaque fois que nécessaire. Ceci est particulièrement important dans les salles d'opération et les services des urgences. Quand on achète du matériel pour des systèmes d'imagerie ou d'information, les fournisseurs doivent garantir le niveau de disponibilité de leur système. Les temps d'indisponibilité de système, pour mises à niveau et entretien, doivent être bien planifiés, de façon à ne pas interférer avec le déroulement du travail de l'établissement. En fonction du type d'établissement et de la charge de travail, les acheteurs peuvent exiger que le fournisseur garantisse une disponibilité jusqu'à 99.999 %. Il faut déterminer s'il est acceptable que tout le système ou des parties du système soient indisponibles à un moment quelconque et pour combien de temps. Les pénalités et conditions pour non tenue des garanties de temps de disponibilité et d'indisponibilité doivent être clairement établis et approuvés avec le vendeur.
- Reprise après sinistre. L'établissement doit établir un plan de reprise après sinistre en cas de panne de composant ou d'événements catastrophiques. Ce plan doit comporter des directives et procédures documentées identifiant les personnes principales et les renforts, leurs responsabilités et une description des actions nécessaires pour rétablir les fonctionnements. Une composante critique de reprise après sinistre est la sauvegarde et la tenue à jour des données à un emplacement hors site.
- Pour qu'un système PACS fonctionne, il doit être basé sur, et conçu pour refléter, un déroulement de travail éprouvé et efficace. Les acheteurs doivent s'assurer que le fournisseur comprend le déroulement de travail de l'établissement, et fournit un système qui ne perturbe pas ce déroulement de travail. Les systèmes PACS qui reposent sur des déroulements de travail imparfaits répercuteront tous les problèmes existants.
- Quand on décide des exigences de réseau et de stockage d'un système d'imagerie ou d'information, il est important de ne pas limiter les systèmes aux seuls besoins actuels de l'établissement. Le système doit être évolutif pour permettre sa future croissance. La capacité du système doit être basée sur les points suivants :
- les modalités actuelles à partir desquelles sont acquises les études;
- le nombre moyen d'images par étude par modalité;
- le nombre de pixels et la profondeur de bits de l'image;
- le nombre d'études effectuées chaque année;
- le volume de la croissance de procédures projetée;
- les modalités à ajouter dans l'avenir; et
- les autres sites/établissements à ajouter au système dans l'avenir.
B.3.2.6 Téléradiologie
La téléradiologie est la transmission électronique d'images radiologiques, d'un endroit à un autre, aux fins d'interprétation et/ou de consultation. Grâce à la téléradiologie, on peut accéder aux images numériques et aux renseignements des patients à partir de plusieurs sites de façon simultanée. Les avantages de la téléradiologie comprennent un débit plus efficace des soins aux patients et la capacité à fournir des services radiologiques aux établissements de zones éloignées qui n'ont pas de radiologues disponibles sur site.
Comme la téléradiologie implique l'acquisition et l'interprétation des images de patients à des sites différents, il est important que des directives et procédures soient en place à tous les endroits pour s'assurer que la qualité de l'image est optimisée et comparable entre tous les établissements ayant accès aux images de patients. Cela est particulièrement important quand des interprétations écrites authentifiées officielles sont effectuées au moyen de la téléradiologie.
- Assurance de la qualité de la téléradiologie--L'Association canadienne des radiologistes a élaboré des directives pour les établissements pratiquant la téléradiologie. Certains des principaux points de ce document relatifs à ce code de sécurité sont énumérés ci-dessous (CAR 1999)Footnote 6.
Quand il est utilisé pour fournir l'interprétation authentifiée officielle d'images, le lieu récepteur doit répondre aux exigences suivantes :
- Les images acquises numériquement par un appareil d'imagerie doivent être affichées dans leur taille de matrice originale et avec la profondeur de bits originale. Si ce n'est pas possible, il faut utiliser un logiciel de visualisation qui permet à l'utilisateur d'effectuer un panoramique de toute l'image quand elle est affichée dans sa taille de matrice originale.
- Les images obtenues par post-traitement de l'image d'origine ne doivent pas être utilisées, à l'exclusion des images d'origine elles-mêmes. Elles ne doivent servir qu'à appuyer le processus d'interprétation.
- Les images numériques peuvent être « capturées » à l'aide d'un capteur de page-écran interfacé avec un dispositif secondaire (analogique), tel qu'un moniteur de visualisation d'une console utilisée pour afficher les images d'origine acquises numériquement. Ces images capturées dans les versions affichées des images d'origine ne doivent pouvoir être utilisées que quand il n'y a pas d'autres moyens de visualiser les images d'origine elles-mêmes. Quand c'est le cas, la taille de la matrice des images capturées ne doit pas être inférieure à celle des images d'origine, et la profondeur de bits doit être de 8 bits ou égale à celle des images d'origine.
- Les images capturées à partir d'un numériseur (scanneur) à film doivent avoir :
- un système d'acquisition ou de numérisation qui permette une résolution spatiale d'un minimum de 2,5 lp/mm et une acquisition d'échelle des gris de 10 bits;
- un système de visualisation qui permette une résolution spatiale d'un minimum de 2,5 lp/mm et un affichage d'échelle des gris de 8 bits.
- Gestion des Images (images statiques seulement)--Les systèmes de téléradiologie sont des systèmes d'imagerie qui demandent l'utilisation d'une gestion d'images pour un rendement optimal. Tous les systèmes doivent inclure :
- Un mécanisme de vérification de l'intégrité, soit en logiciel soit à l'aide d'un procédé manuel, pour s'assurer que toutes les données transmises depuis le site d'origine sont reçues intactes par le site récepteur.
- La capacité de sélectionner la suite d'images pour transmission et visualisation au niveau des sites récepteurs.
- Des capacités d'annotation au niveau du poste de transmission qui doit identifier le patient précisément et sans ambiguïté. Ceci peut comprendre le nom du patient, le numéro d'identification, la date et l'heure de l'examen, les marqueurs de film, l'institution d'origine, le type d'examen, le niveau de la compression (si elle est utilisée) et un bref historique du patient. Ces renseignements doivent être joints au fichier image mais peuvent également être transmis par d'autres moyens protégés.
- Le site émetteur doit pouvoir disposer d'une fenêtre interactive et de niveau et/ou luminosité et contraste.
- Provision pour la sélection de la compression appropriée pour améliorer les vitesses de transmission et réduire les besoins d'archivage/stockage.
- Le stockage des images au site émetteur ou récepteur ainsi que la transmission doivent être arrangés de façon à ce que la confidentialité des patients soit maintenue et que le système soit sécurisé.
- Le prestataire doit s'assurer que la qualité de l'image est la même au site d'émission et au(x) site(s) de réception.
- Transmission d'images et de données patient--Les protocoles de communication, les formats et la compression de fichier doivent être conformes aux normes actuelles de réseau DICOM 3.0.
- Capacités de visualisation--Les postes de visualisation utilisés pour la téléradiologie doivent présenter les caractéristiques suivantes :
- La luminance des moniteurs à échelle de gris doit être au moins comparable à celle des postes de travail utilisés pour l'acquisition.
- Les postes de visualisation des films radiographiques numérisés et la radiographie numérique doivent comprendre :
- luminosité et contraste et/ou fenêtre interactive et fonction niveau;
- une fonction de grossissement;
- la capacité de tourner et retourner les images visualisées;
- la capacité de mesures linéaires précises; et
- la capacité d'inverser les valeurs d'échelle des gris de l'image visualisée.
- Les postes de visualisation de CT doivent reproduire avec précision l'étude d'origine, et être équipés de capacités fonctionnelles similaires à celles des postes de travail utilisés pour l'acquisition.
- Base de données de patients--Pour les images radiologiques transmises par téléradiologie, il faut disposer d'une base de données, à la fois aux sites émetteur et récepteur, pour servir de base aux vérifications d'intégrité et aux audits à venir. Cette base de données doit comprendre :
- le nom du patient, le numéro d'identification et la date;
- le type d'examen;
- les types d'images;
- le nombre d'images;
- les sites d'acquisition et d'envoi des images (s'ils sont différents); et
- la date et l'heure de la transmission.
- Sécurité--Les systèmes de téléradiologie doivent fournir un réseau et/ou des protocoles logiciels protégeant la confidentialité des dossiers, des images, des interprétations et autres données du patient, et assurer que le système est sécurisé et n'est utilisé que dans la mesure nécessaire par ceux autorisés par le patient, conformément à la législation provinciale ou territoriale et aux directives de l'Association médicale canadienne sur le caractère privé des renseignements.
- Stockage des enregistrements--Les exigences légales de stockage et conservation des images et comptes rendus varieront de province à province et les bénéficiaires du service de téléradiologie seront responsables du respect de ces exigences. Les images stockées à l'un ou l'autre site doivent répondre aux exigences juridictionnelles du site émetteur. Les images interprétées hors site ne nécessitent pas d'être stockées à l'établissement récepteur si elles sont stockées au site émetteur. Cependant, si les images sont conservées au site récepteur, il faut également respecter la période de conservation de cette juridiction. La politique de conservation des enregistrements doit être sous forme écrite.
- Documentation--La communication est une composante essentielle de la téléradiologie. Les médecins interprétant les examens de téléradiologie doivent fournir des comptes rendus conformément aux normes de communication de la CAR.
-
Contrôle de la qualité de la téléradiologie--Il faut souligner que les images au site récepteur ne peuvent qu'être aussi bonnes que les images capturées à la fin de la transmission. Il est impératif qu'un médecin spécialisé en imagerie se trouve régulièrement au site émetteur pour s'assurer que l'équipement fonctionne correctement, et que les technologues sont supervisés et formés de façon adéquate. Les sites émetteurs et récepteurs doivent avoir des politiques et procédures documentées pour contrôler et évaluer la gestion efficace, la sécurité, le bon fonctionnement des systèmes d'imagerie, de transmission, de réception et de visualisation.
Il faut capturer et transmettre, au moins une fois par semaine, une image test, telle que la SMPTE, ou son équivalent, pour vérifier le fonctionnement global du système. En tant qu'essai de plage dynamique, les zones 0/5 % et 95/100 % doivent être considérées comme distinctes des zones adjacentes respectives 0 % et 100 %.
-
Amélioration de la qualité--l'utilisation de la téléradiologie ne réduit pas les responsabilités de gestion et de supervision de la médecine radiologique. Les procédures doivent être contrôlées et évaluées systématiquement dans le cadre du programme général d'amélioration de la qualité de l'établissement. Le contrôle doit comprendre l'évaluation de la précision des interprétations ainsi que de l'opportunité des examens. La fréquence des complications et des événements contraires doit être examinée pour identifier les occasions d'améliorer les soins aux patients.
L'utilisation de la téléradiologie doit être documentée. Il faut effectuer des revues périodiques de la justesse, des problèmes et de la qualité des données transmises. Les données doivent être recueillies d'une manière conforme aux procédures statutaires et réglementaires de contrôle par les pairs, pour protéger la confidentialité des données de contrôle par les pairs/patients.
B.4.0 Autres appareils
Il faut prendre en considération les autres appareils, tels que ceux utilisés pour la protection du personnel et les essais des appareils qui sont nécessaires pour assurer la sécurité radiologique de l'installation. Les vêtements de protection du personnel doivent apporter une protection adéquate sans être excessivement gênants et lourds. Tout le matériel d'essai doit être entretenu correctement et stocké avec précaution.
B.4.1 Matériel de protection
- Les tabliers protecteurs en plomb pour les patients et les opérateurs doivent offrir une atténuation équivalente à au moins
- 0,25 mm de plomb, pour les examens où la haute tension radiogène de crête est de 100 kV ou moins,
- 0,35 mm de plomb, pour les examens où la haute tension radiogène de crête est supérieure à 100 kV et inférieure à 150 kV, et
- 0,5 mm de plomb, pour les examens où la haute tension radiogène de crête est de 150 kV ou plus.
- Pour les procédures interventionnelles où aucun autre dispositif de protection n'est utilisé, des tabliers enroulant le corps complètement de 0,50 mm de plomb (Pb) dans les panneaux de devant et 0,25 mm de plomb dans les panneaux de derrière, sont recommandées.
- Pour les procédures interventionnelles, des protège thyroïde avec un équivalent de 0,50 mm de Pb sont recommandés.
- Pour les procédures interventionnelles, des lunettes protectrices bien ajustées avec un équivalent de 0,75 mm de Pb sont recommandées.
- Les gants ou manchettes protecteurs doivent posséder au moins une équivalence de 0,25 mm Pb. Ces protections doivent recouvrir tout le gant, y compris les doigts et le poignet.
- L'épaisseur équivalente de plomb du matériau de protection utilisé doit être marquée en permanence et clairement sur tout le matériel et les vêtements de protection.
- Les écrans acrylique-plomb installés au plafond et les boucliers amovibles devraient fournir une protection équivalente à au moins 0,50 mm Pb. La valeur d'atténuation doit être marquée sur tous les écrans et boucliers de protection.
- Tout le matériel de protection doit être vérifié annuellement pour intégrité, et les résultats doivent être inclus dans les rapports d'essai de contrôle de la qualité.
- Le matériel défectueux doit être retiré de l'utilisation clinique.
- Le matériel de protection doit être stocké et entretenu conformément aux instructions des fabricants.
B.4.2 Matériel d'essai
- Le fonctionnement et le rendement de tout le matériel utilisé pour les essais d'acceptation et de contrôle de la qualité doivent être évalués régulièrement.
- Tout le matériel sensitométrique et densitométrique, les dosimètres, les voltmètres de tubes doivent être étalonnés régulièrement, conformément aux recommandations des fabricants.
- Tous les fantômes et autres appareils utilisés pour l'évaluation de la qualité de l'image, de la dose et du rendement du système doivent être vérifiés pour absence de dommages ou de tout état qui pourrait affecter leur utilisation.
- Le matériel d'essai doit être stocké à l'abri de la chaleur, de la lumière directe du soleil et d'une humidité élevée. Il doit être utilisé selon les recommandations des fabricants.
B.5.0 Enquêtes de radioprotection
Une enquête de radioprotection est une évaluation, conduite par un expert, de la sécurité de rayonnement d'un établissement radiologique. L'enquête est destinée à démontrer que les appareils radiologiques et accessoires fonctionnent correctement et conformément aux normes applicables, et que ces appareils sont installés et utilisés d'une façon qui offre aux opérateurs, aux patients, et aux autres, la sécurité maximale contre les rayonnements. Les mesures de sécurité telles que le matériel de protection et le blindage sont aussi examinés pour s'assurer qu'ils sont présents et apportent la protection nécessaire. Il est donc important que les établissements radiologiques soient enquêtés à intervalles réguliers.
B.5.1 Procédures générales
Le fonctionnement habituel de toute nouvelle installation ou d'une installation qui a subi des modifications devrait être retardé jusqu'à ce qu'un expert ait fait une enquête complète. L'expert est une personne qui est qualifiée par éducation et expérience pour exécuter des procédures avancées ou complexes de radioprotection qui sont généralement au-delà des capacités de la plupart des personnes au sein de l'établissement. Ces procédures incluent l'évaluation de la conception de l'installation pour s'assurer qu'un blindage adéquat est en place, le contrôle et l'évaluation du rendement des appareils et accessoires radiographiques, et l'évaluation et la recommandation des programmes de radioprotection. Le propriétaire de l'établissement (ou un autre membre du personnel délégué, tel que le responsable de la radioprotection) doit contacter l'organisme réglementaire approprié pour constater les procédures de contrôle et d'essais d'acceptation de cette juridiction. Certaines juridictions peuvent exiger que l'établissement soit déclaré conforme à la réglementation gouvernementale applicable, avant les opérations.
Pour une nouvelle installation, il est particulièrement avantageux de faire des contrôles visuels pendant la construction, pour s'assurer de la conformité aux spécifications, et identifier le matériau ou la façon défectueux, car il est possible de remédier aux défauts de façon plus économiquement à ce stade que par la suite. Ces contrôles doivent inclure la détermination de l'épaisseur de plomb et/ou l'épaisseur et la densité du béton, le degré de chevauchement entre les tôles de plomb ou entre le plomb et les autres écrans de protection, ainsi que l'épaisseur et la densité du verre plombifère utilisé dans les fenêtres de visualisation.
Pour les installations en service, il faut effectuer une enquête après tout changement apporté qui pourrait entraîner un danger de rayonnement. Ceci inclut l'altération des écrans de protection, la modification et le remplacement de l'appareil, les changements de modes opératoires, ou une augmentation de la charge de travail.
Finalement, les enquêtes de radioprotection doivent être effectuées à intervalles réguliers programmés pendant les opérations de routine, pour détecter les problèmes dus à une panne de l'appareil ou toute tendance à long terme de diminution du niveau de sécurité de rayonnement. La fréquence à laquelle sont menées les enquêtes de radioprotection dépend du type d'établissement, du type d'appareil utilisé et du type d'examens effectués. Les établissements doivent contacter l'autorité réglementaire compétente pour établir le calendrier des enquêtes.
Les résultats de ces enquêtes, y compris les conclusions tirées par l'expert, doivent être soumis au propriétaire ou à l'utilisateur responsable dans un rapport écrit. Tous ces rapports doivent être conservés par le propriétaire ou l'utilisateur responsable. Pour les établissements fédéraux, les rapports d'enquête de rayonnement devraient être gardés 5 ans, et les enregistrements de dosimétrie du personnel pendant la durée de vie de l'installation.
B.5.2 Rapport d'enquête
Le rapport d'enquête doit présenter, de façon systématique claire, les détails et les résultats des mesures effectuées, ainsi que les conclusions tirées et les recommandations faites par l'enquêteur. Toutes constatations inhabituelles de l'appareil lui-même, de l'établissement ou des modes opératoires qui pourraient affecter la sécurité des opérateurs ou d'autre personnes à proximité de l'établissement radiologique doivent être clairement identifiées.
Le rapport d'enquête doit comprendre ce qui suit :
- un croquis de l'établissement, montrant l'emplacement du appareil radiologique et de la cabine de contrôle dans l'établissement, ainsi que la nature et l'occupation des zones contiguës à l'établissement;
- l'identification de l'appareil radiologique (c.-à-d. le nom du fabricant, la désignation du modèle et le numéro de série de la génératrice, la commande, le tube radiogène équipé, la table à rayons X, etc., selon le cas) et la date, ou au moins la date approximative, de fabrication;
- la méthode de support du tube radiogène équipé (c.-à-d. support du tube du sol au plafond, tube au-dessus de la table, suspendu au plafond, etc.);
- l'observation des conditions opérationnelles (à la fois électriques et mécaniques) du système radiologique au moment de l'enquête;
- la charge de travail totale, réelle ou estimée, de l'établissement, ainsi que la charge de travail répartie en différents sens du faisceau de rayons X et procédures utilisées, etc.;
- les résultats des mesures de rayonnement effectuées à l'intérieur et à l'extérieur de la zone contrôlée dans des conditions d'opération « typiques ». Les endroits où les mesures ont été faites;
- une évaluation de l'état des dispositifs de sécurité de patient, tabliers de protection, gants, écrans de protection mobiles et autres dispositifs de protection;
- une estimation des expositions potentielles du personnel et du grand public, dans et autour de l'établissement;
- une évaluation du rendement des appareils radiologiques et du rendement de l'imagerie et des diagnostics (ceci peut comprendre l'exécution des tests de contrôle de la qualité applicables, des sections C.3.1 à C.3.6;
- un résumé des paramètres de charge utilisés et une mesure de la filtration totale du faisceau de rayons X;
- une évaluation des techniques radiologiques du point de vue de la sécurité de rayonnement et une évaluation des niveaux de référence diagnostiques de l'établissement. Il faut attirer l'attention sur toute pratique qui est ou pourrait être préjudiciable au patient ou au personnel travaillant dans l'établissement. Dans ces cas-là, il faut faire des recommandations de techniques améliorées ou plus sûres;
- les résultats des investigations de toute exposition anormalement élevée par rapport à des rapports précédents de dosimétrie du personnel et les recommandations pour si d'autres personnes doivent être incluses dans le service de dosimétrie du personnel;
- un examen du programme d'assurance de la qualité des installations, pour s'assurer qu'il existe et est tenu à jour, y compris les enregistrements d'essais de contrôle de la qualité; et
- les recommandations au sujet le besoin d'une enquête de suivi.
B.6.0 Élimination des appareils radiologiques
Lorsqu'un appareil radiologique est considéré pour le rebut, il faut effectuer une évaluation pour savoir s'il peut être remis à neuf et/ou recyclé. Il est recommandé de communiquer avec le fabricant ou le fournisseur des appareils ou des composants des appareils pour voir si ceux-ci peuvent être recyclés ou leur être retournés. Une fois prise la décision de rebuter un appareil radiologique, il faut effectuer une évaluation pour déterminer si tout composant de l'appareil contient des matières dangereuses. Par exemple, le tube à rayons X peut contenir des diphényles polychlorés (PCB), et il peut trouver du plomb dans la gaine. Pour s'assurer que l'appareil n'est pas utilisé dangereusement après élimination, il faudrait le rendre inopérable avant de le rebuter. Il faudrait débrancher et enlever les câbles qui alimentent l'appareil et les autres raccordements électriques. Il est recommandé aux établissements radiologiques sous juridiction provinciale ou territoriale de contacter l'organisme responsable dans leur province ou territoire respectif pour de plus amples renseignements. Une liste de ces organismes responsables est donnée à l'annexe V.
Section C : Programme d'assurance de la qualité
C.1.0 Introduction
Tous les établissements radiologiques doivent développer et tenir un programme d'assurance de la qualité. L'assurance de la qualité en radiologie se définit comme les actions organisées nécessaires destinées à donner la certitude suffisante que les appareils radiologiques et leurs composants associés produisent de façon fiable une information diagnostique de qualité satisfaisante avec des doses minimales aux patients et aux membres du personnel. Un programme d'assurance de la qualité comprend des procédures de contrôle de la qualité pour la surveillance et les essais effectués sur les appareils radiologiques et leurs composants associés, ainsi que les méthodologies administratives permettant de s'assurer que les actions de surveillance, d'évaluation et de correction sont effectuées adéquatement. Le propriétaire d'un établissement radiologique est responsable de l'établissement d'un programme d'assurance de la qualité qui examine toutes les pratiques de l'établissement ayant des conséquences sur les aspects suivants :
- Qualité de l'information--s'assurer que toute l'information diagnostique produite permet une évaluation clinique précise;
- Efficacité clinique--s'assurer que toutes les étapes qui aboutissent à un diagnostic et une intervention précis sont effectuées et que l'information est disponible en temps opportun aux médecins du patient ou à ses principaux professionnels médicaux; et
- Dose au patient--s'assurer que l'examen radiologique est effectué avec la dose de rayonnement au patient la plus faible possible par rapport aux exigences d'imagerie clinique.
C.1.1 Objectifs du programme d'assurance de la qualité
Le but ultime d'un programme d'assurance de la qualité est de garantir un diagnostic et un traitement opportuns avec une dose minimale au patient et aux membres du personnel. Afin d'avoir un programme d'assurance de la qualité réussi, il est essentiel que les appareils soient en bon état de fonctionnement et que tous les membres du personnel comprennent les objectifs du programmes et soient engagés à sa mise en oeuvre par leur entière participation.
L'information fournie par les appareils radiographiques doit être de la plus haute qualité afin de garantir un diagnostic et un traitement précis. S'il manque des éléments essentiels ou si des artefacts ont été ajoutés aux images, l'image est considérée comme étant de mauvaise qualité. L'information d'un diagnostic de mauvaise qualité a pour conséquence un diagnostic incorrect qui entraîne une répétition des procédures radiographiques, des doses aux patients inutiles, un traitement en retard ou inadéquats et des coûts accrus.
C.1.2 Coûts et avantages d'un programme d'assurance de la qualité
La mise en application initiale et le fonctionnement général d'un programme d'assurance de la qualité comportera des coûts à la fois en termes d'argent et de temps du personnel. Cependant, les économies réalisées dues au fonctionnement du programme compensera certains des coûts. On peut observer une réduction des coûts de fonctionnement globaux pour certains établissements.
C.1.2.1 Coûts d'un programme d'assurance de la qualité
Voici certains des coûts liés au programme d'assurance de la qualité :
- Personnel--Le personnel devra effectuer de nouvelles tâches, dont la production de test d'images pour les appareils de radiographie et l'archivage.
- Équipement d'essai--Il est nécessaire d'avoir l'équipement d'essai pour procéder à des essais de contrôle de la qualité, comme les fantômes. Le coût d'un tel équipement est toutefois peu élevé par rapport au coût de l'appareil à rayons X et il peut être utilisé pour plusieurs systèmes de radiologie. Il ne serait pas nécessaire d'acquérir un équipement d'essai si l'installation décide de confier les essais de contrôle de la qualité à une organisation indépendante ou à un particulier, qui serait alors responsable de fournir son propre équipement d'essai.
- Images d'essai--En ce qui a trait aux systèmes utilisant des films, et aux systèmes CR et RN utilisant des imprimantes laser, une installation peut avoir à utiliser de 2 à 5 % des films pour effectuer une sensitométrie, une imagerie du fantôme, des essais de l'équipement et en imagerie.
- Organisations indépendantes--Si les installations n'ont pas la capacité d'effectuer à l'interne tous les essais de contrôle de la qualité, elles peuvent choisir d'avoir recours aux services d'une organisation indépendante ou d'un particulier pour effectuer certains de ces essais et les évaluations de l'équipement. En outre, l'installation peut retenir les services d'un physicien médical comme conseiller pendant la mise en place et comme consultant pendant l'utilisation aux installations.
C.1.2.2 Avantage d'un programme d'assurance de la qualité
Outre l'amélioration de la qualité diagnostique, voici certaines des économies liées au programme d'assurance de la qualité :
- Films et solutions de développement--En ce qui a trait aux systèmes utilisant des films et aux systèmes CR et RN utilisant des imprimantes laser, une diminution du nombre de reprises peut amener une réduction du nombre de films et de solutions de développement utilisés.
- Appareil--La diminution du nombre de reprises réduira les charges de travail ce qui, en retour, exigera moins des appareils à rayons X et des processeurs d'images. Les problèmes avec l'équipement peuvent être diagnostiqués plus tôt, avant même que des problèmes plus graves et plus coûteux se produisent, réduisant ainsi le temps d'arrêt et les coûts de service de l'équipement.
- Débit des patients--La réduction du nombre de reprises ainsi qu'une meilleure qualité de l'image permettront une utilisation efficace du temps, tant pour les utilisateurs que pour les opérateurs de l'équipement radiologique. Ainsi, la prévisibilité des horaires sera meilleure et le nombre de patients traités devrait être plus important.
C.1.3 Mise en oeuvre du programme d'assurance de la qualité
La mise en oeuvre du programme d'assurance de la qualité n'a pas à être compliquée. Il suffit d'établir des procédures de contrôle de la qualité pour l'équipement ainsi qu'une méthodologie administrative pour en assurer la surveillance, l'évaluation et pour garantir que les mesures correctives soient prises adéquatement.
C.1.3.1 Élaboration de politiques et de directives
Une étape utile consiste à élaborer une série de politiques et de directives portant sur divers thèmes. La liste qui suit présente certaines de ces politiques et directives. Chaque installation peut avoir besoin de différents ensembles de politiques et de directives selon le genre de travail accompli et la structure organisationnelle de l'installation. Ces politiques devraient être établies par la direction avec la collaboration du personnel. Il est recommandé que toutes les politiques, procédures et que tous les processus soient révisés par un comité mixte sur la santé et la sécurité. Les politiques devraient être regroupées dans un manuel sur l'assurance de la qualité. Les renseignements qui suivent devraient être faciles à obtenir pour le personnel en radiologie :
- Personnel en radiologie :
- Une liste des membres du personnel et un aperçu de leurs tâches, de leurs niveaux d'autorité et de leurs responsabilités.
- Politiques sur la réduction de l'exposition du personnel et des opérateurs d'appareils radiologiques :
- Politique sur la réduction de l'exposition des travailleuses enceintes.
- Politique au sujet des patients immobilisés.
- Politique au sujet de la présence de personnes dans les salles de radiologie au cours des procédures.
- Politique sur le programme de formation ou d'orientation destiné aux opérateurs d'appareils radiologiques.
- Politique sur la bonne utilisation de l'appareil radiologique.
- Politique sur la surveillance des doses de rayonnement pour le personnel.
- Politique sur l'utilisation de dispositifs et d'équipement de protection contre les rayonnements.
- Politique sur l'entretien et l'essai des dispositifs de protection contre les rayonnements.
- Politiques sur la réduction de l'exposition des patients au rayonnements :
- Politique sur la pratique d'examens radiologiques.
- Politique sur l'examen radiologique de patientes enceintes.
- Politique sur l'utilisation de dispositifs et d'équipement de protection contre les rayonnements.
- Politique au sujet du positionnement du patient (manuel sur le positionnement).
- Politique sur les paramètres de charge (fiches techniques).
- Politique sur la qualité acceptable des radiogrammes de diagnostic.
- Politique au sujet de l'analyse de rejet des images radiographiques.
- Directives sur les essais de contrôle de la qualité de l'équipement :
- Directives énumérant les appareils radiologiques et les composantes du système qui doivent subir les essais.
- Directives pour tous les paramètres d'appareil à mesurer et la fréquence de suivi (calendrier) pour chaque système radiologique et composante de système.
- Directives pour les normes de performance de chaque équipement testé et limites de tolérance pour le rendement attendu de chaque essai de co ntrôle de la qualité.
- Directives pour la mesure de chaque paramètre et enregistrement des données.
- Directives pour l'évaluation des données de l'essai et pour prendre les mesures correctives pour maintenir le rendement optimal de l'appareil.
- Directives pour les mesures d'exposition du patient (ESE, NRD).
- Directives pour l'étalonnage et l'entretien des équipements de mesure de rayonnement et autres équipements d'essai.
- Politiques pour l'achat d'un nouvel appareil d'imagerie radiologique :
- Politique pour une analyse des besoins.
- Politique pour la rédaction des caractéristiques de l'appareil.
- Politique pour l'essai d'acceptation de l'appareil.
- Politique pour l'évaluation et le remplacement de l'appareil.
- Politique pour l'archivage :
- Politique pour la révision du programme de l'assurance de la qualité.
- Politique pour la révision des procédures de contrôle de la qualité.
- Politique pour la conservation des documents (renseignements sur le patient, résultats de l'essai de contrôle de la qualité, rapports d'expertise, rapports de dosimétrie personnelle).
C.1.3.2 Mise en place de procédures de contrôle de la qualité
Les quatre étapes qui suivent doivent être comprises dans la mise en place de procédures de contrôle de la qualité :
- Fonctionnement de l'équipement--Il est primordial que l'appareil radiologique et l'appareil de traitement des images fonctionnent adéquatement avant de lancer un programme d'assurance de la qualité. Les fabricants et les fournisseurs doivent fournir les caractéristiques de fonctionnement de leur équipement. Les systèmes utilisant des films, les films et le traitement doivent répondre aux exigences du fabricant quant à la vitesse et au contraste. Pour les systèmes CR et RN, le système d'imagerie doit être étalonné comme il se doit, selon les systèmes radiographiques. Ceci peut comprendre le remplacement, la réparation, la mise à niveau ou l'étalonnage de l'équipement.
- Rendement de référence--Les valeurs du rendement de référence des appareils radiologiques et du système de traitement d'images doivent être établies après s'être assuré que les appareils fonctionnent adéquatement. Le rendement de référence sera utilisé pour diagnostiquer tout changement dans le rendement des appareils. Il est important de conserver des registres des données de fonctionnement des appareils et des mesures du rendement de référence. Ces registres seront requis pour diagnostiquer tout changement dans la qualité de l'image. Les valeurs du rendement de référence doivent être déterminées lorsque le nouvel équipement est installé, lorsqu'il y a des changements dans les composantes qui ont une incidence sur la qualité de l'image et sur la dose au patient et, également, lorsque l'équipement d'essai est changé.
- Image de référence--Pour évaluer la qualité de l'image, une image de référence est nécessaire. Cette image de référence est créée en utilisant l'appareil de radiologie, le système de traitement de l'image et le fantôme de contrôle de la qualité, et sera utilisée pour comparer les images d'essai de contrôle de la qualité.
- Évaluation des résultats et niveaux d'intervention--Un programme de vérification aux fins du contrôle de la qualité comprend non seulement un calendrier de vérification de la qualité régulier, l'enregistrement et l'archivage des données, mais également l'évaluation du résultat de la vérification, dont la détermination de limites acceptables et non acceptables du fonctionnement de l'équipement doublée d'une liste des mesures correctives qui pourraient être nécessaires. Un ensemble de limites devrait être établi indiquant le niveau de fonctionnement hors duquel le système ou la fonction devrait être étroitement surveillé, mais où aucune intervention immédiate n'est requise. Un autre ensemble de limites devrait également être établi lorsqu'une mesure corrective immédiate doit être prise.
C.1.3.3 Mise en place de procédures administratives
Les procédures administratives qui suivent doivent être comprises dans la mise en place d'un programme d'assurance de la qualité efficace.
- Responsabilité--Bien que le propriétaire de l'installation soit en dernier ressort responsable de la mise en place et du déroulement du programme d'assurance de la qualité, pour obtenir le niveau optimal d'information sur la sécurité radiologique et la qualité du diagnostic, il est essentiel qu'une bonne collaboration existe entre toutes les parties concernées. Le personnel peut être affecté à des tâches relatives à la surveillance de l'appareil, à la tenue des registres et aux activités connexes au programme d'assurance de la qualité. Il est essentiel que le niveau de responsabilités et de participation du propriétaire et du personnel soit clairement déterminé, communiqué à tous et bien compris.
- Conservation des registres--Il est essentiel que les mesures et les renseignements recueillis dans le cadre du programme d'assurance de la qualité soient clairement documentés et que l'on puisse les consulter en vue d'une évaluation. Dans la mesure du possible, les données enregistrées doivent être indiquées comme des points de contrôle sur un graphique de contrôle chaque jour où la mesure est prise. Ainsi, il comprend les résultats densitométriques des films à bandes sensitométriques et la consignation des températures de l'appareil à développer des films. Il est alors plus facile de tirer des conclusions. Un registre ou une autre méthode d'enregistrement facilement identifiable doit être utilisé.
- Évaluation des données--Les données enregistrées doivent être évaluées immédiatement et les mesures nécessaires prises.
- Seuils d'acceptabilité des données--Les limites supérieures et inférieures d'acceptabilité des données enregistrées doivent être déterminées et documentées. Lorsque ces limites sont atteintes, des mesures correctives doivent être prises. Ainsi, il peut s'agir de l'échelle des températures acceptables pour l'équipement à développer des films. Ces limites doivent être établies de façon à ce qu'elles soient dans l'échelle permise avant que des modifications importantes lors d'examens diagnostiques soient évidentes. Elles ne doivent pas être trop restrictives pour surpasser la capacité de l'appareil ou que des mesures correctives fréquentes soient prises sans qu'il y ait évidence de problèmes. Ces limites devraient être révisées à l'occasion, particulièrement lorsque des composantes majeures du système radiographique sont remplacées ou réparées.
- Fréquence des essais--La fréquence des essais doit faire en sorte qu'il y ait un équilibre entre le coût des essais, l'interruption du fonctionnement des installations et les activités d'entretien pour maintenir la qualité. La fréquence des essais doit être accrue si l'équipement montre des changements importants entre les essais de contrôle de la qualité prévus, ou si l'équipement est utilisé pour un volume exceptionnellement élevé de procédures. Des essais additionnels doivent être effectués si les résultats se situent à l'extérieur des seuils d'acceptabilité pour les essais, ou après l'application de toute mesure corrective. L'équipement doit être remis à l'essai après l'entretien de toute pièce pouvant affecter la densité ou la qualité de l'image, ou le débit de rayonnement du tube radiogène. Le programme de contrôle de la qualité ne doit pas être interrompu si les résultats indiquent un rendement de l'équipement relativement stable. Le but du programme de contrôle de la qualité est de contrôler la qualité et il est essentiel d'effectuer des mesures périodiques du rendement de l'équipement.
- Mesures correctives--Des procédures de réparation et d'étalonnage ayant pour but de traiter les problèmes importants doivent être établies. Un arbre de décision doit être élaboré pour donner une orientation lorsqu'il s'agit de traiter des événements comme les défaillances de l'équipement, et pour gérer les situations où le rendement de l'équipement s'écarte des limites établies. Une liste des individus ayant l'autorité d'arrêter le fonctionnement de l'équipement radiologique doit être établie. L'arbre de décision doit comprendre les étapes suivantes :
- répéter l'essai afin de confirmer;
- que faire si le nouvel essai confirme une défaillance du rendement;
- que faire si l'essai connaît une légère défaillance;
- que faire si l'essai indique un historique de défaillances; et
- que faire si l'essai connaît une défaillance importante.
C.2.0 Essai d'acceptation
L'essai d'acceptation est un processus de vérification de la conformité aux spécifications de performance des appareils radiologiques telles que stipulées dans le contrat d'achat; il permet de vérifier également si le rendement des appareils est conforme aux règlements fédéraux, provinciaux ou territoriaux. Il est recommandé que l'essai d'acceptation soit effectué par un physicien médical, ou par d'autres personnes qui ont une connaissance de cet équipement particulier de rayons X et des règlements pertinents avant l'utilisation clinique de l'équipement. Le propriétaire peut souhaiter que l'essai d'acceptation soit effectué par une personne ou une organisation qui n'a pas de lien avec le fabricant.
L'essai d'acceptation du système médical radiologique comprend de nombreuses étapes importantes, dont :
- la vérification des composantes ou des systèmes livrés pour assurer qu'ils correspondent à ce qui a été commandé;
- la vérification de l'intégrité et de la stabilité de la mécanique du système, notamment des mécanismes de sécurité, la libération automatique du patient, les commandes motrices, le verrouillage des commandes;
- la vérification de l'installation électrique, y compris la sécurité de l'électricité et la fluctuation de la ligne de transport électrique;
- la vérification du rendement des rayons X; et
- la vérification du rendement de l'imagerie ou de l'établissement de diagnostic.
Les résultats de l'essai d'acceptation devraient servir de valeurs de base et de seuils d'acceptabilité pour le rendement opérationnel des appareils radiologiques. Ces valeurs et ces limites de base sont essentielles au programme d'assurance de la qualité.
C.2.1 Évaluation de l'essai d'acceptation
L'essai d'acceptation de l'équipement radiographique, de radioscopie et de CT devrait évaluer pour le moins les éléments qui suivent. Tout l'équipement ne sera pas nécessairement soumis à tous les essais. Le type d'équipement et sa configuration détermineront les séries d'essais à effectuer. d'autres renseignements sur les essais de réception pour l'équipement radiographique, de radioscopie et de CT sont disponibles par l'entremise de la Commission électrotechnique internationale ((CEI 1999), (CEI 2004), (IEC 2006))Footnote 13 Footnote 15 Footnote 16.
| Procédures de contrôle de la qualité sous-évaluation | Système utilisant des films | Système de CR | Système de RN | Système de radioscopie | Système de CT |
| 1.0 Identification | |||||
| 1.1 Première inspection et inventaire | Oui | Oui | Oui | Oui | Oui |
| 1.2 Inspection de la documentation | Oui | Oui | Oui | Oui | Oui |
| 2.0 Essais visuels et fonctionnels | |||||
| 2.1 Propriétés mécaniques | Oui | Oui | Oui | Oui | Oui |
| 2.2 Systèmes de sécurité | Oui | Oui | Oui | Oui | Oui |
| 3.0 Évaluation du rendement (Générateur de rayons X) | |||||
| 3.1 Tension du tube radiogène | Oui | Oui | Oui | Oui | Oui |
| 3.2 Produit courant-temps | Oui | Oui | Oui | Non | Non |
| 3.3 Temps de charge | Oui | Oui | Oui | Non | Non |
| 3.4 Minuterie et chronomètre de radioscopie | Non | Non | Non | Oui | Non |
| 3.5 Limitation et indication du faisceau | Oui | Oui | Oui | Oui | Oui |
| 3.6 Filtration du faisceau de rayons X | Oui | Oui | Oui | Oui | Non |
| 3.7 Commande automatique d'exposition | Oui | Oui | Oui | Non | Non |
| 3.8 Commande automatique d'intensité | Non | Non | Non | Oui | Non |
| 3.9 Puissance de rayonnement | Oui | Oui | Oui | Oui | Non |
| 3.10 Débit maximal de kerma dans l'air | Non | Non | Non | Oui | Non |
| 3.11 (Débit de) dose (d'entrée) du fantôme | Oui | Oui | Oui | Oui | Oui |
| 4.0 Évaluation du rendement (récepteur d'image) | |||||
| 4.1 Indice d'exposition | Non | Oui | Oui | Non | Non |
| 4.2 Plage dynamique | Non | Oui | Oui | Non | Non |
| 4.3 Résolution spatiale | Oui | Oui | Oui | Oui | Oui |
| 4.4 Détectabilité du contraste | Oui | Oui | Oui | Oui | Oui |
| 4.5 Uniformité | Non | Oui | Oui | Non | Oui |
| 4.6 Artefacts | Oui | Oui | Oui | Oui | Oui |
| 4.7 Image résiduelle du détecteur numérique | Non | Oui | Oui | Non | Non |
| 4.8 Bruit | Non | Oui | Oui | Non | Oui |
| 4.9 Fonction de transfert de modulation | Non | Oui | Oui | Non | Non |
| 4.10 Nombres CT moyen (étalonnage et linéarité) | Non | Non | Non | Non | Oui |
| 4.11 Épaisseur de coupe tomographique | Non | Non | Non | Non | Oui |
| 4.12 Précision de positionnement axial du patient | Non | Non | Non | Non | Oui |
| 4.13 Positionnement du support du patient | Non | Non | Non | Non | Oui |
C.3.0 Procédures et équipement d'essai de contrôle de la qualité
Les essais de contrôle de la qualité doivent être effectués au cours des activités courantes d'une installation radiologique. Cette section établit les essais de contrôle de la qualité nécessaires et recommandées, l'équipement d'essai associé et la fréquence des essais.
L'essai de contrôle de la qualité d'un système médical radiologique comprend de nombreuses étapes importantes, dont :
- la vérification de l'intégrité et de la stabilité de la mécanique du système, notamment des mécanismes de sécurité, de libération automatique du patient, des commandes motrices, du verrouillage des commandes;
- la vérification du rendement de l'équipement auxiliaire, notamment des appareils à développer les films et des écrans;
- la vérification du rendement des rayons X; et
- la vérification du rendement de l'imagerie ou de diagnostic, comprenant les évaluations des doses.
L'équipement d'essai requis pour effectuer des essais de contrôle de la qualité quotidiens à mensuels, doit être toujours disponible aux personnes qui effectuent ces essais. Tout l'équipement d'essai doit être étalonné et vérifié pour fonctionner de manière précise. Les personnes qui effectuent les essais de contrôle de la qualité doivent recevoir la formation adéquate sur l'équipement d'essai et sur la façon d'effectuer les essais.
Dans les sections qui suivent, le texte descriptif de chaque essai indique si l'exécution de l'essai est nécessaire ou recommandée. En outre, ce n'est pas tout l'équipement qui doit subir toute la gamme des essais décrits dans les sections qui suivent. Par exemple, pour les systèmes utilisant des films, l'évaluation du bruit n'est pas nécessaire puisque cet élément a trait à l'évaluation des systèmes numériques. La catégorie de système d'imagerie, que ce soit sur films, CR, RN, de radioscopie ou CT, auquel le contrôle de la qualité s'applique est identifiée. Veuillez prendre note que pour un équipement d'imagerie tant radiographique que de radioscopie utilisant les technologies d'acquisition CR et RN doit aussi subir les essais requis dans la liste pour tous ces systèmes. d'autres essais peuvent être effectués en remplacement de ceux précisés si l'on peut prouver que l'essai peut vérifier le paramètre ou le rendement nécessaire.
C.3.1 Essais quotidiens de contrôle de la qualité
C.3.1.1 Liste des essais de contrôle de la qualité
Les essais quotidiens de contrôle de la qualité sont donnés au tableau 11. Les systèmes d'imagerie pour lesquels sont effectués les essais, et les numéros des essais correspondant à ceux de la section C.3.1.2, sont fournis.
| Procédures de contrôle de la qualité sous-évaluation | Système utilisant des films | Système de CR | Système de RN | Système de radioscopie | Système de CT |
|---|---|---|---|---|---|
| Essais quotidiens de contrôle de la qualité | |||||
| Réchauffage de l'équipement | Q1 | Q1 | Q1 | Q1 | Q1 |
| Fonctionnement des compteurs | Q2 | Q2 | Q2 | Q2 | Q2 |
| État de l'équipement | Q3 | Q3 | Q3 | Q3 | Q3 |
| Mouvements du système | S. O. | S. O. | S. O. | Q4 | S. O. |
| Propreté de la chambre noire | Q5 | S. O. | S. O. | Q5 | S. O. |
| Fonctionnement de l'appareil de traitement des film | Q6 | S. O. | S. O. | Q6 | S. O. |
| Évaluation visuelle globale des dispositifs d'affichage électroniques | S. O. | Q7 | Q7 | Q7 | Q7 |
C.3.1.2 Essais quotidiens de contrôle de la qualité
Essais quotidiens de contrôle de la qualité. Les essais quotidiens de contrôle de la qualité doivent être effectués au début de chaque journée, avant de commencer les examens des patients.
-
Q1
-
Réchauffage de l'équipement--La procédure de réchauffage recommandée par le fabricant de l'équipement doit être respectée. La procédure de réchauffage doit être répétée si l'équipement ne fonctionne pas pendant une période de temps prolongée. Il faut noter que toutes les composantes du système d'imagerie qui ne sont pas utilisées de façon courante doivent être réchauffées, dont les écrans d'ordinateur et les imprimantes.
-
Q2
-
Fonctionnement des compteurs--Les compteurs ainsi que les indicateurs visuels et sonores doivent être vérifiés pour en assurer le bon fonctionnement.
-
Q3
-
État de l'équipement--L'état des appareils radiographiques doit être inspecté visuellement pour s'assurer qu'il n'y a pas de composantes lâches ou brisées et pour en vérifier la propreté. Le dispositif de la source radiogène doit être vérifié pour s'assurer qu'il n'a pas bougé ni vibré en cours d'utilisation. Il faut également procéder à une inspection visuelle de toutes les autres composantes des systèmes d'imagerie.
-
Q4
-
Mouvements du système--À vérifier pour en assurer le bon fonctionnement. Pour les systèmes dont la source radiogène est située sous la table, il faut vérifier le rendement de l'assistance motorisée et des éléments de verrouillage en déplaçant la tour dans toutes les directions. Pour les systèmes dont la source radiogène est située au-dessus de la table, il faut vérifier le déplacement du dispositif du tube radiogène.
-
Q5
-
Propreté de la chambre noire--Pour que toutes les surfaces de travail de la chambre noire demeurent propres, les dessus des comptoirs et les planchers doivent être lavés tous les jours. La poussière et les saletés peuvent être plus facilement détectées au moyen d'une lampe UV-B.
-
Q6
-
Fonctionnement de l'appareil de traitement des film--Le fonctionnement de l'appareil de traitement des film doit être évaluée chaque matin avant les examens cliniques, après que l'appareil ait été mis en marche et qu'il ait atteint la température de traitement requise; et à d'autres moments, au besoin, comme après un changement du taux de réapprovisionnement. Les installations qui utilisent de l'équipement radiographique interscopique doivent également effectuer les essais de contrôle de la qualité qui suivent sur le système de traitement des films.
- Les niveaux des solutions de traitement de film doivent être vérifiés pour s'assurer qu'ils sont conformes aux niveaux de la ligne de base recommandés par le fabricant pour un appareil de traitement particulier et pour un type de film particulier, pour un nombre donné de films traités quotidiennement.
- La température affichée de la solution de traitement de film doit être vérifiée pour s'assurer qu'elle respecte le niveau de la ligne de base recommandé par le fabricant pour l'appareil de traitement particulier et le film utilisé.
- Le traitement à bandes sensitométriques doit être effectué pour surveiller le rendement du système de traitement de l'image.
- L'indice de contraste (la base en plus du voile) doit se situer à l'intérieur de + 0,05 du niveau de fonctionnement établi.
- L'indice de vitesse doit se situer à l'intérieur de ± 0,15 du niveau de fonctionnement établi.
- L'indice de contraste doit se situer à l'intérieur de ± 0,15 du niveau de fonctionnement établi.
-
Q7
-
Évaluation visuelle globale des dispositifs d'affichage électronique--Le rendement des dispositifs d'affichage électronique utilisés pour interpréter les images cliniques doit être évalué. En affichant l'image d'une mire, une évaluation de la qualité générale de l'image et une vérification de la présence d'artefacts doit être effectuée. Les mires SMPTE ou TG18- QC peuvent servir à cet essai et devraient être affichées au moyen du logiciel habituellement utilisé pour afficher les images cliniques. Il est recommandé de regarder l'image de la mire d'une distance de 30 cm du dispositif d'affichage. Les résultats doivent être dans les limites établies.
C.3.1.3 Équipement pour les essais quotidiens du contrôle de la qualité
L'équipement pour les essais quotidiens du contrôle de la qualité figure au tableau 12.
| Article | Équipement | Systèmes | Référence |
|---|---|---|---|
| 1 | Fantôme (si nécessaire pour la procédure de réchauffage recommandée par le fabricant) | FE, CR, RN, RA, RI, CT | Q1 |
| 2 | Lumière ultraviolette | FE, RI | Q5 |
| 3 | Sensitomètre (atténuateur optique à 21 échelons dont la densité varie d'environ 0,00 à 4,80 par incréments de 0,15) Précision : ± 0,02 log unités d'exposition Reproductibilité : ± 0,02 log unités d'exposition |
FE, RI | Q6 |
| 4 | Densitomètre Précision : ± 0,02 DO à 1,0 DO Reproductibilité : ± 0,01 DO à 1,0 DO |
FE, RI | Q6 |
| 5 | Image de mire (p. ex. : SMPTE ou TG18-QC) | CR, RN, RA, CT | Q7 |
| Note: FE : Film-écran, CR : Radiographie assistée par ordinateur, RN : Radiographie numérique, RA : Radioscopie, RI : Radiographie interscopique, CT : Tomodensitométrie | |||
C.3.2 Essais hebdomadaires de contrôle de la qualité
C.3.2.1 Liste des essais de contrôle de la qualité
Les essais hebdomadaires de contrôle de la qualité sont donnés au tableau 13. Les systèmes d'imagerie pour lesquels sont effectués les essais, et les numéros des essais correspondant à ceux de la section C.3.2.2, sont fournis.
| Procédures de contrôle de la qualité sous-évaluation | Système utilisant des films | Système de CR | Système de RN | Système de radioscopie | Système de CT |
|---|---|---|---|---|---|
| Essais hebdomadaires de contrôle de la qualité | |||||
| Inspection visuelle de la propreté des systèmes d'imagerie | H1 | H1 | H1 | H1 | H1 |
| État des négatoscopes | H2 | H2 | H2 | H2 | H2 |
| Fonctionnement de l'imprimante laser | S. O. | H3 | H3 | H3 | H3 |
| Précision du Nombre CT | S. O. | S. O. | S. O. | S. O. | H4 |
| Bruit CT | S. O. | S. O. | S. O. | S. O. | H5 |
| Uniformité CT | S. O. | S. O. | S. O. | S. O. | H6 |
| Rendement de système de l'angiographe par soustraction numérisée | S. O. | S. O. | S. O. | H7 | S. O. |
C.3.2.2 Essais hebdomadaires de contrôle de la qualité
-
H1
-
Inspection visuelle de la propreté des systèmes d'imagerie--Les systèmes d'imagerie doivent être inspectés pour qu'il n'y ait ni poussière ni saleté sur ou près de la zone de réception de l'image où elles pourraient nuire à la qualité de l'image. Dans le cas des systèmes CR, les plaques doivent être inspectées. Le mécanisme de chargement et de déchargement de la plaque doit être nettoyé et lubrifié au besoin. Les récepteurs d'image des systèmes de capture directe doivent être propres en tout temps, sans poussière, saleté no tout autre élément qui pourrait les toucher. La propreté des numériseurs laser à balayage doit également être vérifiée.
-
H2
-
État des négatoscopes--Les négatoscopes doivent être inspectés visuellement pour déterminer si elles sont propres, s'il y a décoloration de la zone et si l'éclairage est adéquat.
-
H3
-
Fonctionnement de l'imprimante laser--La qualité des images obtenues de l'imprimante laser doit être vérifiée. Selon le système utilisé, cela peut requérir ou non l'utilisation d'une fenêtre prédéterminée et des réglages de fonctionnement établis sur l'écran. Assurez-vous que le négatoscope utilisé pour évaluer les films imprimés a suffisamment de luminance. Les mires SMPTE, TG18-QC et TG18-PQC devraient être utilisées. Une image imprimée de la mire doit répondre aux critères suivants :
- la région représentant 5 % doit être distinguable à l'intérieur du timbre de 0 %,
- la région représentant 95 % doit être distinguable à l'intérieur du timbre de 100 %,
- aucune déformation géométrique à l'inspection visuelle,
- aucun artefact à l'inspection visuelle.
-
H4
-
Précision du Nombre CT--Une évaluation de la précision du nombre CT doit être effectuée. Au moyen d'un fantôme d'eau uniforme, le nombre CT moyen de l'eau et l'écart-type, dans une grande région d'intérêt, doit demeurer dans les limites acceptables de l'écart. Le nombre CT de l'eau doit se situer à l'intérieur de 0 ± 4 UH. Pour une application quantitative CT, un fantôme renfermant le matériel d'intérêt pour l'application particulière doit être utilisé pour cet essai. Il est recommandé que cet essai soit effectué dans deux conditions de fonctionnement du CT, l'une représentant un balayage axial type de tête et l'autre un balayage axial type de corps.
-
H5
-
Bruit CT--Une mesure du bruit CT doit être prise. Le bruit provient de la variation des nombre CT à partir de la valeur moyen dans un secteur déterminé dans l'image d'un fantôme uniforme. Sa magnitude correspond à l'écart type des valeurs des nombre CT dans la région d'intérêt. Pour l'évaluation du bruit, le diamètre de la région d'intérêt devrait correspondre à 40 % du diamètre de l'image du fantôme uniforme. Le bruit peut être quantifié en UH ou traduit en pourcentage du coefficient d'atténuation linéaire de l'eau (se reporter à l'alinéa B2.5.5). Le bruit d'un système CT ne doit pas s'éloigner de la valeur de base établie de plus de ± 10 % ou 0,2 UH, selon le plus élevé. Les niveaux de bruit de la valeur de base établie dans un système CT ne devrait pas s'éloigner de la valeur de bruit établie par le fabricant de plus de ± 15 %. Il est recommandé que cet essai soit effectué dans deux conditions de fonctionnement du CT, l'une représentant un balayage axial type de tête et l'autre un balayage axial type de corps.
-
H6
-
Uniformité CT--l'uniformité est déterminée par la constance des nombres CT de l'image d'un matériau homogène dans le champ de balayage. L'uniformité est calculée en utilisant la formule suivante :
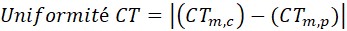
Équation C-1 : Équivalent du texte
L'uniformité de l'image CT d'un matériau homogène correspond à l'ampleur de la différence entre le nombre CT moyen au centre de l'image et le nombre CT moyen à la périphérie de l'image.
- où
- CTm,c est le nombre CT moyen au centre de l'image,
- CTm,p est le nombre CT moyen à la périphérique de l'image.
Le nombre moyen CT doit être déterminé pour cinq régions d'intérêt: l'une dans le centre et les quatre autres dans les périphéries du fantôme. Le diamètre de chaque région d'intérêt doit représenter 10 % du diamètre du fantôme. La différence entre le nombre CT moyen au centre du fantôme et la périphérie ne doit pas être supérieure à 2 UH des valeurs de référence établies. Les valeurs de référence de l'uniformité des nombres CT de l'eau ne doivent pas être supérieures à ± 5 UH du centre du fantôme à la périphérie. Il est recommandé que cet essai soit effectué dans deux conditions de fonctionnement du CT, l'une représentant un balayage axial type de tête et l'autre un balayage axial type de corps.
-
H7
-
Rendement des angiographes à soustraction numérique-- Lorsque l'équipement est réchauffé et avant l'utilisation clinique, la qualité de l'image du système doit être évaluée au moyen d'un fantôme contenant des objets pour l'essai de la qualité de l'image.
C.3.2.3 Équipement pour les essais hebdomadaires de contrôle de la qualité
L'équipement pour les essais hebdomadaires de contrôle de la qualité figure au tableau 14.
| Article | Équipement | Systèmes | Référence |
|---|---|---|---|
| 1 | Image de mire | CR, RN, RA, CT | H3 |
| 2 | Fantôme uniforme rempli d'eau | CT | H4, H5, H6 |
| 3 | Fantôme pour la qualité de l'image de l'angiographe à soustracteur numérique | RA | H7 |
C.3.3 Essais mensuels de contrôle de la qualité
C.3.3.1 Liste des essais de contrôle de la qualité
Les essais mensuels de contrôle de la qualité sont donnés au tableau 15. Les systèmes d'imagerie pour lesquels sont effectués les essais, et les numéros des essais correspondant à ceux de la section C.3.3.2, sont fournis.
| Procédures de contrôle de la qualité sous-évaluation | Système utilisant des films | Système de CR | Système de RN | Système de radioscopie | Système de CT |
|---|---|---|---|---|---|
| Essais mensuels de contrôle de la qualité | |||||
| Nettoyage des cassettes, des écrans et des plaques d'imagerie | M1 | M1 | S. O. | M1 | S. O. |
| Température et humidité de la chambre noire | M2 | S. O. | S. O. | M2 | S. O. |
| Conditions de lumière dans la chambre noire | M3 | S. O. | S. O. | M3 | S. O. |
| Fonctionnement d'appareil de traitement de film | M4 | S. O. | S. O. | M4 | S. O. |
| Analyse des reprises | M5 | M5 | M5 | S. O. | S. O. |
| Performance du dispositif d'affichage électronique | M6 | M6 | M6 | M6 | M6 |
| Fonctionnement de l'imprimante laser | M7 | M7 | M7 | M7 | M7 |
| Épaisseur de coupe tomographique CT | S. O. | S. O. | S. O. | S. O. | M8 |
| Étalonnage de nombre CT | S. O. | S. O. | S. O. | S. O. | M9 |
| Linéarité de nombre CT | S. O. | S. O. | S. O. | S. O. | M10 |
C.3.3.2 Essais mensuels de contrôle de la qualité
-
M1
-
Nettoyage des cassettes, des écrans et des plaques d'imagerie--Les cassettes, les écrans et les plaques d'imagerie doivent être vérifiées et inspectées pour s'assurer qu'ils ne sont pas endommagés. Le fabricant recommande qu'un agent nettoyant soit utilisé et que des procédures de nettoyage soient instaurées. Une inspection des particules de poussière doit être faite avec de la lumière ultraviolette. Les cassettes doivent être vérifiées pour s'assurer qu'elles sont propres, non usées, non déformées, que le matériau de compression de la mousse et le mécanisme de fermeture ne sont pas détériorés et que les cassettes sont étanches à la lumière.
-
M2
-
Température et humidité de la chambre noire--Une vérification mensuelle de la température et de l'humidité de la chambre noire doit être effectuée. La température doit se situer entre 18 oC et 23 oC et l'humidité entre 40 et 60 %.
-
M3
-
Conditions de lumière dans la chambre noire--Un essai visuel hebdomadaire doit être effectué dans la chambre noire pour s'assurer que la chambre est étanche à la lumière. Une attention particulière doit être accordée au sas d'étanchéité et au cadre de l'appareil de traitement du film si l'insertion du film dans l'appareil de traitement du film est faite à travers une paroi. L'évaluation des conditions de lumière dans la chambre noire doit être faite après une période de 10 à 15 minutes d'adaptation aux conditions de noirceur, l'éclairage inactinique étant fermé.
-
M4
-
Fonctionnement de l'appareil de traitement de film-- Les installations qui procèdent à des prises de clichés localisés doivent également procéder à des essais de contrôle de la qualité du système de traitement de film.
- La précision de l'affichage de la température de l'appareil de traitement de filme doit être vérifiée à l'aide d'un thermomètre ne contenant pas de mercure. La température du révélateur doit être exacte à 0,5 oC près.
- Le taux de réapprovisionnement doit être comparé au niveau de la ligne de base recommandé par le fabricant pour un appareil de traitement de film et un type de film particuliers, pour le nombre donné de films traités quotidiennement et pour la méthode de traitement.
- Les solutions de traitement doivent être changées et les réservoirs nettoyés.
- Des essais de rétention du fixateur doivent être effectués pour s'assurer que le fixateur est retiré correctement des films traités conformément aux niveaux de la ligne de base.
-
M5
-
Analyse des reprises--Les installations doivent tenir des registres de toutes les reprises, incluant la raison de la reprise et les mesures correctives. Une analyse des registres des reprises doit être faite pour identifier et corriger toutes les tendances ou erreurs répétées. Le taux de reprise doit se situer à moins de 5 %, sans inclure les films de contrôle de la qualité. Si les images contiennent des renseignements sur le diagnostic du patient, elles doivent être gardées dans le dossier du client.
-
M6
-
Performance du dispositif d'affichage électronique-- Le rendement de tous les dispositifs d'affichage électronique utilisés pour voir les images des systèmes numériques, de même que celles obtenues par le balayage des radiographies doivent être vérifiées au moyen d'une mire, comme celle du SMPTE ou une mire TG18. Pour les systèmes fermés, où aucune mire n'est disponible, un générateur de mire équipé des mires appropriées doit être utilisé. Lorsqu'un système n'a pas la capacité d'afficher une mire fourni indépendamment, les procédures de contrôle de la qualité recommandées par le fabricant doivent être suivies. Les procédures de contrôle de la qualité et les critères d'acceptation recommandés par l'American Association of Physicists in Medicine (AAPM 2005)Footnote 2 doivent être suivies.
-
M7
-
Fonctionnement de l'imprimante laser--La qualité des images obtenues de l'imprimante laser doit être vérifiée. Selon le système utilisé, cela peut requérir ou non l'utilisation d'un réglage du fenêtrage pré-établi sur l'écran. Assurez-vous que le négatoscope utilisé pour évaluer les films imprimés a suffisamment de luminance. Les mires du SMPTE, TG18-QC et du TG18PQC doivent être utilisées. Une image imprimée de la mire doit répondre aux critères suivants :
- la région représentant 5 % doit être distinguable à l'intérieur du timbre de 0 %,
- la région représentant 95 % doit être distinguable à l'intérieur du timbre de 100 %,
- la densité optique de divers timbres (par exemple 0, 10, 40 et 90 %) doit respecter les limites acceptables par rapport aux valeurs de base établies, pour le film utilisé à l'installation,
- aucune déformation géométrique de plus de ± 1 mm,
- aucun artefact à l'inspection visuelle.
-
M8
-
Épaisseur de coupe tomographique CT--Une évaluation de l'épaisseur de coupe tomographique doit être effectuée. La mesure de l'épaisseur de coupe tomographique est effectuée avec un dispositif d'essai comprenant une ou deux rampes placées en angle par rapport au plan de balayage. Pour une épaisseur nominale de coupe tomographique de 2 mm ou plus, l'épaisseur de coupe tomographique mesurée ne peut varier de plus de ± 1 mm par rapport à l'épaisseur de coupe tomographique de la valeur de base. Pour une épaisseur nominale de coupe tomographique de 2 mm à 1 mm, l'épaisseur de coupe tomographique mesurée ne peut varier de plus de ± 50 % par rapport à l'épaisseur de coupe tomographique de la valeur de base. Pour une épaisseur nominale de coupe tomographique inférieure à 1 mm, l'épaisseur de coupe tomographique mesurée ne peut varier de plus de ± 0,5 mm par rapport à l'épaisseur de coupe tomographique de la valeur de base. Pour les tomodensitomètres multi-coupes, cet essai doit être effectué pour les deux coupes tomographiques externes et pour une coupe tomographique intérieure. Pour le balayage hélicoïdale, un dispositif d'essai comprenant un disque mince ou perle, monté sur un support, doit être utilisé. Le coefficient d'atténuation linéaire doit être équivalent ou supérieur à celui de l'aluminium pour que le rapport signal sur bruit résultant soit élevé. Au balayage de ce dispositif d'essai, la coupe tomographique est définie comme la largeur à mi-hauteur du profil de sensibilité comme fonction de la position z.
-
M9
-
Étalonnage du nombre CT--À tous les réglages de tension utilisés en clinique, le nombre CT moyen et l'écart-type doivent être mesurés. Le nombre CT moyen et l'écart-type devraient être calculés pour un secteur de 2 à 3 cm2 d'eau et d'air dans l'image reconstruite. Il faut utiliser le même emplacement chaque fois que cet essai est effectué. Le nombre CT pour l'eau doit être de 0 ± 4 UH. Le nombre CT pour l'air doit être de 1000 ± 4 UH.
-
M10
-
Linéarité de nombre CT--À tous les réglages de tension utilisés en clinique, la linéarité de nombre CT doit être évaluée. La linéarité du nombre CT doit être évaluée en balayant un fantôme contenant des objets uniformes de matériaux connus avec une vaste gamme de nombres CT. Les nombres CT mesurés des matériaux doivent être comparés aux valeurs nominales fournies par le fabricant du fantôme et aux valeurs précédemment mesurées. Les valeurs mesurées doivent demeurer dans les limites établies pour le scanneur CT.
C.3.3.3 Équipement pour les essais mensuels de contrôle de la qualité
L'équipement pour les essais mensuels de contrôle de la qualité figure au tableau 16.
| Article | Équipement | Systèmes | Référence |
|---|---|---|---|
| 1 | Lumière ultraviolette | FE, RI | M1 |
| 2 | Hygromètre | FE, RI | M2 |
| 3 | Thermomètre (sans mercure) Précision : ± 0,3 oC Reproductibilité : ± 0,1 oC |
FE, RI | M2, M4 |
| 4 | Trousse de mesure du fixateur résiduel | FE, RI | M4 |
| 5 | Mire(s) pour l'évaluation du rendement des dispositifs d'affichage électronique et de l'imprimante laser (p. ex. SMPTE, TG18-QC, TG18-PQC) | FE, CR, RN, RA, RI, CT | M6, M7 |
| 6 | Densitomètre Précision : ± 0,02 DO à 1,0 DO Reproductibilité : ± 0,01 DO à 1,0 DO |
CR, RN, RA, CT | M7 |
| 7 | Règle | FE, CR, RN, RA, RI, CT | M7 |
| 8 | Dispositif d'essai contenant des rampes, un disque mince ou des perles | CT | M8 |
| 9 | Fantôme uniforme rempli d'eau | CT | M9 |
| 10 | Fantôme avec des objets uniformes incorporés de matériau connu | CT | M10 |
C.3.4 Essais trimestriels de contrôle de la qualité
C.3.4.1 Liste des essais de contrôle de la qualité
Les essais trimestriels de contrôle de la qualité sont donnés au tableau 17. Les systèmes d'imagerie pour lesquels sont effectués les essais, et les numéros des essais correspondant à ceux de la section C.3.4.2, sont fournis.
| Procédures de contrôle de la qualité sous-évaluation | Système utilisant des films | Système de CR | Système de RN | Système de radioscopie | Système de CT |
|---|---|---|---|---|---|
| Essais trimestriels de contrôle de la qualité | |||||
| Fonctionnement du dispositif de limitation du faisceau | T1 | T1 | T1 | T1 | S. O. |
| Verrouillage des commandes | T2 | T2 | T2 | T2 | T2 |
| Angle et mouvement de la table | S. O. | S. O. | S. O. | T3 | S. O. |
| Fonctionnement des dispositifs de compression | S. O. | S. O. | S. O. | T4 | S. O. |
| Fonctionnement du chronomètre | S. O. | S. O. | S. O. | T5 | S. O. |
| Dispositifs de protection | S. O. | S. O. | S. O. | T6 | S. O. |
| Interruption à la position d'arrêt | S. O. | S. O. | S. O. | T7 | S. O. |
| Mouvement du support du patient CT | S. O. | S. O. | S. O. | S. O. | T8 |
| Résolution spatiale CT | S. O. | S. O. | S. O. | S. O. | T9 |
| Détectabilité à faible contraste CT | S. O. | S. O. | S. O. | S. O. | T10 |
C.3.4.2. Essais trimestriels de contrôle de la qualité
-
T1
-
Fonctionnement du dispositif de limitation du faisceau-- Lors de l'utilisation de chaque option du dispositif de limitation du faisceau, il faut procéder à un essai pour assurer un mouvement souple des lames du collimateur. S'il a lieu, varier la distance source-image pour assurer que le dispositif de limitation du faisceau suit (c.-à-d. qu'il maintienne automatiquement la superficie du champ) à mesure que distance source-image change.
-
T2
-
Verrouillage des commandes--S'il y a des verrous sur la ou les portes, il faut faire des essais pour assurer qu'ils empêchent l'appareil radiologique de produire des rayonnements lorsque la porte est ouverte. Pour l'équipement de radioscopie, il peut être impossible d'activer le tube radiogène si tout le faisceau radioscopique est intercepté par le récepteur d'images.
-
T3
-
Angle et mouvement de la table--La table doit se déplacer librement en position debout et s'arrêter à l'endroit approprié. L'indicateur d'angle de la table et l'angle réel de la table doivent correspondre à 2 degrés près.
-
T4
-
Fonctionnement des dispositifs de compression--Vérifiez que les dispositifs de compression disponibles se déplacement facilement à l'intérieur et à l'extérieur du faisceau de rayons X et qu'ils fonctionnent adéquatement.
-
T5
-
Fonctionnement du chronomètre--La précision du chronomètre doit être vérifiée au moyen d'une montre chronomètre.
-
T6
-
Dispositifs de protection de l'équipement de radioscopie--Un rideau ou une draperie de protection, d'une épaisseur équivalente de plomb d'au moins 0,25 mm à 100 kV, doit être installé et pouvoir être déplacé librement pour être placé entre le patient et le personnel dans la salle de radiologie. Les draperies de plomb doivent être fixées à l'intensificateur d'image (systèmes sous la table) et n'avoir ni plis ni trous qui pourraient faire en sorte que l'opérateur soit atteint de rayonnement diffus inutilement. Si l'appareil est un système de radioscopie sous table, s'assurer que la protection couvrant l'entrée du logement de la cassette fonctionne tel que prévu pendant la radioscopie. La protection devrait fournir une protection équivalente à au moins 0,5 mm de plomb à 100 kV.
-
T7
-
Interrupteur à la position d'arrêt--Lorsque le récepteur d'images est en position d'arrêt, il ne devrait pas être possible de mettre sous tension le tube radiogène. On peut le vérifier en portant un tablier de plomb et en appuyant sur l'interrupteur d'irradiation pour vérifier si le système est activé.
-
T8
-
Mouvement du support du patient CT--La précision du mouvement du support du patient assure que le volume désiré du patient est balayé par l'appareil. Ceci devient important lorsque vous effectuez des balayages adjacents où l'intervalle des balayages est équivalent à la largeur du scan pour obtenir un volume complet du patient. Si l'intervalle du balayage est plus grand que la largeur du scan, les écarts sont présents dans le volume imagé. Si l'intervalle du balayage est inférieur à la largeur du scan, alors les balayages se chevaucheront. Le mouvement mesuré du support du patient doit être à ± 1 mm près du mouvement prévu lorsque le soutien du patient bouge à l'intérieur et à l'extérieur du support mobile. Pour simuler le poids du patient, un fantôme ou d'autres masses (non supérieures à 135 kg) doit être placé dans le support pour procéder à cet essai.
-
T9
-
Résolution spatiale CT--La résolution spatiale doit faire l'objet d'un essai, selon les conditions CT de fonctionnement du scanner, en utilisant l'une des trois méthodes suivantes. La méthode recommandée pour mesurer la résolution spatiale est d'utiliser la courbe de la fonction de transfert de modulation, obtenue à partir de la transformée de Fourier de la fonction dispersion d'un point. Le dispositif d'essai est un fil à contraste élevé, habituellement d'un diamètre de 2 mm ou moins, placé dans un tube en matériau d'atténuation minimale. La mesure du point 50 % et du point 10 % de la courbe FTM doit correspondre à 0,5 pl/cm ou à ± 15 % de la valeur de base établie, selon la plus élevée.
Une mesure quantitative de modulation peut être effectuée au moyen d'un dispositif d'essai du type « mire à barres parallèles » qui comprend des mires de lignes paires et différentes fréquences spatiales. En utilisant les mesures de la région d'intérêt, l'on peut obtenir des points individuels le long de la courbe FTM. Lorsque les mesures sont effectuées au moyen d'une mire à barres parallèles d'une fréquence spatiale variable, ou en notant la fréquence spatiale à laquelle la fonction de transfert de modulation mesurée recule à 5 %, la résolution minimale à contraste élevé devrait être de cinq lignes paires par centimètre ou plus.
Autre méthode : l'évaluation visuelle au moyen d'un dispositif d'essai comprenant d'une mire à trous, barres ou lignes répétés. En mesurant la résolution limite à fort contraste au moyen d'un fantôme pour résolution à fort contraste avec des jeux de mires de diamètre et d'espacement équivalents, la résolution à fort contraste devrait être équivalente à un millimètre ou moins.
-
T10
-
Détectabilité à faible contraste CT--Des mesures de la détectabilité à faible contraste devraient être effectuées pour assurer qu'elles respectent les limites établies. La détectabilité à faible contraste est généralement définie comme le plus petit objet à un niveau de contraste déterminé par rapport au matériau de fond qui peut être aperçu dans un fantôme particulier lorsque vu dans des conditions précises. Le fantôme utilisé pour cet essai doit comprendre des objets avec un contraste de moins de 1 % ou de 10 UH par rapport au matériau avoisinant. La détectabilité limitative doit être mesurée avec l'algorithme de reconstitution du scanner qui est généralement utilisé, de même qu'avec d'autres algorithmes pertinents en clinique. Le niveau de rendement de base doit être précisé pour un fantôme donné à des conditions précises de scan, notamment une dose de rayonnement, des conditions d'observation et des critères de visualisation. Il faut noter que l'essai visuel pour établir une détectabilité à faible contraste est subjectif puisqu'il repose sur un nombre de facteurs dont l'acuité visuelle des observateurs et les conditions de luminosité ambiante.
C.3.4.3 Équipement pour les essais trimestriels de contrôle de la qualité
L'équipement pour les essais trimestriels de contrôle de la qualité figure au tableau 18.
| Article | Équipement | Systèmes | Référence |
|---|---|---|---|
| 1 | Montre chronomètre | RA | T5 |
| 2 | Dosimètre Précision : ± 5 % Reproductibilité : ± 1 % |
RA | T6 |
| 3 | Poids (non supérieur à 135 kg) | CT | T8 |
| 4 | Règle | CT | T8 |
| 5 | Film préemballé (p. ex. « Prêt à utiliser ») | CT | T8 |
| 6 | Aiguille (pour percer des trous dans le film) | CT | T8 |
| 7 | Dispositif d'essai CT de résolution spatiale | CT | T9 |
| 8 | Dispositif d'essai CT de détectabilité à faible contraste | CT | T10 |
C.3.5 Essais semestriels de contrôle de la qualité
C.3.5.1 Liste des essais de contrôle de la qualité
Les essais semestriels de contrôle de la qualité sont donnés au tableau 19. Les systèmes d'imagerie pour lesquels sont effectués les essais, et les numéros des essais correspondant à ceux de la section C.3.5.2, sont fournis.
| Procédures de contrôle de la qualité sous-évaluation | Système utilisant des films | Système de CR | Système de RN | Système de radioscopie | Système de CT |
|---|---|---|---|---|---|
| Essais semestriels de contrôle de la qualité | |||||
| Précision des repères lumineux du CT | S. O. | S. O. | S. O. | S. O. | S1 |
| S. O. | S. O. | S. O. | S. O. | S2 | |
| Précision de l'inclinaison du statif du CT | S. O. | S. O. | S. O. | S. O. | S3 |
| Dose au patient de CT | S. O. | S. O. | S. O. | S. O. | S4 |
C.3.5.2 Essais semestriels de contrôle de la qualité
-
S1
-
Précision des repères lumineux du CT--La précision des repères lumineux doit être déterminée pour les repères lumineux de positionnement axial qui indiquent l'emplacement du faisceau de rayonnement relatif aux structures anatomiques externes du patient, et les repères lumineux de positionnement sagittal et coronal, qui centrent la structure anatomique d'intérêt dans le champ visualisation.
- Repères lumineux de positionnement axial--La précision des repères lumineux de positionnement axial est testée soit en créant une image d'un mince fil (d'environ 1 mm de diamètre) ou en utilisant une aiguille pour percer des trous dans le film aux positions des repères lumineux et en exposant le film en utilisant une épaisseur de coupe tomographique la plus étroite. La différence entre les zones exposées sur le film et les emplacements de piquage doit être inférieure à ± 2 mm.
- Alignement de l'isocentre et des repères lumineux de positionnement sagittal et coronal--Placez un absorbeur mince (crayon) centré dans le plan tomographique à l'intersection des champs lumineux de positionnement sagittal et coronal. L'intersection des repères lumineux sagittal et coronale doivent indiquer le centre du champ visualisation. La ligne médiane de la table devrait coïncider avec le repère lumineux sagittal. Les résultats doivent respecter les valeurs et les tolérances recommandés par le fabricant. Une limite de ± 5 mm devrait être réalisable.
-
S2
-
Précision du positionnement automatique du plan tomographique du CT (en utilisant la radiographie de projection par balayage/image de localisation)--L'emplacement du plan tomographique prévu en utilisant la radiographie obtenue par balayage doit être à ± 2 mm près du plan tomographique réel.
-
S3
-
Précision de l'inclinaison du statif du CT--La précision de l'inclinaison indiquée du statif devrait être vérifiée. En effectuant des balayages non orthogonaux, il est important de s'assurer que l'inclinaison physique du statif corresponde à l'angle d'inclinaison indiqué sur l'afficheur CT. Ceci est généralement effectué en exposant le film tenu droit et parallèle au repère sagittal à différents angles d'inclinaison du statif. Il faut effectuer au moins trois irradiations sur le film : aucune inclinaison (0 degrés) et chacun des angles extrêmes. Les angles mesurés sur le film devraient correspondre à ceux sur l'écran d'ordinateur à ± 3 degrés près.
-
S4
-
Dose au patient de CT--Les valeurs CTDI100 doit être déterminé pour les techniques de balayage de la tête et du corps, en utilisant le fantôme de dosimétrie CT placé sur le support du patient sans autre matériau isolant. Pour chaque technique, les valeurs CTDI100 doit être déterminé au centre et en périphérie du fantôme de même que dans l'air en utilisant les techniques et le réglage recommandés par le fabricant. Les valeurs CTDI100 sont utilisées pour calculer les valeurs CTDIW qui doit être à ± 20 % des valeurs de base établies et des spécifications du fabricant lorsqu'une technique établie est utilisée. Il est fortement recommandé de viser à atteindre les spécifications du fabricant à ± 10 % près. Cet essai devrait être effectué par un physicien médical.
C.3.5.3 Équipement pour les essais semestriels de contrôle de la qualité
L'équipement pour les essais semestriels de contrôle de la qualité figure au tableau 20.
| Article | Équipement | Systèmes | Référence |
|---|---|---|---|
| 1 | Fil mince | CT | S1, S2 |
| 2 | Film préemballé (p. ex. « Prêt à utiliser ») | CT | S1, S3 |
| 3 | Aiguille pointue (pour percer des trous dans le film) | CT | S1 |
| 4 | Crayon | CT | S1 |
| 5 | Règle | CT | S1 |
| 6 | Rapporteur d'angle | CT | S3 |
| 7 | CT Fantôme de dosimétrie--Tête Cylindre circulaire en polyméthacrylate de méthyle Densité 1,19 ± 0,01gm/cm3, longueur 14 cm, diamètre 16 cm | CT | S4 |
| 8 | CT Fantôme de dosimétrie--Corps Cylindre circulaire en polyméthacrylate de méthyle Densité 1,19 ± 0,01gm/cm3, longueur 14 cm, diamètre 32 cm CT S4 | CT | S4 |
| 9 | Dosimètre et sondes de dose CT | CT | S4 |
C.3.6 Essai annuel de contrôle de la qualité
C.3.6.1 Liste des essais de contrôle de la qualité
Les essais annuels de contrôle de la qualité sont donnés au tableau 21. Les systèmes d'imagerie pour lesquels sont effectués les essais, et les numéros des essais correspondant à ceux de la section C.3.6.2, sont fournis.
C.3.6.2 Essais annuels de contrôle de la qualité
-
A1
-
Essai de l'éclairage inactinique--Une évaluation doit être effectuée sur les effets de l'éclairage inactinique sur la densité optique du film. Une bande de film exposée à une densité optique de 1,2 unité ne doit pas connaître une augmentation de la densité optique supérieure à 0,05 unité durant une exposition de deux minutes dans la chambre noire. Les installations qui effectuent des prises de clichés localisés doivent également effectuer de cet essai de contrôle de la qualité.
-
A2
-
Contact film/écran--La vérification du contact film/écran doit être effectuée sur toutes les cassettes utilisées dans l'établissement. De grandes superficies de mauvais contact qui ne sont pas supprimées par le nettoyage de l'écran et qui demeurent au même endroit au cours des essais subséquents doivent être remplacées. Les installations qui effectuent des radiographies interscopiques doivent également effectuer de cet essai de contrôle de la qualité.
-
A3
-
Précision des paramètres de charge--Pour toute combinaison des paramètres de charge, la haute tension radiogène ne doit pas dévier de la valeur sélectionnée de plus de 10 %, la durée d'irradiation ne doit pas dévier de la valeur sélectionnée de plus de (10 % + 1 ms), le courant du tube radiogène ne doit pas dévier de plus de 20 %, et le produit courant-temps ne doit pas dévier de la valeur sélectionnée de plus de (10 % + 0,2 mAs).
-
A4
-
Reproductibilité de la puissance de rayonnement-- La puissance de rayonnement du tube radiogène doit être assez intense pour réduire au minimum le temps d'exposition afin d'éliminer les phénomènes parasites du mouvement perceptibles. Pour toute combinaison des paramètres de charge, le coefficient de variation de dix mesures d'expositions successives au rayonnement, prises à la même distance source-détecteur et à l'intérieur d'une période d'une heure, ne doit pas dépasser 0,05, et chacune des dix mesures doit être à l'intérieur de 15 % de la valeur moyenne des dix mesures.
-
A5
-
Linéarité de la puissance de rayonnement--Pour toute valeur de haute tension radiogène sélectionnée, les quotients de la mesure moyenne du kerma dans l'air (exposition) par le produit courant-temps indiqué obtenus à deux réglages du courant du tube radiogène ou du produit courant-temps ne doivent pas présenter un écart de plus de 0,10 fois leur somme, soit :
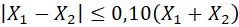
Équation C-2 : Équivalent du texte
Pour assurer la linéarité de la puissance de rayonnement, l'amplitude de la différence entre X1 et X2 doit être inférieure ou égale au dixième de la somme de X1 et X2.
où X1 et X2 représentent les valeurs moyennes du kerma dans l'air (exposition) divisées par le produit courant-temps. Les rapports de X1 et de X2 doivent être déterminés
- à deux positions de réglage consécutives quelconques du courant dans le tube radiogène, lorsque la sélection du courant dans le tube radiogène s'effectue à des positions prédéterminées;
- à deux positions de réglage quelconques du courant dans le tube radiogène qui accusent entre elles une différence ne dépassant pas un facteur de deux, lorsque la sélection du courant dans le tube radiogène est continue;
- à deux positions de réglage consécutives du produit courant-temps, lorsque la sélection du produit courant-temps s'effectue à des positions prédéterminées; ou
- à deux positions de réglage quelconques du produit courant-temps qui accusent entre elles une différence ne dépassant pas un facteur de deux, lorsque la sélection du produit courant-temps est continue.
-
A6
-
Filtration du faisceau de rayons X--La première couche de demi-transmission de l'aluminium doit être mesurée. Les valeurs mesurées ne doivent pas être inférieures aux valeurs indiquées au tableau 8 du paragraphe B.2.5.1 pour une haute tension radiogène sélectionnée.
-
A7
-
Commande automatique d'exposition--Pour les systèmes utilisant des films, la commande automatique d'exposition doit être évalué pour assurer qu'il fonctionne de telle manière que la variation de densité optique des radiogrammes produits ne dépasse pas :
- 0,15 lorsque la haute tension radiogène est variable et que l'épaisseur de l'objet irradié est constante,
- 0,20 lorsque l'épaisseur de l'objet irradié est variable et lorsque la haute tension radiogène est constante,
- 0,20 lorsque l'épaisseur de l'objet irradié et que la haute tension radiogène sont toutes deux variables, et
- 0,10 lorsque l'épaisseur de l'objet irradié et que la haute tension radiogène sont toutes deux constantes.
Pour les systèmes numériques, le rendement de la commande automatique d'exposition doit être évalué selon les procédures du fabricant et selon ses spécifications. Il est recommandé que la commande automatique d'exposition fonctionne de telle manière que la variation dans la moyenne des données rendues linéaires (par rapport au kerma dans l'air) dans une région d'intérêt constante ne soit pas supérieure à 20 % pour une tension radiogène et une épaisseur de l'objet irradié constantes lorsque l'appareil de radiographie fonctionne dans des conditions qui correspondent à l'utilisation clinique habituelle. La conformité est vérifiée afin d'assurer que le ratio des valeurs mesurées les plus élevées et les plus faibles soit inférieur ou équivalent à 1,2 ou qu'il respecte les spécifications du fabricant.
-
A8
-
Alignement du champ de rayonnement et du champ lumineux--l'alignement de l'indicateur lumineux de champ, conçu pour définir le périmètre du champ de rayons X, avec le champ de rayons X doit être vérifié. Dans le plan du récepteur d'images, le décalage entre le périmètre du champ illuminé et celui du champ de rayons X ne dépasse 2 % de la distance foyer-récepteur d'image.
-
A9
-
Collimation du faisceau de rayons X—
- Il faut procéder à une évaluation du dispositif de limitation du faisceau pour s'assurer que l'équipement peut aligner le centre du champ de rayons X sur celui de la surface de réception de l'image, l'écart ne pouvant dépasser 2 % de la distance foyer-récepteur d'image.
- Les appareils de radiographie qui possèdent un système de limitation positive du faisceau doivent empêcher l'émission de rayons X jusqu'à ce que le dispositif de limitation du faisceau soit réglé de sorte que
- les dimensions du champ de rayons X ne dépassent pas celles de la surface réceptrice de l'image ou d'une partie sélectionnée de cette surface de plus de 3 % de la distance foyer-récepteur d'image, et
- la somme des valeurs absolues des différences des dimensions entre le champ de rayons X et la surface réceptrice de l'image ou une partie sélectionnée de cette surface ne dépasse pas 4 % de la distance foyer-récepteur d'image.
- L'appareil de radioscopie muni d'un dispositif radiographique interscopique doit être muni d'un mécanisme qui, lorsque l'axe du faisceau de rayons X est perpendiculaire au plan de réception de l'image, permet d'aligner le périmètre du champ de rayons X sur celui de la partie sélectionnée de la surface réceptrice de l'image de sorte que
- les dimensions du champ de rayons X ne présentent, par rapport aux dimensions correspondantes de la surface réceptrice de l'image, aucun écart supérieure à 3 % de la distance foyer-récepteur d'image, et
- la somme des valeurs absolues des différences des dimensions entre le champ de rayons X et la surface réceptrice de l'image ne dépasse pas 4 % de la distance foyer-récepteur d'image.
-
A10
-
Performance de la grille--Le rendement de la grille, dont le mouvement et l'uniformité, doit être vérifié annuellement.
-
A11
-
Fonction de réaction--Pour les systèmes d'imagerie numériques, la fonction de réaction du détecteur doit être évaluée. Le lien précisé par le fabricant entre la réaction du système (valeur de pixel moyenne dans une région normale d'intérêt) et l'exposition sur le récepteur d'images, sur une gamme de chargements du tube, doit correspondre aux critères établis. La procédure d'essai recommandée par le fabricant doit être respectée.
-
A12
-
Indice d'exposition--Pour les systèmes d'imagerie numériques, la précision et la reproductibilité de l'indice d'exposition, à titre de fonction de la dose au récepteur d'images doivent être évaluées. La procédure d'essai recommandée par le fabricant doit être respectée et les résultats doivent correspondre aux critères établis.
-
A13
-
Plage dynamique--Pour les systèmes à film-écran, il faut utiliser un coin sensitométrique à échelon de grande pureté pour vérifier le rendement du générateur de rayons X. En utilisant un coin sensitométrique à 11 échelons, la variation acceptable de densité du film devrait être d'environ ± 1 échelon par rapport à la densité de la ligne de base établie, ou en utilisant un coin sensitométrique à 21 échelons, la variation acceptable de la densité du film devrait être d'environ ± 2 échelons de densité de la ligne de base établie. Pour les systèmes numériques, la plage dynamique est une mesure de la différence maximale d'atténuation que le système peut prendre en image simultanément, sans la perte d'information en raison de la saturation de pixels. Une mire comprenant une plaque d'atténuation isolante terminée par un coin sensitométrique à 12 échelons doit être utilisée. Le nombre d'échelons non saturés, ou l'épaisseur du plus petit échelon non saturé, devrait correspondre aux limites établies.
-
A14
-
Bruit, uniformité et artefacts d'image--Il faut procéder à une évaluation du bruit, de l'uniformité et des artefacts d'image. Le rapport signal sur bruit doit être calculé en mesurant la valeur moyenne des pixels et l'écart-type dans une région d'intérêt de l'image. L'écart-type des valeurs du signal doit être déterminée à trois emplacements différents, au centre, sur le haut et sur le côté de l'image. La dimension de la région d'intérêt devrait être d'environ 10 % de l'aire du fantôme. L'essai doit être effectué au moyen de fantômes homogènes dont l'épaisseur représente celle du patient. La valeur mesurée du bruit doit correspondre aux limites établies. L'uniformité du signal à travers les différentes régions d'intérêt à la périphérie et au centre du fantôme doit correspondre aux limites établies. Les images doivent être analysées pour assurer qu'elles ne contiennent pas d'artefacts non acceptables.
-
A15
-
Résolution spatiale--Une évaluation de la résolution spatiale de l'équipement doit être effectuée. La résolution spatiale est la capacité de résoudre les images des objets lorsque la différence de l'atténuation entre les objets et l'arrière-plan est importante par rapport au bruit. La procédure d'essai recommandée par le fabricant doit être respectée. Pour chaque mode de fonctionnement, la résolution spatiale doit correspondre aux limites établies.
-
A16
-
Détectabilité du contraste--Une évaluation de la détectabilité du contraste doit être effectuée. La détectabilité du contraste est la capacité à décomposer différents objets de l'arrière-plan lorsque la différence d'atténuation entre les objets et l'arrière-plan est mince par rapport au bruit. La procédure d'essai recommandée par le fabricant doit être respectée. Pour chaque mode de fonctionnement, la résolution du contraste doit correspondre aux limites établies. Pour les applications de l'angiographe à soustracteur numérique, il est recommandé d'utiliser un fantôme dont les niveaux de contraste sont représentatifs des niveaux de contraste à l'iode utilisés en clinique.
-
A17
-
Images résiduelles du détecteur numérique--Il ne doit pas y avoir d'image résiduelle visible d'une exposition précédente. La procédure d'essai recommandée par le fabricant doit être respectée.
-
A18
-
Mesures de dose du fantôme--La mesure de kerma dans l'air à la surface d'entrée pour des examens fréquemment pratiqués doit correspondre aux limites établies. Les mesures doivent être prises en fonction de la géométrie de l'équipement et des conditions de chargement correspondant à celles utilisées en clinique. Les valeurs de dose obtenues doivent être utilisées pour la révision annuelle des niveaux de référence diagnostiques des installations.
-
A19
-
Débit typique de kerma dans l'air de l'intensificateur d'image--Au moyen d'un fantôme uniforme placé sur le support du patient, les mesures de débit typique de kerma dans l'air de l'intensificateur d'image, comprenant la rétrodiffusion, doivent être prises pour toutes les géométries et pour tous les modes de fonctionnement utilisés en clinique. Les valeurs doivent correspondre aux niveaux établis.
-
A20
-
Débit maximal de kerma dans l'air de l'intensificateur d'image--Sauf pendant l'enregistrement d'images, l'appareil de radioscopie ne doit pas fonctionner selon une combinaison de tension du tube radiogène et du courant dans le tube radiogène, qui produit un débit de kerma dans l'air supérieur à
- 50 mGy/min lorsque l'équipement n'est pas muni d'une commande automatique d'intensité,
- 100 mGy/min lorsque l'équipement est muni d'une commande automatique d'intensité,
- 150 mGy/min lorsque l'équipement est muni d'une commande automatique d'intensité et d'une commande de niveau élevé d'irradiation, cette dernière étant actionnée.
L'intensificateur d'image doit être protégé avec suffisamment de revêtement de plomb (environ 6 mm) lors de cet essai.
-
A21
-
Commande automatique d'intensité--Une évaluation du système de commande automatique d'intensité des systèmes de radioscopie doit être effectuée. Le système de commande automatique d'intensité est conçu pour maintenir le débit d'exposition radiogène à l'intensificateur d'image selon les changements d'épaisseur et de composition de la région anatomique radiographiée. Il faut placer un dosimètre entre un fantôme homogène et la source radiogène. Il faut doubler l'épaisseur du fantôme et répéter l'exposition. La mesure d'exposition devrait être approximativement le double de la première mesure.
-
A22
-
Rétention de l'image--Une évaluation de la rétention de l'image devrait être effectuée pour assurer que le rendement de la caméra de télévision ne provoque un brouillage de l'image radiographiée. Les systèmes de radioscopie utilisés pour les cathétérismes cardiaques et les procédures interventionnelles doivent posséder une vitesse de défilement élevée pour fournir une résolution temporelle suffisante nécessaire pour de telles procédures. En regardant l'image d'un outil d'essai qui tourne, le système de radioscopie devrait être en mesure de montrer un fil d'un diamètre de 0,013 ou plus petit. Cet essai doit être répété au moyen de ciné-caméras et d'enregistreurs numériques pour assurer que ces systèmes donnent une qualité optimale de l'image.
-
A23
-
Dépendance du nombre CT sur la position du fantôme--Le nombre CT de l'eau ne peut varier de plus de ± 5 UH lorsque la position du fantôme rempli d'eau est variée selon différentes positions pertinentes en clinique sur le support du patient.
-
A24
-
Profil de dose de rayonnement CT--La collimation du faisceau de rayons X doit être évaluée pour assurer qu'il n'est pas supérieur à la largeur prescrite de la coupe tomographique. La largeur de la coupe tomographique est généralement définie comme la largeur à mi-hauteur (LMH) du profil de dose de rayonnement. Pour chaque largeur de coupe tomographique disponible, le LMH du profil de dose de rayonnement ne doit pas être supérieur à la largeur de coupe tomographique prescrite précisée par le fabricant. Le LMH du profil de dose de rayonnement peut être mesuré soit directement à partir du profil de densité du film résultant ou calculé à partir du profil numérique à la numérisation de l'image.
-
A25
-
Dose de rayonnement CT-Radiographie de projection par balayage/image de localisation--La dose fournie par une image de localisation, qui est une radiographie de projection obtenue par balayage, doit demeurer à ± 20 % de la valeur nominale. Les changements de cette dose peuvent indiquer des problèmes de collimation ou de mouvement du support du patient. La technique ainsi que les paramètres de charge utilisés pour obtenir l'image de localisation doivent être enregistrées pour que des conditions d'essai identiques soient reproduites dans d'autres essais. Il est recommandé que cet essai soit effectué semestriellement, mais il peut l'être annuellement.
-
A26
-
Négatoscopes--Tous les négatoscopes doivent être évalués pour s'assurer qu'ils répondent aux exigences suivantes. Soyez certain que tous les négatoscopes sont mis en marche au moins 30 minutes avant d'obtenir des mesures.
- Luminance. La luminance est le montant de lumière émise ou diffusée par une surface. La luminance du négatoscope devrait être d'au moins 2 500 nits (cd/m2)
- Uniformité de la lumière émise. La lumière émise par le négatoscope devrait offrir une uniformité ne devant pas varier de plus de 10 %. Les mesures ne doivent pas être prises près des bords du négatoscope (distance de 1 à 2 pouces), là ou les valeurs de la luminance peuvent être assez faibles.
- Homogénéité de la lumière émise. L'homogénéité de la lumière émise entre tous les négatoscopes ne devrait pas varier de plus de 20 % de la moyenne.
- Lumière ambiante de la salle de lecture. La lumière ambiante dans la salle de lecture ne devrait pas être inférieure à 50 lux. Une valeur de 5 à 10 lux est recommandée.
-
A27
-
Performance du dispositif d'affichage électronique-- La performance du dispositif d'affichage électronique utilisé pour l'interprétation des images et pour guider au cours de procédures d'intervention doit être vérifiée au moyen d'une mire comme celle du SMPTE ou une mire TG18. Pour les systèmes fermés, où aucune mire n'est disponible, un générateur de mire équipé des mires appropriées doit être utilisé. Lorsqu'un système n'a pas la capacité d'afficher un modèle fourni indépendamment, les procédures de contrôle de la qualité recommandées par le fabricant doivent être suivies. Les essais annuels de contrôle de la qualité recommandés par AAPM (AAPM, 2005)Footnote 2, comprenant les procédures d'essai et les critères d'acceptation doivent être utilisés. Une évaluation de la distorsion géométrique, de la réflexion, de la réaction à la luminance, des dépendances à la luminance, de la résolution, du bruit, de l'éblouissement par réflexion et de la chromaticité doit être effectuée. Le système d'affichage doit être mis en marche avant de procéder à l'essai et il faut porter attention à ce que le niveau de lumière ambiante soit approprié et corresponde aux conditions dans lesquelles les images cliniques sont étudiées. Une distance de 30 cm est recommandée pour regarder les images.
-
A28
-
Intégrité de l'équipement de protection--Tout l'équipement de protection du personnel doit être examiné au moyen d'un appareil de radiographie ou de radioscopie pour assurer qu'il n'y a pas de défaut. Les tabliers de plomb qui comportent une zone totale déficiente de plus de 670 mm2 ne sont pas acceptables. L'équipement de protection du personnel qui comporte des défauts près de la thyroïde ou des organes génitaux d'un diamètre de plus de 5 mm ne doit pas être utilisé. Il faut faire preuve de jugement lorsque de légers défauts sont trouvés le long des bordures de l'équipement de protection et lorsque les défauts découlent des coutures de l'équipement. Tout l'équipement de protection doit être rangé selon les recommandations du fabricant lorsqu'il n'est pas utilisé.
-
A29
-
Maintenance préventive générale--La maintenance préventive générale de l'appareil radiologique et des accessoires est nécessaire pour prolonger la durée de l'appareil. Une inspection annuelle doit être effectuée pour assurer l'intégrité structurelle, la propreté, la liberté de mouvement de toutes composantes et toute autre procédure recommandée par les fabricants.
C.3.6.3 Équipement pour les essais annuels de contrôle de la qualité
L'équipement pour les essais annuels de contrôle de la qualité figure au tableau 22.
| Article | Équipement | Systèmes | Référence |
|---|---|---|---|
| 1 | Densitomètre Précision : ± 0,02 DO à 1,0 DO Reproductibilité : ± 0,01 DO à 1,0 DO |
FE, RI | A1, A7, A13 |
| 2 | Montre chronomètre | FE, RI | A1 |
| 3 | Outil d'essai du contact film-écran | FE, RI | A2 |
| 4 | Voltmètre radiogène non invasif Précision : ± 1,5 kV Reproductibilité : ± 0,5 kV |
FE, CR RN, RI | A3 |
| 5 | Instrument de mesure du temps d'irradiation Précision : ± 5 % Reproductibilité : ± 1 % |
FE, CR RN, RI | A3 |
| 6 | Ampèremètre Précision : ± 1 % Reproductibilité : < 0,5 % |
FE, CR, RN, RI | A3 |
| 7 | Dosimètre Précision : ± 5 % Reproductibilité : ± 1 % CT sondes de dose - scanogramme |
FE, CR, RN, RA | A4, A5, A6, A11, A12, A18, A19, A20, A21, A25 |
| 8 | Filtre en aluminium (> 99,9 % pureté) Précision : 1 % épaisseur |
FE, CR, RN | A6, A17 |
| 9 | Multiples feuilles d'atténuateur uniforme, équivalent à du tissu (couvrant l'éventail des épaisseurs du patient en clinique) | FE, CR, RN, RA, RI | A7, A10, A11, A12, A13, A14, A15, A16, A17, A19,A21 |
| 10 | Marqueurs métalliques | FE, CR, RN, RA, RI | a |
| 11 | Règle | FE, CR, RN, RA, RI | a, A9, A28 |
| 12 | Outil d'essai d'alignement du faisceau de rayons X | FE, CR, RN, RA, RI | A9 |
| 13 | Coin sensitométrique à échelons | FE, CR, RN, RA, RI | A13 |
| 14 | Outil d'essai de résolution spatiale (spécifique selon le type d'équipement) |
FE, CR, RN, RA, RI | A15 |
| 15 | Outil d'essai de détectabilité du contraste (spécifique selon le type d'équipement) |
FE, CR, RN, RA, RI | A16 |
| 16 | Fantôme pour l'évaluation du kerma dans l'air à la surface d'entrée | FE, CR, RN, RA, RI | A18 |
| 17 | Feuille de plomb de 6 mm | RA | A20 |
| 18 | Modèle d'outil d'essai du rayon rotatif (fils en acier de diamètres variant de 0,005 à 0,022 pouces, rotatif à 20 tr/min) |
RA | A22 |
| 19 | Moteur électrique capable de générer 30 tr/min | RA | A22 |
| 20 | Fantôme uniforme rempli d'eau | CT | A23 |
| 21 | Film préemballé (p. ex. « Prêt à utiliser ») | CT | A24 |
| 22 | Microdensitomètre à balayage | CT | A24 |
| 23 | CT Fantôme de dosimétrie - Tête Cylindre circulaire en polyméthacrylate de méthyle Densité 1,19 ± 0,01gm/cm3, longueur 14 cm, diamètre 16 cm |
CT | A25 |
| 24 | CT Fantôme de dosimétrie - Corps Cylindre circulaire en polyméthacrylate de méthyle Densité 1,19 ± 0,01gm/cm3, longueur 14 cm, diamètre 32 cm |
CT | A25 |
| 25 | Sondes de dose CT | CT | A25 |
| 26 | Photomètre (pour mesurer la luminance et l'éclairement) Précision : ± 10 % Reproductibilité : ± 5 % |
FE, CR, RN, RI, CT | A26 |
| 27 | Mires (pour évaluer le système d'affichage électronique) (p. ex. TG18) | CR, RN, RA, CT | A27 |
Annexe I : Doses limites de rayonnement ionisant dans un contexte professionnel
Pour les besoins de ce code de sécurité, on peut classer les individus selon deux catégories : (1) les travailleurs sous irradiation, c'est-à-dire les personnes qui sont, de par leur profession, exposées au rayons X et (2) le public en général. Les doses limites sont indiquées pour toutes les deux catégories au tableau AI.1. Ces doses limites sont fondées sur les recommandations les plus récentes de la Commission Internationale de Protection Radiologique (CIPR), comme il est précisé dans les publications 103 (CIPR, 2007)Footnote 11 et 118 (CIPR, 2012)Footnote 12 de la CIPR.
Les doses limites pour les travailleurs sous irradiation s'appliquent uniquement à l'irradiation résultant directement de leurs activités professionnelles et n'incluent pas l'exposition au rayonnement provenant d'autres sources, comme ceux provenant du radiodiagnostic médical ou du rayonnement ambiant.
| Organe ou tissu touché | Travailleurs sous irradiation (mSv) | Autres personnes (mSv) |
|---|---|---|
| Tout le corps | Dose efficace moyenne de 20 mSv par année reçue sur une période définie de cinq ans (c. à d. une limite de 100 mSv sur une période de cinq ans), la dose pour une seule année ne dépassant pas 50 mSv. | Dose efficace de 1 mSv |
| Cristallin | Dose équivalente de 20 mSv par année reçue sur une moyenne de cinq ans, la dose pour une seule année ne dépassant pas 50 mSv. | Dose équivalente de 15 mSv |
| Peau | Dose équivalente de 500 mSv | Dose équivalente de 50 mSv |
| Mains et pieds | Dose équivalente de 500 mSv | - |
- Il faut souligner que toute irradiation comporte un certain degré de risque et que les niveaux recommandés dans la présente annexe sont les valeurs maximales recommandées. Il faut réduire le plus possible toutes les doses et éviter toute irradiation inutile.
- La CIPR ne recommande pas que l'on fasse une distinction entre les sexes biologiques des personnes en état de procréer si la dose est reçue à un débit plus ou moins régulier.
- Dans le cas des personnes exposées au rayonnement dans le cadre de leurs fonctions, dès que la grossesse est déclarée, le fœtus doit être protégé de toute exposition aux rayons X durant le reste de la grossesse. Cela comprend une limite de dose efficace de 4 mSv pour le reste de la grossesse, et ce, pour toutes les sources de rayonnement.
- Dans le champ d'application du présent document, les expositions professionnelles des personnes enceintes sont principalement attribuables aux rayonnements dispersés. Dans ce cas, la méthode la plus efficace pour surveiller les expositions du fœtus est de mesurer la dose équivalente à la surface de l'abdomen à l'aide d'un dosimètre individuel.
- Pour les technologues en stage de formation et les étudiants, les limites de dose recommandées devraient être les mêmes que pour le public en général.
- La dose équivalente pour la peau est calculée en prenant la moyenne sur toute sa surface. Dans les situations où des effets sur les tissus sont possibles, la limite de dose équivalente est 500 mSv et est calculée en prenant la moyenne sur des surfaces inférieures à 1 cm2.
- Certaines provinces ou certains territoires peuvent prescrire pour certains travailleurs des doses limites équivalentes recommandées différentes de celles indiquées dans cette annexe. Une consultation avec l'organisme approprié peut être nécessaire pour déterminer les valeurs en vigueur dans cette province.
Annexe II : Modèle de liste de contrôle des informations de blindage
| Information requise pour les systèmes de radiographie | |
|---|---|
| Description | Oui / Non |
| Plan d'étage (plan détaillé ou croquis avec échelle) incluant les données suivantes : | |
| Dimensions de la salle radiographique et emplacement de la cabine de commande le cas échéant | |
| Emplacement(s) du tube radiogène, de la table radiographique, de l'appareil d'imagerie fixé au mur, du lecteur de CR, etc. | |
| Sens du faisceau de rayons X lors d'un fonctionnement normal | |
| Distance(s) entre les zones à blinder et la position opérationnelle du tube radiogène | |
| Emplacement du poste de commande et des commandes d'irradiation | |
| Identification de toutes les salles adjacentes, y compris les salles situées au-dessus et en dessous, par exemple, les bureaux, les pièces de stockage, les vides sanitaires, etc. | |
| La désignation de la zone à blinder, la zone contrôlée (pour les travailleurs sous irradiation) ou la zone non contrôlée (pour les autres travailleurs et le public) | |
| Les coefficients d'occupation et d'utilisation des zones à blinder | |
| Appareils à rayons X médicaux | |
| Fabricant, nom de la marque et numéro de modèle du ou des système(s) radiologique(s) | |
| Tension maximale sélectionnable du tube radiogène (kV) | |
| Courant maximum sélectionnable du tube radiogène (mA) ou produit courant-temps (mAs) | |
| Temps maximum d'irradiation sélectionnable (sec) | |
| Pour les systèmes de film-écran : fabricant, type et vitesse de la combinaison film-écran utilisée | |
| Pour les systèmes de CR : fabricant et nom de la marque du lecteur de CR, et du système d'écran luminescent photostimulable utilisé | |
| Charge de travail des appareils | |
| Nombre de patients par semaine | |
| Tension moyenne du tube radiogène par procédure (kV) | |
| Produit courant-temps moyen par patient (mAs) | |
| Information requises pour les systèmes de radioscopie | |
|---|---|
| Description | Oui / Non |
| Plan d'étage (plan détaillé ou croquis avec échelle) incluant les données suivantes : | |
| Dimensions de la salle radiographique, et position du poste de commande le cas échéant | |
| Position du tube radiogène, de la table d'examen, du récepteur d'image, des appareils d'affichages, etc. | |
| Direction(s) du faisceau de rayons X pendant un examen normal | |
| Distance(s) entre les zones à blinder et la position du tube radiogène lorsqu'il est utilisé | |
| Emplacement du poste de commande et des commandes d'irradiation | |
| Identification de toutes les salles adjacentes, y compris les salles situées au-dessus et en dessous, par exemple, les bureaux, les pièces de stockage, les vides sanitaires, etc. | |
| La désignation de la zone à blinder, la zone contrôlée (pour les travailleurs sous irradiation) ou la zone non contrôlée (pour les autres travailleurs et le public) | |
| Les coefficients d'occupation des zones à blinder | |
| Appareils à rayons X médicaux | |
| Fabricant, nom de la marque et numéro de modèle du ou des système(s) de radioscopie | |
| Tension maximale du tube radiogène (kV) | |
| Produit courant-temps maximal du tube radiogène (mAs) | |
| Nombre de tubes radiogènes sur les système | |
| Charge de travail des appareils | |
| Nombre de patients par semaine | |
| Tension moyenne du tube radiogène par procédure (kV) | |
| Produit courant-temps moyen par patient (mAs) | |
| Information requise pour les systèmes de CT | |
|---|---|
| Description | Oui / Non |
| Plan d'étage (plan détaillé ou croquis avec échelle) incluant les données suivantes : | |
| Dimensions de la salle de radiographie et emplacement de la cabine de commande | |
| Emplacement du statif, support du patient, etc. | |
| Distance(s) entre les zones à blinder et la position des supports mobiles | |
| Emplacement du poste de commande et des commandes d'irradiation | |
| Identification de toutes les salles adjacentes, y compris les salles situées au-dessus et en dessous, par exemple, les bureaux, les pièces de stockage, les vides sanitaires, etc. | |
| La désignation de la zone à blinder, la zone contrôlée (pour les travailleurs sous irradiation) ou la zone non contrôlée (pour les autres travailleurs et le public) | |
| Les coefficients d'occupation des zones à blinder | |
| Appareils à rayons X médicaux | |
| Fabricant, nom de la marque et numéro de modèle du ou des système(s) de CT | |
| Tension maximale du tube radiogène (kV) | |
| Produit courant-temps maximal du tube radiogène (mAs) | |
| Courbe isodose pour le système (à fournir par le fabricant) | |
| Charge de travail des appareils | |
| Nombre de patients par type de procédure par semaine | |
| Tension moyenne du tube radiogène par procédure (kV) | |
| Valeurs CTDI100 et DLP, si elles sont connues | |
Annexe III : NCRP #49 Méthodologie de calcul des exigences de blindage des salles de radiologie diagnostique
Cette annexe présente la méthodologie NCRP 49 pour déterminer la protection nécessaire dans une installation de radiologie diagnostique. L'épaisseur du blindage requis peut être calculée à l'aide de la formule contenue dans la présente annexe faisant l'objet des figures 1 à 3, à l'aide des réponses aux questions suivantes :
- Quelle est la distance entre le point le plus rapproché de la zone à protéger et la position moyenne d'opération du tube radiogène?
- La zone doit-elle être désignée contrôlée ou non contrôlée, c'est-à-dire la zone doit-elle être occupée par des travailleurs sous irradiation (sujets à la limite de 20 mSv par année) ou des travailleurs qui ne sont pas sous irradiation (sujets à la limite de 1 mSv par année)?
- Quel sera ou quel est le coefficient d'occupation (T) de la zone? Le coefficient d'occupation est défini en fonction du temps d'occupation normale de la zone, exprimée en fraction de la semaine de travail (s'il n'est pas connu, se servir du tableau 6 à la section B.1.2.3 du présent code de sécurité).
- L'écran placé entre le tube radiogène et la zone occupée sert-il de protection primaire ou secondaire, c'est-à-dire l'écran doit-il servir à atténuer le faisceau direct utile ou seulement le rayonnement parasite (de fuite et diffusé)?
- Quel sera le coefficient d'utilisation (U) de l'écran protecteur requis? Le coefficient d'utilisation est défini à titre de fraction du temps d'opération durant lequel le faisceau utile est dirigé sur le blindage ou la zone considérée (s'il n'est pas connu, consulter le tableau 7 dans la section B.1.2.3 du présent code de sécurité).
- Quel sera le volume ou la charge de travail (W) de la salle de radiographie? La charge de travail désigne le temps d'opération d'un appareil radiographique, exprimé en milliampères-minute par semaine.
- Quels seront la tension et le rendement maximaux et moyens du tube radiogène?
Formules de calcul des besoins en blindage
On peut calculer l'épaisseur du blindage requis à l'aide de la formule mentionnée ci-dessous. Pour cette méthode ont doit connaître le volume de travail W en mA-minute par semaine, le coefficient d'utilisation U, le coefficient d'occupation T et la distance d en mètres entre la source et la zone occupée.
Cette méthode comporte le calcul de la valeur moyenne d'exposition par unité de la charge de travail à l'unité de distance K, (en R/mA-min à 1 mètre) et ensuite l'emploi des courbes des figures AIII.1 et AIII.2 en vue de déterminer l'épaisseur de plomb ou de béton nécessaire pour réduire le taux de rayonnement aux valeurs requises.
1. Écrans de protection primaires
Pour les écrans de protection primaires, la valeur de K peut être calculée d'après l'équation suivante :
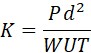
Équation AIII-1 : Équivalent du texte
La valeur de K est égale au produit de P et de d au carré, divisé par le produit de W, U et T.
où :
- P = le maximum d'exposition hebdomadaire permis exprimée en R/semaine. Pour les zones contrôlées, P = 0,04 R/semaine; pour les zones non contrôlées, P = 0,002 R/semaine.
- d = la distance en mètres de la cible à l'écran de protection primaire.
- W = la charge de travail en mA-min/semaine
- U = le coefficient d'utilisation
- T = le coefficient d'occupation
- K = l'exposition par unité de charge de travail à 1 mètre, en R/mA-min à 1 m.
Exemple : Déterminer l'épaisseur de l'écran de protection primaire nécessaire pour protéger une zone contrôlée située à 3 mètres de la cible d'un appareil diagnostique de 150 kVp dont la charge de travail hebdomadaire est de 2000 mA-min. Le mur possède un coefficient d'utilisation de 1 et le coefficient d'occupation de la zone au-delà du mur est de 1.
Dans ce cas,
- P = 0,04 R
- d = 3 m
- W = 2000 mA-min
- U = 1
- T = 1
En utilisant l'équation ci-dessus,
- K = (0,04 × 32)/(2000×1×1)
- = 0,36/2000
- = 0,00018
- = 1,8×10-4
Les courbes de 150 kVp des figures AIII.1 et AIII.2, respectivement montrent que l'épaisseur nécessaire de l'écran est de 2,65 mm de plomb ou 23,5 cm de béton.
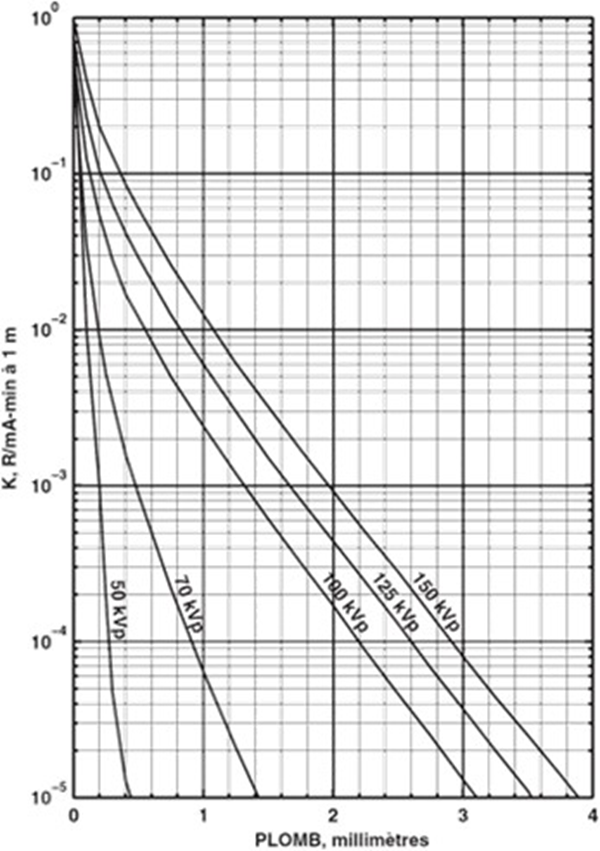
Figure AIII.1 : Atténuation par le plomb des rayons X produits avec des tensions entre 50 et 150 kVp
Ce graphique présente l'atténuation des rayons X avec des hautes tensions de 50, 70, 100, 125 et 150 valeur de crête en kilovolts (kVp) en fonction de l'épaisseur du plomb. L'axe vertical est logarithmique et représente K, le quotient de l'exposition par unité de charge de travail B 1 mètre, en Roentgen par millimètre-minute (R par mA-min B 1 mètre). L'axe horizontal représente l'épaisseur du plomb en millimètres (mm). Le graphique démontre que le logarithme de K diminue avec l'augmentation de l'épaisseur du plomb.
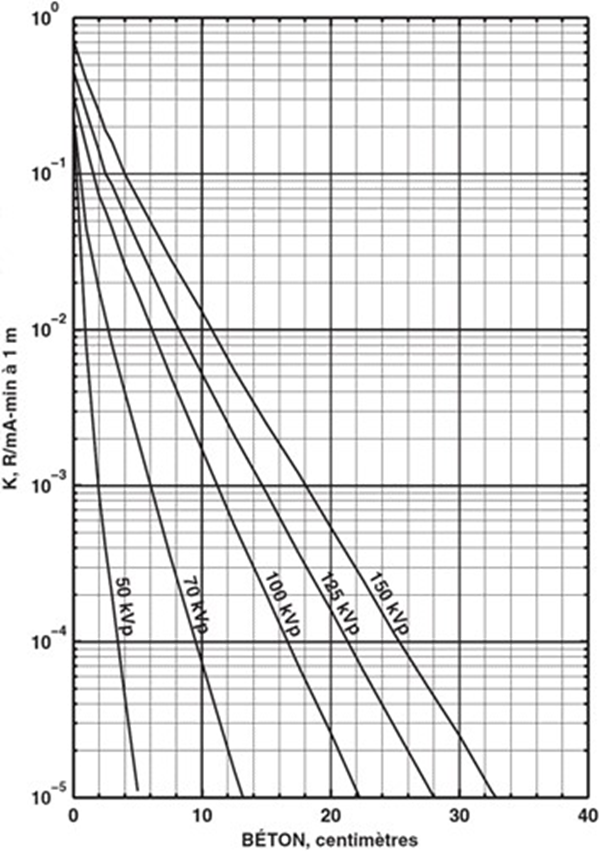
Figure AIII.2 : Atténuation par le béton des rayons X produits avec de tensions entre 50 et 150 kVp
Ce graphique présente l'atténuation des rayons X avec des hautes tensions de 50, 70, 100, 125 et 150 valeur de crête en kilovolts (kVp) en fonction de l'épaisseur du béton. L'axe vertical est logarithmique et représente K, le quotient de l'exposition par unité de charge de travail B 1 mètre, en Roentgen par milliampère-minute (R par mA-min B 1 mètre). L'axe horizontal représente l'épaisseur du béton en centimètres (cm). Le graphique démontre que le logarithme de K diminue avec l'augmentation de l'épaisseur du béton.
2. Écrans de protection secondaires
Les écrans de protection secondaires sont nécessaires pour fournir la protection contre le rayonnement de fuite et le rayonnement diffusé. Comme ces deux formes de rayonnement sont de qualité différente, il est nécessaire de déterminer séparément les besoins de protection contre chacun. Si les épaisseurs calculées des écrans de protection contre le rayonnement de fuite et le rayonnement diffusé sont à peu près les mêmes, une demi-couche d'atténuation doit être ajoutée à la plus forte des deux valeurs pour obtenir l'épaisseur de l'écran de protection secondaire. Si les épaisseurs calculées des écrans de protection contre les rayonnements diffusé et de fuite diffèrent par au moins trois demi-couches d'atténuation, la plus forte des deux suffit.
2.1 Écran de protection contre le rayonnement de fuite
Afin de calculer l'épaisseur nécessaire de l'écran de protection contre le rayonnement de fuite, on doit calculer le coefficient de transmission B nécessaire pour réduire l'exposition hebdomadaire à P. Pour la gaine du tube radiogène diagnostique, où la fuite maximale admissible de la gaine est de 0,115 roentgen à l'heure à 1 mètre, le coefficient de transmission est fourni par la formule suivante :
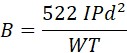
Équation AIII-2 : Équivalent du texte
Le facteur de transmission est égal à 522 fois le produit de I, P et d au carré, divisé par le produit de W et T.
où :
- P = le maximum d'exposition hebdomadaire permis, exprimée en R/semaine. Pour les zones contrôlées, P = 0,04 R/semaine; pour les zones non-contrôlées, P = 0,002 R/semaine.
- d = la distance en mètres qui sépare la gaine du tube radiogène de l'écran de protection secondaire
- I = le courant du tube radiogène exprimé en milliampères
- W = la charge de travail en mA-min/semaine
- T = le coefficient d'occupation
Ayant calculé le coefficient de transmission B, l'épaisseur de l'écran, exprimée en couches de demi-atténuation, ou de déci-transmission, peut être déterminée de la figure AIII.3. L'épaisseur nécessaire de l'écran en mm de plomb ou cm de béton peut être obtenue du tableau AIII.1, selon l'énergie appropriée.
Exemple : Déterminer l'épaisseur de l'écran nécessaire pour protéger une zone contrôlée située à 2 mètres de la gaine d'un appareil diagnostique de 100 kVp pour lequel on a une charge de travail de 2000 mA-min. Assumer que le tube fonctionne à 5 mA et que la zone en question a un coefficient d'occupation de 1.
- P = 0,04 R
- d = 2 m
- W = 2000 mA-min
- T = 1
- I = 5 mA
En utilisant l'équation ci-dessus,
- B = (522×5×0,04×22)/(2000×1)
- = 4176/2000
- = 0,209
D'après la Figure 3, une transmission de 0,209 correspond à une couche de demi-atténuation de 2,4 ou à une couche de déci-transmission (CDT) de 0,7. Selon le tableau AIII.1 la couche de demi-atténuation de 100 kVp est de 0,27 mm de plomb ou 1,6 cm de béton. L'épaisseur nécessaire de l'écran de protection contre le rayonnement de fuite est donc :
- (2,4 × 0,27) = 0,65 mm de plomb
- (2,4 × 1,6) = 3,84 cm de béton
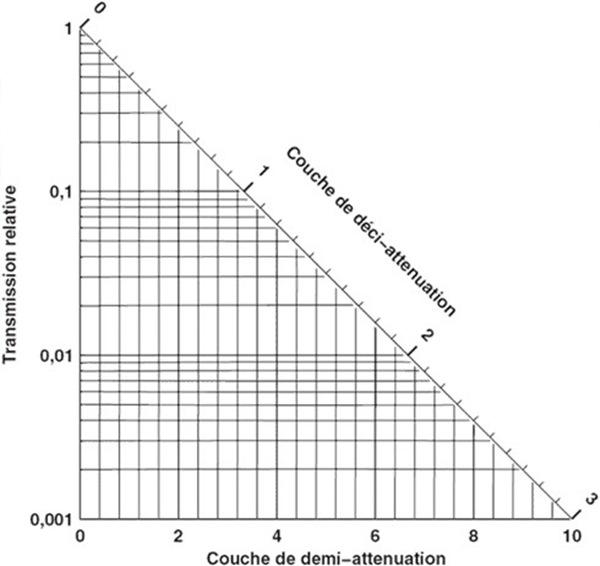
Figure AIII.3 : Rapport entre le coefficient de transmission B et le nombre de couches de demi-atténuation, ou de déci-transmission
Ce graphique triangulaire présente le rapport entre le coefficient de transmission B et le nombre de couches de demi-atténuation, N, ou de déci-atténuation, n, de l'écran. L'axe vertical est logarithmique et représente le coefficient de transmission relative, B. L'axe horizontal représente le nombre de couches de demi-atténuation, N. L'axe diagonal représente le nombre de couches de déci-atténuation, n. Le graphique démontre que lorsque le coefficient de transmission augmente, le nombre correspondant de couches de demi-atténuation ou de déci-atténuation diminue.
| Potentiel du tube | Matériel d'atténuation | |||
|---|---|---|---|---|
| Plomb (mm) | Béton (cm) | |||
| kVp | CDA | CDT | CDA | CDT |
| 50 | 0,06 | 0,17 | 0,43 | 1,5 |
| 70 | 0,17 | 0,52 | 0,84 | 2,8 |
| 85 | 0,22 | 0,73 | 1,25 | 4,5 |
| 100 | 0,27 | 0,88 | 1,60 | 5,3 |
| 125 | 0,28 | 0,93 | 2,00 | 6,6 |
| 150 | 0,30 | 0,99 | 2,24 | 7,4 |
| 200 | 0,52 | 1,70 | 2,50 | 8,4 |
| 250 | 0,88 | 2,90 | 2,80 | 9,4 |
| 300 | 1,47 | 4,80 | 3,10 | 10,4 |
| Épaisseur | Poids en livres d'un pied carré | ||
|---|---|---|---|
| Pouces | Équivalents en millimètres | Poids nominal | Poids réel |
| 1/64 | 0,40 | 1 | 0,92 |
| 3/128 | 0,60 | 1 1/2 | 1,38 |
| 1/32 | 0,79 | 2 | 1,85 |
| 5/128 | 1,00 | 2 1/2 | 2,31 |
| 3/64 | 1,19 | 3 | 2,76 |
| 7/128 | 1,39 | 3 1/2 | 3,22 |
| - | 1,50 | - | 3,48 |
| 1/16 | 1,58 | 4 | 3,69 |
| 5/64 | 1,98 | 5 | 4,60 |
| 3/32 | 2,38 | 6 | 5,53 |
| - | 2,50 | - | 5,80 |
| - | 3,00 | - | 6,98 |
| 1/8 | 3,17 | 8 | 7,38 |
| 5/32 | 3,97 | 10 | 9,22 |
| 3/16 | 4,76 | 12 | 11,06 |
| 7/32 | 5,55 | 14 | 12,90 |
| 1/4 | 6,35 | 16 | 14,75 |
| 1/3 | 8,47 | 20 | 19,66 |
| 2/5 | 10,76 | 24 | 23,60 |
| 1/2 | 12,70 | 30 | 29,50 |
| 2/3 | 16,93 | 40 | 39,33 |
| 1 | 25,40 | 60 | 59,00 |
Nota :
|
|||
2.2 Écran de protection contre le rayonnement diffusé
Le rayonnement diffusé a un taux d'exposition beaucoup plus bas que celui du faisceau incident et est généralement d'énergie inférieure. Cependant, pour les appareils radiographiques dont la tension d'alimentation ne dépasse pas 500 kVp, on assume généralement que les rayons diffusés possèdent la même capacité de pénétration des écrans que le faisceau primaire. Pour les rayons X produits à une tension inférieure à 500 kV, la valeur de K peut être déterminée selon la formule :
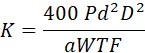
Équation AIII-3 : Équivalent du texte
La valeur de K est égale à 400 fois le produit de P, de d au carré, et de D au carré, divisé par le produit de a, W, T et F.
où
- K = l'exposition par unité de charge de travail à 1 mètre, en R/mA-min à 1 m;
- P = le maximum d'exposition hebdomadaire permis, exprimée en R/semaine. Pour les zones contrôlées, 0,04 R/semaine. P = 0,04 R/semaine. Pour les zones non contrôlées, P = 0,002 R/semaine
- d = la distance en mètres de la cible au diffuseur
- D = la distance en mètres du diffuseur à l'écran de protection secondaire
- a = le rapport entre l'exposition aux rayons diffusés et aux rayons incidents (énumérés au tableau AIII.3)
- W = le charge de travail en mA-min/semaine
- T = le coefficient d'occupation
- F = la superficie du champ en cm2
Ayant calculé K d'après la formule (3), les courbes des figures AIII.1 et AIII.2 servent à déterminer l'épaisseur de plomb ou de béton nécessaire, de la même manière que pour l'écran de protection primaire.
Si l'épaisseur de l'écran de protection contre le rayonnement de fuite et celle de l'écran de protection contre le rayonnement diffusé diffèrent par au moins une couche de déci-transmission (CDT), le plus épais des deux écrans suffit. S'ils diffèrent par moins d'une CDT, ajouter une couche de demi-atténuation au plus épais des deux afin d'atteindre l'épaisseur totale nécessaire à un écran de protection secondaire.
| Potentiel du tube kVp | Angles de diffusion (calculés sur l'axe central du faisceau) | |||||
|---|---|---|---|---|---|---|
| 30o | 45o | 60o | 90o | 120o | 135o | |
| 50 | 0,0005 | 0,0002 | 0,00025 | 0,00035 | 0,0008 | 0,0010 |
| 70 | 0,00065 | 0,00035 | 0,00035 | 0,0005 | 0,0010 | 0,0013 |
| 85 | 0,0012 | 0,0007 | 0,0007 | 0,0009 | 0,0015 | 0,0017 |
| 100 | 0,0015 | 0,0012 | 0,0012 | 0,0013 | 0,0020 | 0,0022 |
| 125 | 0,0018 | 0,0015 | 0,0015 | 0,0015 | 0,0023 | 0,0025 |
| 150 | 0,0020 | 0,0016 | 0,0016 | 0,0016 | 0,0024 | 0,0026 |
| 200 | 0,0024 | 0,0020 | 0,0019 | 0,0019 | 0,0027 | 0,0028 |
| 250 | 0,0025 | 0,0021 | 0,0019 | 0,0019 | 0,0027 | 0,0028 |
| 300 | 0,0026 | 0,0022 | 0,0020 | 0,0019 | 0,0026 | 0,0028 |
Annexe IV : Guides de blindage pour le stockage des films radiographiques
Pour réduire le niveau de rayonnement à 1,75 μGy (0,2 mR) pour des charges de travail hebdomadaire de :
- 500 mA-sec à 100 kV
- 200 mA-sec à 125 kV
- 100 mA-sec à 150 kV
Le tableau AIV.1 présente la quantité de blindage nécessaire pour réduire le niveau de rayonnement à 1,75 μGy. En général, pour la plupart des installations, le temps de stockage pour les écrans secondaires est adéquat.
| Distance entre le tube radiogène et le film stocké | ||||||||
|---|---|---|---|---|---|---|---|---|
| 2,0 m | 3,0 m | 4,0 m | 5,0 m | |||||
| plomb (mm) | bêton (cm) | plomb (mm) | bêton (cm) | plomb (mm) | bêton (cm) | plomb (mm) | bêton (cm) | |
| Temps de conservation pour les barrières primaires | ||||||||
| 1 jour | 1,6 | 15,2 | 1,3 | 12,6 | 1,1 | 10,9 | 1,0 | 9,6 |
| 1 semaine | 2,3 | 20,4 | 1,9 | 17,9 | 1,7 | 15,9 | 1,5 | 14,5 |
| 1 mois | 2,8 | 24,8 | 2,5 | 22,3 | 2,3 | 20,4 | 2,1 | 19,0 |
| 1 an | 3,9 | 33,0 | 3,6 | 30,5 | 3,3 | 28,6 | 3,1 | 27,0 |
| Temps de conservation pour les barrières secondaires | ||||||||
| 1 jour | 0,2 | 1,5 | 0,1 | 1,0 | - | - | - | - |
| 1 semaine | 0,6 | 5,4 | 0,3 | 2,5 | 0,2 | 1,5 | 0,1 | 1,0 |
| 1 mois | 1,0 | 9,6 | 0,7 | 7,1 | 0,5 | 5,4 | 0,4 | 3,7 |
| 1 an | 2,1 | 17,5 | 1,7 | 14,8 | 1,5 | 13,0 | 1,3 | 11.6 |
Annexe V : Organismes fédéraux/provinciaux/territoriaux de sécurité radiologique
Gouvernement fédéral
Bureau de la protection contre les rayonnements des produits cliniques et de consommation, Santé Canada
(Responsable de l'interprétation des codes de sécurité et de l'administration de la Loi sur les dispositifs émettant des radiations et de ses règlements d'application)
Courriel : ccrpb-pcrpcc@hc-sc.gc.ca
Site Web : https://www.canada.ca/fr/sante-canada/organisation/contactez-nous/bureau-protection-contre-rayonnements-produits-cliniques-consommation.html
Direction des instruments médicaux, Santé Canada
(Responsable de l'homologation des instruments médicaux et de l'administration de la Loi sur les aliments et drogues et du Règlement sur les instruments médicaux)
Courriel : enquetes_bmm@hc-sc.gc.ca
Site Web : https://www.canada.ca/fr/sante-canada/services/medicaments-produits-sante/instruments-medicaux.html
Bureau du Programme du travail, Emploi et Développement social Canada
(Autorité fédérale responsable de l'administration du Code canadien du travail et du Règlement canadien sur la santé et la sécurité au travail)
Pour joindre : https://www.canada.ca/en/employment-social-development/services/labour-contact.html
Site Web : https://www.canada.ca/fr/services/emplois/milieu-travail/sante-securite.html
Colombie-Britannique
Gestionnaire principal, unité d'analyse du risque
Pratiques réglementaires
WorkSafeBC
Courriel : Colin.Murray@worksafebc.com ou riskanalysisunit@worksafebc.com
Site web : https://www.travailsecuritairenb.ca/
Alberta
OHS Specialized Professional Services
Alberta Jobs, Economy and Trade
Courriel : LBR.RadiationProgram@gov.ab.ca
Site web : https://www.alberta.ca/register-radiation-equipment.aspx (anglais seulement)
Saskatchewan
Manager, Health Standards
Ministry of Labour Relations & Workplace Safety
Courriel : brent.preston@gov.sk.ca
Site web : https://www.saskatchewan.ca/business/safety-in-the-workplace/hazards-and-prevention/radiation (anglais seulement)
Manitoba
Head, Radiation Protection and Imaging Physics
Medical Physics Division
CancerCare Manitoba
Courriel : ifife@cancercare.mb.ca
Site web : https://www.cancercare.mb.ca/Research/medical-physics/radiation-protection-services (anglais seulement)
Ontario (pour les questions liées à la sécurité des patients et du public)
Gestionnaire, Unité de la délivrance des permis et de l'inspection des installations radiologiques
Direction des inspections des foyers pour les soins de longue durée
Ministère de la Santé et des Soins de longue durée de l'Ontario
Courriel : Barbara.Parisotto@ontario.ca
Site web : https://www.health.gov.on.ca/fr/default.aspx
Ontario (pour les questions liées à la sécurité des employés)
Gestionnaire principal, Services de radioprotection
Direction de la santé et de la sécurité au travail
Ministère du Travail, de l'Immigration, de la Formation et du Développement des compétences
Courriel : RadiationProtection@ontario.ca
Site web : https://www.ontario.ca/fr/page/ministere-du-travail-de-immigration-de-la-formation-et-du-developpement-des-competences?
Québec
Conseillère en prévention-inspection
Direction générale de la gouvernance et du conseil stratégique en prévention (DGGCSP)
Commission des normes, de l'équité, de la santé et de la sécurité du travail
Courriel : evelyne.bouvier@cnesst.gouv.qc.ca
Site web : https://www.cnesst.gouv.qc.ca/fr
Nouveau-Brunswick
Travail SécuritairéNB
Services de radioprotection
Gérant - Ergonomie et hygiène du travail
Courriel : prevention@ws-ts.nb.ca
Site web : https://www.travailsecuritairenb.ca/
Nouvelle-Écosse
Occupational Health and Safety Engineer
Department of Labour, Skills and Immigration
Numéro sans frais : 1-800-952-2687 (24 heures)
Courriel : ohsdivision@novascotia.ca
Site web : https://novascotia.ca/lae/healthandsafety/ (anglais seulement)
Île-du-Prince-Édouard
Prince Edward Island Provincial Coordinator
Workers Compensation Board of Prince Edward Island
Courriel : kmacneil@wcb.pe.ca ou jwhalen@gov.pe.ca
Site web : http://www.wcb.pe.ca (anglais seulement)
Terre-Neuve et Labrador
Gestionnaire, Section de la santé au travail
Division de la santé et de la sécurité au travail
Courriel : nwilson@gov.nl.ca
Site web : https://www.gov.nl.ca/dgsnl/department/branches/divisions/ohs/ (anglais seulement)
Territoires du Nord-Ouest
Occupational Health and Safety
Government of the Northwest Territories
Courriel : gnwt_ohs@gov.nt.ca
Site web : https://my.hr.gov.nt.ca/health-safety (anglais seulement)
Territoire du Yukon
Manager, Occupational Hygiene Services
Workers' Safety and Compensation Board
Courriel : robert.rees@wcb.yk.ca
Site web : https://www.wcb.yk.ca/ (anglais seulement)
Annexe VI : Liste de contrôle en radioprotection de l'établissement
| Description | Oui / Non | Paragraphe de référence | |||
|---|---|---|---|---|---|
| Qualifications et responsabilités du personnel | |||||
| Est-ce que tous les membres du personnel possède les qualifications nécessaires pour remplir les tâches dont ils ont la responsabilité? | A.1.0 | ||||
| Propriétaire : | A.1.1 | ||||
| Utilisateur responsable : | A.1.2 | ||||
| Opérateur d'appareil radiologique : | A.1.3 | ||||
| Physicien médical/responsable de la radioprotection : | A.1.4 | ||||
| Médecin/praticien orienteur : | A.1.5 | ||||
| Spécialiste des systèmes informatiques : | A.1.6 | ||||
| Personnel de réparation et d'entretien : | A.1.7 | ||||
| Procédures pour réduire l'exposition du personnel aux rayonnements | |||||
| En général, est-ce que toutes les procédures nécessaires et recommandées pour réduire les expositions du personnel sont en place et respectées? | A.2.0 | ||||
Est-ce que tous les membres du personnel susceptibles de recevoir plus de 1/20 de la dose d'un employé sous radiation sont déclarés employés exposés aux rayonnements et surveillés au moyen d'un dosimètre? Si tel est le cas, est-ce que les dosimètres sont : portés correctement? |
A.2.1 | ||||
| Les expositions du personnel sont-elles dans les limites réglementaires? | A.2.1 | ||||
| Est-ce qu'un équipement de protection personnel est disponible pour tous les employés? | A.2.1 | ||||
| L'installation utilise-t-elle des appareils mobiles? Si oui, est-ce que les exigences et recommandations de la section A.2.2 sont respectées? | A.2.2 | ||||
| En général, est-ce que toutes les procédures exigées et recommandées pour le fonctionnement des appareils radiologiques ont en place et respectées? | A.2.3 | ||||
Lors de l'utilisation des appareils radiologiques, est-ce que des mesures sont prises pour la protection du personnel? Vêtements protecteurs pour le personnel |
A.2.4 | ||||
| Procédures pour réduire l'exposition du patients aux rayonnements | |||||
| En général, est-ce que les directives pour la prescription d'examens radiologiques sont suivies? | A.3.1 | ||||
| Est-ce que les expositions médicales sont justifiées en prenant en compte les avantages et les risques des procédures alternatives qui n'utilisent pas de radiation ionisante mais qui offrent une information comparable? | A.3.1 | ||||
| Est-ce que les radiographies ou les comptes-rendus sont consultés avant de prescrire des examens radiologiques supplémentaires? | A.3.1 | ||||
| En général, est-ce que les directives relatives aux examens radiologiques des personnes en état de grossesse sont suivies? | A.3.4 | ||||
| Est-ce que les procédures radiologiques entraînant l'exposition de l'abdomen ou du bassin d'une personne en état de grossesse sont évitées sauf s'il existe des raisons cliniques très importantes pour de tels examens? | A.3.4 | ||||
| Est-ce que les procédures radiologiques entraînant l'exposition de l'abdomen ou du bassin d'une personne en âge de procréer sont prévues pour délivrer la dose minimale à tout embryon ou foetus? | A.3.4 | ||||
| En général, est-ce que toutes les procédures requises et recommandées pour effectuer des examens radiologiques sont en place et suivies? | A.3.2 | ||||
| Est-ce que les patients sont traités uniquement lorsque la prescription appropriée est fournie par un médecin traitant? | A.3.2.1 | ||||
| Est-ce que les opérateurs d'appareils sélectionnent des techniques et des paramètres de charge de sorte que leur combinaison produise l'exposition minimale du patient compatible avec une qualité d'image acceptable et l'objectif clinique de l'examen? | A.3.2.1 | ||||
| Est-ce qu'un matériel adéquat de protection du patient est disponible et utilisé dans tous les cas possibles? | A.3.2.1 | ||||
| En général, est-ce que toutes les procédures requises et recommandées pour effectuer des examens de radioscopie sont en place et suivies? | A.3.2.2 | ||||
| Pour chaque type de procédure interventionnelle, y a-t-il une information documentée disponible qui décrit les films radiographiques (projections, numéro et paramètres de charge), durée de radioscopie, taux de kerma dans l'air, et doses à la peau cumulées et régions cutanées associées aux diverses parties de la procédure interventionnelle? | A.3.2.3 | ||||
| En général y a-t-il des pratiques et procédures en place pour effectuer des procédures de CT? | A.3.2.5 | ||||
Est-ce que des efforts sont faits pour réduire la dose aux tissus sensibles? Collimation correcte du faisceau de rayons X? |
A.3.3 | ||||
Est-ce que des niveaux de référence diagnostiques ont été établis et documentés? Si oui, est-ce que les NRD sont établis à l'aide de fantômes? |
A.3.5 | ||||
| Exigences relatives à l'établissement | |||||
| Est-ce que la protection est adéquate de sorte que les taux de dose à l'extérieur des zones contrôlées soient conformes aux doses limites réglementaire pour le grand public? | B.1.1 | ||||
| Est-ce que des mesures de routine des taux d'exposition dans des zones adjacentes aux salles de radiologie sont effectuées par le personnel ou des experts qualifiés? | B.1.1 | ||||
| Y a-t-il un plan d'étage disponible qui contient les renseignements requis au paragraphe B.1.2.1? | B.1.2 | ||||
| Est-ce que dès les zones contrôlées sont identifiées par les pancartes appropriées? | B.1.2.2 | ||||
| Est-ce que les pancartes sont dans la(les) langue(s) appropriée(s) de la population locale? | B.1.2.2 | ||||
| Est-ce que l'accès est restreint dans les zones contrôlées? | B.1.2.2 | ||||
| Est-ce que l'information adéquate est fournie aux visiteurs entrant dans les zones contrôlées? | A.2.0 | ||||
| Est-ce que les paramètres qui régissent les exigences de protection structurale sont connus et documentés pour tous les appareils radiologiques de l'établissement? | B.1.2.3 | ||||
| Est-ce que l'aménagement et la construction de l'installation ont été approuvés par les autorités compétentes? | B.1.3 | ||||
| Y a-t-il u des modifications de l'installation? | B.1.3 | ||||
| Si des modifications ont été faites dans l'installation, est-ce qu'une évaluation de sécurité a été effectuée par un expert qualifié avant d'entreprendre les modifications? | B.1.3 | ||||
| Est-ce que des calculs de blindage ont été effectués par un expert qualifié? | B.1.3 | ||||
| Est-ce que l'installation est conforme à toutes les exigences réglementaire fédérales, provinciales ou territoriales applicables? | B.1.3 | ||||
| Exigences relatives aux appareils | |||||
| Est-ce que les appareils sont conformes à toutes les exigences réglementaire applicables? | B.2.1 | ||||
| Est-ce que les essais d'acceptation ont été effectués sur tous les appareils au moment de l'achat avant l'utilisation clinique? | B.2.2.4 | ||||
| Est-ce que les résultats des essais d'acceptation ont servis à fixer des valeurs de référence et des limites sur le rendement opérationnel des appareils radiologiques? | B.2.2.4 | ||||
| Information relative aux appareils | |||||
| Type d'appareil radiologique | Fabricant | Désignation du modèle | Numéro de série | Date de fabrication | Charge de travail hebdomadaire |
| Exigences relatives aux appareils | |||||
Au moment de l'achat, est-ce qu'il a été confirmé que tous les appareils neufs, usagés et remis à neuf sont conformes aux : Règlements relatifs aux appareils émettant des rayonnements? |
B.2.1 | ||||
| Est-ce que les appareils en service sont périodiquement évalués en vue d'une possible remise à niveau afin d'améliorer la sécurité et le rendement? | B.2.3 | ||||
| Est-ce que tous les appareils répondent aux exigences de construction et de rendement nécessaires? | B2.5 | ||||
| Exigences générales | B.2.5.1 | ||||
| Appareils radiographiques | B.2.5.2 | ||||
| Appareils radioscopiques | B.2.5.3 | ||||
| Appareils de CT | B.2.5.4 | ||||
| Est-ce que l'information de dose et de qualité d'image pour les appareils de CT a été obtenue du fabricant ou établie par un physicien médical? | B.2.5.5 | ||||
| Systèmes de traitement d'images | |||||
| Est-ce que les recommandations pour les systèmes de développement de film sont suivies dans l'établissement? | B.3.1 | ||||
| Stockage des films radiologiques | B.3.1.1 | ||||
| Entretien de la cassette et de l'écran | B.3.1.2 | ||||
| Conditions de la chambre noire | B.3.1.3 | ||||
| Développement de film | B.3.1.4 | ||||
| Conditions des visionneuses | B.3.1.5 | ||||
| Est-ce que la gestion des déchets contenant de l'argent est effectuée conformément aux exigences provinciales et municipales? | B.3.1.4 | ||||
| Est-ce que l'établissement effectue le traitement d'images numériques? Si oui, quels types de systèmes d'acquisition d'images numériques sont utilisés? Systèmes de CR : Systèmes de DR : | B.3.2 | ||||
| Pour les systèmes d'images numériques, est-ce que le programme de contrôle de la qualité spécifié par le fabricant est suivi? | B.3.2 | ||||
Est-ce que l'établissement possède un PACS? Si oui,
|
B.3.2.4 | ||||
| Est-ce que l'établissement pratique la téléradiologie? | B.3.2.6 | ||||
| Si oui, est-ce que l'établissement suit les directives CAR pour la téléradiologie? | B.3.2.6 | ||||
| Enquêtes sur la protection radiologique | |||||
| Est-ce que l'établissement fait l'objet d'enquêtes de protection radiologique à intervalles réguliers? | B.5.0 | ||||
| Est-ce que des exemplaires de comptes-rendus d'enquêtes de protection radiologique sont conservés et disponibles au besoin? | B.5.1 | ||||
| Est-ce que l'enquête inclut tous les renseignements nécessaires? | B.5.2 | ||||
Y a-t-il eu des incidents ou des accidents dans l'établissement? |
B.5.2 | ||||
| Est-ce que les évaluations de sécurité ont été examinées ou effectuées en fonction des connaissances acquises à la suite d'un incident et/ou accident dans cet établissement ou dans des établissements semblables? | B.5.2 | ||||
| Programme d'assurance de la qualité | |||||
| Y a-t-il un programme d'assurance de la qualité documenté dans cet établissement? | C.1.0 | ||||
| Est-ce que des politiques et des directives ont été élaborées et sont disponibles? | C.1.3.1 | ||||
| Est-ce que l'établissement des procédures administratives et de contrôle de la qualité est documenté? | C.1.3.2 C.1.3.3 |
||||
| Est-ce que les appareils utilisés pour les essais de contrôle de la qualité sont calibrés? | C.3.0 | ||||
| Est-ce que les appareils utilisés pour les essais quotidiens de contrôle de la qualité ont disponibles sur le site de l'établissement? | C.3.0 | ||||
| Est-ce que des personnes sont formées pour faire fonctionner correctement les appareils d'essais de contrôle de la qualité? | C.3.0 | ||||
| Est-ce que le programme d'assurance de la qualité de l'établissement inclut les essais requis du présent code de sécurité ou des essais équivalents? | |||||
| Pour les appareils radiologiques utilisant des films | C.3.1-C.3.6 | ||||
| Pour les appareils radiologiques numériques | C.3.1-C.3.6 | ||||
| Pour les appareils radioscopiques | C.3.1-C.3.6 | ||||
| Pour les appareils de tomodensitométrie | C.3.1-C.3.6 | ||||
| Est-ce que le programme d'assurance de la qualité de l'établissement respecte la fréquence d'essai recommandée du présent Code de sécurité? | |||||
| ...pour les essais quotidiens de contrôle de la qualité | C.3.1 | ||||
| ...pour les essais hebdomadaires de contrôle de la qualité | C.3.2 | ||||
| ...pour les essais mensuels de contrôle de la qualité | C.3.3 | ||||
| ...pour les essais trimestriels de contrôle de la qualité | C.3.4 | ||||
| ...pour les essais semestriels de contrôle de la qualité | C.3.5 | ||||
| ...pour les essais annuels de contrôle de la qualité | C.3.6 | ||||
Annexe VII : Unités de mesure du rayonnement
Exposition
Suivant l'exemple de la Commission électrotechnique internationale, le kerma dans l'air (en grays, Gy) remplace l'exposition (en roentgens, R) comme mesure d'irradiation. La relation entre ces deux unités est la suivante :
- 1 Gy ~ 115 R
- 1 mGy ~ 115 mR
- 1 R ~ 8.73 mGy
- 1 mR ~ 8.73 µGy
Dose absorbée
Le gray (Gy) remplace le rad (rad) comme unité de dose absorbée. La relation entre ces deux unités est la suivante :
- 1 Gy ~ 100 rad
- 1 mGy ~ 100 mrad
- 1 rad ~ 10 mGy
- 1 mrad ~ 10 µGy
Dose équivalente
Le sievert (Sv) remplace le rem (rem) comme unité de dose équivalente. La relation entre ces deux unités est la suivante :
- 1 Sv ~ 100 rem
- 1 mSv ~ 100 mrem
- 1 rem ~ 10 mSv
- 1 mrem ~ 10 µSv
Nota : m = milli = 10-3; µ = micro = 10-6
Remerciements
Ce document reflète le travail de plusieurs personnes. La version 2008 a été préparée et rédigée par M. Christian Lavoie et Mme Narine Martel de la Division de radiographie médicale et mammographie, Bureau de la protection contre les rayonnements des produits cliniques et de consommation. Nous désirons remercier M. Yani Picard et les autres membres de la division de radiographie médicale et mammographie pour leur assistance et leurs conseils au cours de la préparation de ce Code. Les révisions publiées en 2024 ont été préparées et compilées par la Dre Sarah Cuddy-Walsh, la Dre Narjes Moghadam et M. Richard Smith de la Division des sciences physiques des rayonnements ionisants et acoustiques, Bureau de la protection contre les rayonnements des produits cliniques et de consommation.
Nous tenons à exprimer notre reconnaissance à tous les organismes, agences et associations dont les commentaires et les observations nous ont aidés à préparer ce Code.
Alberta Cancer Board
Alberta College of Medical Diagnostic and Therapeutic Technologists
Alberta Employment, Immigration and Industry
Association Canadienne des Radiologistes
Association Canadienne des Technologues en Radiation Médicale
Association des physiciens et ingénieurs biomédicaux du Québec
Association Québécoise des Physicien(ne)s médicaux cliniques
British Columbia Centre for Disease Control
Cancercare Manitoba
College of Physicians and Surgeons of Alberta
Comité de radioprotection fédéral-provincial-territorial
Commission Canadienne de Sûreté Nucléaire
Commission des accidents du travail - Territoires du Nord-Ouest et Nunavut
Hôpital Dr G.-L Dumont, Moncton, Nouveau-Brunswick
Ministère de la Défense nationale
Ontario Association of Medical Radiation Technologists
Ontario Safety Association for Community and Healthcare
Organisation Canadienne des Physiciens Médicaux
Queen Elizabeth Hospital, Charlottetown, Île-du-Prince-Edward
Saskatchewan Association of Health Organizations
Services aux Autochtones Canada
Vancouver General Hospital, Colombie-Britannique
WorkSafe BC
Référence
- Note de bas de page 1
-
AAPM (2002). American Association of Physicists in Medicine. Quality Control in Diagnostic Radiology, AAPM Report No. 74 (Medical Physics Publishing, Madison, Wisconsin).
- Note de bas de page 2
-
AAPM (2005). American Association of Physicists in Medicine. Assessment of Display Performance for Medical Imaging Systems, AAPM On-Line Report No. 03 (American Association of Physicists in Medicine Task Group 18 Imaging Informatics Subcommittee).
- Note de bas de page 3
-
ACOG (2017). American College of Obstetricians and Gynecologists' Committee on Obstetric Practice. Committee opinion no. 723: Guidelines for diagnostic imaging during pregnancy and lactation. Obstet Gynecol. 2017;130(4):933-934.
- Note de bas de page 4
-
ACR (2017). American College of Radiology. ACR-AAPM-SIIM-SPR Practice Parameter for Digital Radiography. Resolution 40.
- Note de bas de page 5
-
Aldrich JE, Bilawich A, Mayo JR. Radiation Doses to Patients Receiving Computed Tomography Examinations in British Columbia. Can Assoc Radiol J 2006; 57(2):79-85.
- Note de bas de page 6
-
CAR (1999). L'Association canadienne des radiologistes. CAR Standards and Guidelines for Teleradiology.
- Note de bas de page 7
-
Fawcett SL and Barter SJ. The use of gonad shielding in paediatric hip and pelvis radiographs. BJR; 82: 363-370; 2009.
- Note de bas de page 8
-
Frantzen MJ, Robben S, Postma AA, et al. Gonad shielding in paediatric pelvic radiography: disadvantages prevail over benefit. Imaging Insights; 3(1): 23-32; 2012.
- Note de bas de page 9
-
Hart D, Wall BF, Shrimpton PC, Bungay D et Dance DR 2000 Reference Doses and Patient Size in Paediatric Radiology NRPBR318 (NRPB, Chilton).
- Note de bas de page 10
-
AIEA (1996). Agence internationale de l'énergie atomique. International Basic Safety Standards Protection against Ionizing Radiation and for the Safety of Radiation Sources. Safety Series No. 115 (IAEA, Vienna).
- Note de bas de page 11
-
CIPR (2007). Commission Internationale de Protection Radiologique. The 2007 Recommendations of the International Commission on Radiological Protection. ICRP Publication 103, Annals of the ICRP 37 (2-4).
- Note de bas de page 12
-
CIPR (2012). Commission Internationale de Protection Radiologique. ICRP Statement on Tissue Reactions / Early and Late Effects of Radiation in Normal Tissues and Organs – Threshold Doses for Tissue Reactions in a Radiation Protection Context. ICRP Publication 118, Annals of the ICRP 41(1/2)
- Note de bas de page 13
-
CEI (1999). Commission électrotechnique internationale. Essais d'évaluation et de routine dans les services d'imagerie médicale - Partie 3-1 : Essais d'acceptation - Performance d'imagerie des équipements de radiographie et radioscopie, première édition, CEI 61223-3-1.
- Note de bas de page 14
-
CEI (2002). Commission électrotechnique internationale. Appareils électromédicaux - Partie 2-44 : Exigences particulières pour la sécurité de base et les performances essentielles des équipements à rayonnement X de tomodensitométrie, deuxième édition, première amendement CEI 60601-2-44.
- Note de bas de page 15
-
CEI (2004). Commission électrotechnique internationale. Essais d'évaluation et de routine dans les services d'imagerie médicale - Partie 3-5 : Essais d'acceptation - Performance d'imagerie des équipements de tomodensitométrie à rayonnement X, première édition, corrigendum 2006, CEI 61223-3-5.
- Note de bas de page 16
-
CEI (2006). Commission électrotechnique internationale. Essais d'évaluation et de routine dans les services d'imagerie médicale - Partie 2-6 : Essais de constance - Performance d'imagerie des équipements de tomodensitométrie à rayonnement, deuxième édition, CEI 61223-2-6.
- Note de bas de page 17
-
CEI (2008). Commission électrotechnique internationale. Appareils électromédicaux - Partie 1-3 : Exigences générales pour la sécurité de base et les performances essentielles - Norme collatérale: Radioprotection dans les appareils à rayonnement X de diagnostic, deuxième édition, CEI 60601-1-3.
- Note de bas de page 18
-
IPEM (2004). Institute of Physics and Engineering in Medicine. Guidance on the Establishment and Use of Diagnostic Reference Levels for Medical X-ray Examinations, IPEM Report 88 (Fairmount House, York).
- Note de bas de page 19
-
IPEM(2005). Institute of Physics and Engineering in Medicine. Recommended Standards for Routine Performance Testing of Diagnostic Imaging Equipment, IPEM Report 91 (Fairmount House, York).
- Note de bas de page 20
-
Lee MC, Lloyd J, and Solomito MJ. Poor utility of gonadal shielding for pediatric pelvic radiographs. Orthopedics; 40(4): e623-e627; 2017.
- Note de bas de page 21
-
NCRP (1976). National Council on Radiation Protection and Measurement. Structural Shielding Design and Evaluation for Medical Use of X-rays and Gamma Rays of Energies Up to 10MeV, NCRP Report No. 49 (National Council on Radiation Protection and Measurements, Bethesda, Maryland).
- Note de bas de page 22
-
NCRP (1988). National Council on Radiation Protection and Measurement. Quality Assurance for Diagnostic Imaging, NCRP Report No. 99 (National Council on Radiation Protection and Measurements, Bethesda, Maryland).
- Note de bas de page 23
-
NCRP (2004). National Council on Radiation Protection and Measurement. Structural Shielding Design for Medical X-ray Imaging Facilities, NCRP Report No. 147 (National Council on Radiation Protection and Measurements, Bethesda, Maryland).
- Note de bas de page 24
-
Loi sur les dispositifs émettant des radiations, R. S., C.34.
- Note de bas de page 25
-
Règlement sur les dispositifs émettant des radiations, C.R.C., c. 1370, s. 3, Partie XII Appareils diagnostiques à rayons X.
- Note de bas de page 26
-
Shrimpton PC, Hillier MC, Lewis MA, Dunn M. Doses from computed tomography examinations in the UK - 2003 review. Report NRPB - W67. Chilton (UK); NRPB; 2004.
- Note de bas de page 27
-
US Code of Federal Regulations 1020.33, Computed Tomography (CT) Regulations, Title 21, Volume 8, Révisé le 1eravril 2006.
Détails de la page
- Date de modification :
