Rapport sur la situation du marché : Médicaments antidiabétiques, 2012-2021
Table des matières
- Sommaire
- Introduction
- Méthodes
- 1. Document d’information sur le diabète
- 2. Le paysage de la réglementation et du remboursement au Canada
- 3. Inducteurs de coûts
- 4. Regard vers l’avenir
- Références
- Bibliographie
- Annexe A : Notes relatives à la méthodologie
- Annexe B : Évaluations, recommandations, état des négociations et décisions de remboursement
Remerciements
Le présent rapport a été préparé par le CEPMB dans le cadre de l’initiative du SNIUMP.
Le CEPMB souhaite remercier les membres du Comité consultatif du SNIUMP pour leur surveillance et leurs conseils avisés dans la préparation du présent rapport. Veuillez noter que les déclarations, les constatations et les conclusions du présent rapport ne reflètent pas nécessairement celles des membres ou de l’organisme qu’ils représentent.
Nous remercions Joan Fearnley et Allison Carey d’avoir dirigé le projet, ainsi que Jared Berger, Kevin Pothier et Tanya Potashnik d’avoir supervisé la rédaction du rapport. Le CEPMB souhaite également reconnaître la contribution des membres du personnel d’analyse Jun Yu et Yvonne Zhang, ainsi que du personnel de rédaction Shirin Paynter.
Avis de non-responsabilité
Le SNIUMP est une initiative de recherche qui est menée indépendamment des activités réglementaires du conseil d’administration du CEPMB. Les priorités de recherche, les données, les déclarations et les opinions présentées ou reproduites dans les rapports du SNIUMP ne représentent pas la position du CEPMB au sujet des questions réglementaires. Les rapports du SNIUMP ne contiennent pas de renseignements confidentiels ou protégés aux termes des articles 87 et 88 de la Loi sur les brevets, et la mention d’un médicament dans un rapport du SNIUMP ne revient pas à reconnaître ou à nier que le médicament fait l’objet d’une demande de brevet au titre des articles 80, 81 ou 82 de la Loi sur les brevets ou que son prix est ou n’est pas excessif au sens de l’article 85 de la Loi sur les brevets.
Bien que ces renseignements soient fondés en partie sur les données tirées de la base de données du SNIUMP de l’Institut canadien d’information sur la santé (ICIS) et, sous licence, sur la base de données MIDAS®, la base de données Payer insights, ainsi que sur la base de données sur les régimes d’assurance-médicaments privés d’IQVIA, les déclarations, les constatations, les conclusions, les points de vue et les opinions exprimés dans le présent rapport sont exclusivement ceux du CEPMB et ne sont pas attribuables à l’ICIS ou à IQVIA.
Renseignements connexes
Conseil d’examen du prix des médicaments brevetés
Centre Standard Life
Case postale L40
333, avenue Laurier Ouest
Bureau 1400
Ottawa (Ontario) K1P 1C1
Téléphone : 1-877-861-2350
ATS : 613-288-9654
Courriel : PMPRB.Information-Renseignements.CEPMB@pmprb-cepmb.gc.ca
Citation suggérée
Conseil d'examen du prix des médicaments brevetés. (2023). Rapport sur la situation du marché : Médicaments antidiabétiques, 2012-2021. Ottawa : CEPMB.
Sommaire
Il y a cent ans, en 1923, le prix Nobel de physiologie ou médecine était décerné à Frederick Grant Banting et au professeur John James Rickard Macleod pour la découverte de l’insuline, une étape importante dans le traitement du diabète, qui a permis de sauver de nombreuses vies. Aujourd’hui, le diabète reste une cause fréquente de pathologie et de réduction de l’espérance de vie, ce qui pèse sur les budgets des soins de santé. En 2021, le Canada se classait au 9e rang en matière de prévalence du diabète, parmi les pays membres de l’Organisation de coopération et de développement économiques (OCDE) et au 2e rang parmi les 11 pays de comparaison du CEPMB. Avec le vieillissement de la population, le diabète restera une préoccupation constante pour le système de santé canadien.
Le présent rapport se penche sur la dynamique du marché influant sur les dépenses en médicaments antidiabétiques en mettant l’accent sur les médicaments de nouvelle génération et les médicaments autres que l’insuline qui ont connu une croissance substantielle au cours de la dernière décennie. Les tendances en matière de parts de marché et d’utilisation sont analysées aux niveaux national et international. Les ratios des prix étrangers par rapport aux prix canadiens et l’incidence des politiques provinciales de transition vers les biosimilaires sont également étudiés.
Principales conclusions
1. La croissance des médicaments antidiabétiques a dépassé celle de l’ensemble du marché des médicaments
Au Canada, la croissance des dépenses en médicaments antidiabétiques a continué de dépasser celle de l’ensemble du marché des médicaments. La part de marchés de ces médicaments a en effet doublé, passant de 4,2 % à 7,9 % (entre 2012 et 2021). Cette croissance reflète le passage à de nouvelles classes de médicaments pour le traitement du diabète, qui se traduit par une augmentation similaire du coût par habitant des médicaments antidiabétiques, qui est passé de 26 $ à 71 $ (entre 2012 et 2021). Alors que les pays de l’OCDE, en particulier les pays de comparaison du CEPMB11, ont fait face à des tendances similaires en matière de dépenses et à une évolution des habitudes d’utilisation, le Canada s’est classé parmi ceux dont les coûts sont les plus élevés et les augmentations les plus fortes.
2. Les traitements de nouvelle génération ont été le principal moteur de la croissance
En 2021, près des trois quarts (71 %) des ventes de médicaments antidiabétiques au Canada concernaient les sous-classes de médicaments de nouvelle génération et de médicaments autres que l’insuline. Au Canada, ces médicaments étaient responsables de la quasi-totalité de l’augmentation du coût par habitant des médicaments antidiabétiques depuis 2012. L’adoption des médicaments de nouvelle génération et de médicaments autres que l’insuline a débuté fin 2007 avec le lancement du premier DPP-4, Januvia. Après une forte croissance initiale, les dépenses consacrées aux DPP-4 ont ralenti à la suite du lancement des SGLT-2 au milieu des années 2010, ce qui laisse entendre un passage des DPP-4 aux SGLT-2. En 2021, les DPP-4 et les SGLT-2 représenteront respectivement 24 % et 22 % des dépenses en médicaments antidiabétiques. Alors que les GLP-1 avaient une faible incidence sur les dépenses au début des années 2010, en 2021, ils représentaient 25 % de toutes les dépenses en médicaments antidiabétiques en raison de la forte croissance du sémaglutide (Ozempic) lancé en 2018. Outre la modification des lignes directrices concernant la prescription des antidiabétiques, des indications supplémentaires pour le traitement de l’insuffisance cardiaque et la gestion du poids ont contribué à favoriser l’adoption des médicaments de nouvelle génération et des médicaments autres que l’insuline.
3. Les prix canadiens étaient plus élevés que ceux des pays du CEPMB11
Les prix des médicaments antidiabétiques les plus vendus au Canada sont plus élevés que les prix pratiqués dans les pays de comparaison du CEPMB11, qui représentaient environ la moitié ou les deux tiers des prix canadiens en 2021. On estime que ces prix plus élevés pourraient représenter des dépenses supplémentaires allant jusqu’à 703 millions de dollars au Canada, tous payeurs (public, privé, au comptant) et segments (marchés de détail et des hôpitaux) confondus. Il est possible que certains payeurs aient déjà réalisé des économies par le biais d’accords de tarification confidentiels, qui ne figurent pas dans les données et les prix courants.
4. Les politiques en matière de biosimilaires ont donné lieu à un plus grand nombre de changements
Les médicaments sur le marché des médicaments de nouvelle génération et des médicaments autres que l’insuline au Canada étaient encore brevetés pendant la période de l’étude et la concurrence des génériques se fera progressivement à mesure que les premiers DPP-4 seront exposés à la concurrence. Au cours de la période d’étude, ce sont plutôt les biosimilaires sur le marché de l’insuline qui ont permis de réaliser des économies. Une étude de cas sur l’insuline glargine (Lantus) a montré un passage quasi-total aux biosimilaires dans les régimes publics de la Colombie-Britannique (en 2020) et de l’Alberta (en 2021) à la suite de la mise en œuvre d’une politique de transition vers les biosimilaires concernant tous les patients, c.-à-d. les patients établis et les patients n’ayant jamais pris ce type de médicaments (nouveaux). Les politiques de transition qui ne ciblent que les patients n’ayant jamais pris ce type de médicaments, en vigueur depuis 2017-2018 au Québec et dans les provinces de l’Atlantique, ont entraîné une transition significative, bien que plus faible, vers les biosimilaires en 2021 (53 % à 80 % de biosimilaires), surclassant les provinces sans politique relative aux biosimilaires (5 % à 23 % de biosimilaires). Le marché total de l’insuline glargine (Lantus et biosimilaires) a également été concerné par les décisions des régimes provinciaux concernant la liste des médicaments assurés, notamment la suppression des critères de remboursement pour cette classe d’insulines, et par la décision d’inscrire l’insuline dégludec (Tresiba), une nouvelle insuline à action prolongée, sur la liste des médicaments assurés. Par exemple, en Alberta, la mise en œuvre de la politique sur les biosimilaires a coïncidé avec l’inscription de l’insuline dégludec sur la liste des médicaments assurés, ce qui peut avoir contribué à une baisse de 33 % du nombre total de demandes de remboursement de l’insuline glargine. Enfin, les parts de marché observées dans les régimes privés et sur le marché au comptant reflètent la mesure dans laquelle ces segments fonctionnent dans un environnement intégré.
Introduction
Le présent rapport sur les médicaments antidiabétiques s’inscrit dans la série des rapports sur la situation du marché du CEPMB. Les présents rapports se penchent sur des segments du marché thérapeutique spécifiques qui comptent pour les Canadiens. Ils utilisent des preuves concrètes pour éclairer les discussions sur les politiques et soutenir la prise de décision, tout en permettant aux Canadiens de comprendre les questions qui influent sur les prix et l’utilisation des médicaments, tant au Canada qu’à l’étranger.
L’Agence de la santé publique du Canada estime le nombre total de personnes à qui l’on diagnostique un diabète à plus de 3 millions de Canadiens, soit un taux de prévalence de 8,9 %. En outre, selon les estimations de Diabète Canada, le nombre combiné de patients diagnostiqués et non diagnostiqués a atteint 5,7 millions en 2022 et 6 millions de Canadiens supplémentaires présentent probablement un état prédiabétique. Le fardeau financier du diabète au Canada est estimé à 29 milliards de dollars par anNote de bas de page 1. Le diabète de type 1 est une maladie auto-immune. Il représente environ 10 % des personnes diabétiques. Le risque de développer un diabète de type 2 est toutefois lié à des facteurs courants liés au mode de vie, tels que l’alimentation, l’exercice physique et le tabagisme. Une fois le diabète diagnostiqué, la plupart des patients doivent prendre des médicaments antidiabétiques et modifier leur mode de vie pour gérer leur état. Avec le temps, d’autres maladies concomitantes peuvent apparaître, ce qui se traduit par des coûts supplémentaires pour les systèmes de soins de santé et une diminution de la qualité de vie et de l’espérance de vie du patient.
Les dépenses en médicaments antidiabétiques au Canada ont augmenté considérablement, passant de 0,9 milliard de dollars en 2012 à 2,7 milliards de dollars en 2021 (voir la figure I.1). Cette augmentation a dépassé la croissance du marché global des médicaments, ce qui a entraîné une augmentation de la part de marchés des médicaments antidiabétiques, qui est passée de 4,9 % (2012) à 7,9 % (2021). Les trois sous-classes de médicaments de nouvelle génération et de médicaments autres que l’insuline, qui font l’objet du présent rapport, ont été les principaux moteurs de cette augmentation : les agonistes du glucagon-like peptide-1 (GLP-1), les inhibiteurs de la dipeptidyl peptidase (DPP-4) et les inhibiteurs du cotransporteur sodium-glucose de type 2 (SGLT-2). Si les ventes d’insuline sont restées stables au cours de cette période, des changements notables se sont cependant produits au Canada : les régimes d’assurance-médicaments provinciaux ont mis en œuvre des politiques de transition vers les biosimilaires et l’insuline dégludec (Tresiba) est entrée sur le marché.
Ces tendances dans les parts de marché et les habitudes d’utilisation sous-jacentes sont étudiées tout au long du présent rapport. La section 1 présente une introduction au diabète au Canada et examine le diagnostic, le traitement et la prévalence de cette maladie. La section 2 présente une vue d’ensemble du paysage de la réglementation et du remboursement, en soulignant les principales décisions et les avis des principales organisations et des principaux organismes de réglementation. La section 3 présente les chiffres et étudie les bases de données réelles du CEPMB pour révéler les facteurs de coût en jeu dans ce marché. Il s’agit notamment des tendances en matière de coûts et d’utilisation, ainsi que des comparaisons de prix à l’échelle internationale et de la concurrence nationale. Enfin, la section 4 se penche sur l’avenir en ce qui a trait aux nouveaux médicaments en cours de développement pour le traitement du diabète.

Description de la figure
Ce graphique à zones empilées montre les tendances des revenus des ventes de médicaments antidiabétiques au Canada de 2012 à 2021.
| 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | ||
|---|---|---|---|---|---|---|---|---|---|---|---|
SGLT-2 |
Empagliflozine |
0 million $ |
0 million $ |
0 million $ |
1 million $ |
25 millions $ |
67 millions $ |
130 millions $ |
201 millions $ |
282 millions $ |
355 millions $ |
Canagliflozine |
0 million $ |
0 million $ |
8 millions $ |
58 millions $ |
93 millions $ |
100 millions $ |
92 millions $ |
101 millions $ |
119 millions $ |
129 millions $ |
|
Autre SGLT-2 |
0 million $ |
0 million $ |
0 million $ |
18 millions $ |
45 millions $ |
57 millions $ |
74 millions $ |
86 millions $ |
102 millions $ |
126 millions $ |
|
DPP-4 |
Sitagliptine |
170 millions $ |
226 millions $ |
269 millions $ |
306 millions $ |
356 millions $ |
409 millions $ |
458 millions $ |
495 millions $ |
524 millions $ |
514 millions $ |
Linagliptine |
4 millions $ |
17 millions $ |
30 millions $ |
48 millions $ |
61 millions $ |
74 millions $ |
86 millions $ |
95 millions $ |
100 millions $ |
101 millions $ |
|
Autre DPP-4 |
28 millions $ |
46 millions $ |
60 millions $ |
72 millions $ |
76 millions $ |
75 millions $ |
69 millions $ |
62 millions $ |
56 millions $ |
45 millions $ |
|
GLP-1 |
Sémaglutide |
0 million $ |
0 million $ |
0 million $ |
0 million $ |
0 million $ |
0 million $ |
23 millions $ |
105 millions $ |
301 millions $ |
567 millions $ |
Liraglutide |
51 millions $ |
65 millions $ |
76 millions $ |
88 millions $ |
97 millions $ |
106 millions $ |
113 millions $ |
97 millions $ |
77 millions $ |
61 millions $ |
|
Autre GLP-1 |
1 million $ |
1 million $ |
1 million $ |
1 million $ |
8 millions $ |
23 millions $ |
34 millions $ |
43 millions $ |
49 millions $ |
49 millions $ |
|
Insuline |
Dégludec |
0 million $ |
0 million $ |
0 million $ |
0 million $ |
0 million $ |
2 millions $ |
22 millions $ |
80 millions $ |
126 millions $ |
155 millions $ |
Glargine |
138 millions $ |
169 millions $ |
199 millions $ |
226 millions $ |
254 millions $ |
275 millions $ |
284 millions $ |
260 millions $ |
244 millions $ |
228 millions $ |
|
Autres insulines |
304 millions $ |
318 millions $ |
331 millions $ |
335 millions $ |
332 millions $ |
327 millions $ |
324 millions $ |
304 millions $ |
295 millions $ |
283 millions $ |
|
Autre |
Metformine |
118 millions $ |
103 millions $ |
96 millions $ |
84 millions $ |
83 millions $ |
88 millions $ |
71 millions $ |
70 millions $ |
73 millions $ |
78 millions $ |
Autres antidiabétiques |
106 millions $ |
87 millions $ |
81 millions $ |
69 millions $ |
64 millions $ |
57 millions $ |
48 millions $ |
43 millions $ |
43 millions $ |
41 millions $ |
Remarque : Les ventes de chaque molécule comprennent les ventes des versions en association avec la Metformine. Par exemple, les ventes d’empagliflozine comprennent à la fois les ventes d’empagliflozine seule (Jardiance) et d’empagliflozine en association avec la Metformine (Synjardy).
Remarque : Les ventes de chaque molécule comprennent les ventes des versions en association avec la metformine. Par exemple, les ventes d’empagliflozine comprennent les ventes d’empagliflozine seule (Jardiance) et de l’association d’empagliflozine et de metformine (Synjardy).
Source des données : Base de données MIDAS® d’IQVIA, marchés de détail des médicaments d’ordonnance et des hôpitaux (données extraites au T4 de 2022). Tous droits réservés.
Méthodes
Choix des médicaments
Les médicaments antidiabétiques ont été choisis au niveau 4 du système de classification anatomique, thérapeutique et chimique (ATC) de l’Organisation mondiale de la Santé (OMS) dans les catégories A10A (insuline) et A10B (antidiabétique autre que l’Insuline) [voir le tableau M1]. Les dispositifs ont été exclus. Si le diabète est la principale indication de ces médicaments, certains ont d’autres indications, comme les médicaments de la classe SGLT-2 qui sont également indiqués dans le traitement de l’insuffisance cardiaque. Les bases de données analysées ne comportent pas de renseignements sur le diagnostic du patient et il n’est donc pas possible de déterminer avec certitude l’indication pour laquelle un médicament est prescrit.
Tableau M1 Médicaments antidiabétiques inclus dans l’analyse, par sous-classe
| Sous-classe | ATC | Molécules | |
|---|---|---|---|
SGLT-2 : inhibiteurs du cotransporteur sodium-glucose de type 2. Médicaments solides par voie orale qui bloquent la réabsorption du glucose dans le rein, augmentant ainsi la quantité de glucose excrétée par l’urine. |
A10BK A10BD |
Canagliflozine, dapagliflozine, empagliflozine, ertugliflozine, et leurs associations avec la metformine ou avec les DPP-4. Les combinaisons avec les insulines sont regroupées avec les insulines. |
|
GLP-1 : agonistes des récepteurs du glucagon-like peptide-1. Principalement des stylos injectables qui stimulent la libération d’insuline et réduisent la libération de glucagon par le pancréas. |
A10BJ |
Sémaglutide, liraglutide, dulaglutide, exénatide, lixisénatide. |
|
DPP-4 : inhibiteurs de la dipeptidyl peptidase-4. Médicaments solides par voie orale qui stimulent la libération d’insuline lorsque la glycémie augmente et inhibent la libération de glucose par le foie. |
A10BH A10BD |
Sitagliptine, saxagliptine, linagliptine, alogliptine et leurs associations avec la metformine. Les combinaisons avec SGLT-2 sont regroupées avec le SGLT-2. |
|
Insulines: toutes les formes d’insuline (injectables). |
A10A A10AE |
L’analyse présentée porte sur l’insuline glargine et l’insuline dégludec dans la sous-classe des analogues de l’insuline basale soluble à action prolongée (A10AE). |
|
Metformine : Biguanides. |
A10BA |
Toutes les sources de metformine non associée à d’autres molécules. |
|
Autre |
A10BB |
Sulfonylurées |
|
Pays de comparaison
Le présent rapport compare le Canada aux pays membres de l’Organisation de coopération et de développement économiques (OCDE) et plus particulièrement au nouveau panier de 11 pays de comparaison (CEPMB11) : Australie, Belgique, France, Allemagne, Italie, Japon, Pays-Bas, Norvège, Espagne, Suède et Royaume-Uni (R.-U.). Le cas échéant, les États-Unis (É.-U.) et la Suisse sont inclus car ils faisaient tous deux partie du panier initial de 7 pays du CEPMB (CEPMB7). Pour référence, dans les figures, les chiffres 7 et/ou 11 sont indiqués pour signaler l’inclusion des pays dans le panier actuel du CEPMB11 et le panier historique du CEPMB7 (p. ex., France [7/11]).
Sources de données
Les constatations du présent rapport sont fondées sur une analyse des bases de données d’IQVIA et de la base de données du Système national d’information sur l’utilisation des médicaments prescrits (SNIUMP) gérée par l’Institut canadien d’information sur la santé (ICIS). Elles sont détaillées ci-dessous, accompagnées de notes sur des considérations importantes. Vous trouverez d’autres descriptions des documents de référence du CEPMB dans la section Documents de référence de la page Études analytiques du site Web du CEPMB. Les autres bases de données et ressources consultées sont énumérées ci-dessous.
Bases de données sur les ventes de médicaments et les régimes d’assurance-médicaments
SNIUMP |
Données administratives des régimes d’assurance-médicaments provinciaux pour toutes les provinces à l’exception du Québec. Les données sur les régimes publics du Québec fournies dans le rapport sont des estimations calculées à partir de la base de données Payer insights d’IQVIA (voir ci-dessous). |
Base de données MIDAS® d’IQVIA (tous droits réservés) |
Données internationales propres à chaque pays, tant pour les ventes au détail que pour les ventes dans les hôpitaux. Elles comprennent les unités vendues et les montants des ventes. Ces données constituent la source principale des tendances internationales et des comparaisons de prix dans les sections 3.1 et 3.2. |
Base de données des régimes privés d’assurance-médicaments d’IQVIA |
Données administratives des régimes privés d’assurance-médicaments obtenues auprès des assureurs privés à paiement direct. Bien que les données de chaque fournisseur soient complètes, les assureurs canadiens ne sont pas tous inclus dans cette base de données et la couverture varie selon les provinces. |
Base de données Payer insights d’IQVIA |
Base de données créée à partir d’un échantillonnage de pharmacies de détail (communautaires) qui spécifie le premier payeur : régime public, régime privé ou paiement direct (au comptant). Utilisée principalement pour calculer les parts de marché de chaque payeur (public/privé/au comptant). Également utilisée comme substitut pour analyser l’utilisation des médicaments dans le régime public d’assurance-médicaments du Québec (données non incluses dans la base de données du SNIUMP). Ces estimations sont fournies pour les parts de marché uniquement lorsque le contexte supplémentaire est pertinent. |
Bases de données et ressources en ligne supplémentaires
- Information sur les programmes d’assurance-médicaments et les listes des médicaments assurés des provinces consultées en ligne sur leurs sites Web respectifs.
- Agence de la santé publique du Canada. Système canadien de surveillance des maladies chroniques (SCSMC), Outil de données 2000-2017, édition 2019. Ottawa (Ontario) : Agence de la santé publique du Canada; 2021. Accessible dans le Système canadien de surveillance des maladies chroniques (SCSMC) [canada.ca]
- Santé Canada. Avis de conformité – Médicaments. Gouvernement du Canada. Extrait de : Avis de conformité - Médicaments - Canada.ca
- Statistique Canada. Tableau 11-10-0190-01 Revenu du marché, transferts gouvernementaux, revenu total, impôt sur le revenu et revenu après impôt selon le type de famille économique.
- Organisation mondiale de la Santé. A10AE Insulins and analogues for injection, long-acting. Disponible sur le site : WHOCC - ATC/DDD Index.
- Organisation de coopération et de développement économiques. Ensemble de données : Données historiques de la population. Accessible à l’adresse : https://stats.oecd.org/.
- Alliance pharmaceutique pancanadienne. État des négociations sur les médicaments novateurs. Accessible à l’adresse : https://www.pcpacanada.ca/fr/negotiations
- Base de données GlobalData Healthcare
Limitations des données
Les ventes et les dépenses présentées dans les bases de données sur les ventes de médicaments et les régimes d’assurance-médicaments énumérés ne tiennent pas compte des remises de prix confidentielles. Les écarts de prix et les valeurs des dépenses peuvent être surestimés ou sous-estimés en fonction de ces remises sur les marchés canadien et étrangers. En outre, les bases de données sur les régimes d’assurance-médicaments ne contiennent pas de renseignements sur la raison pour laquelle un médicament est prescrit. Si la plupart des médicaments antidiabétiques sont prescrits pour traiter le diabète, certaines classes de médicaments peuvent être utilisées pour d’autres indications (voir : Choix des médicaments, ci-dessus).
1. Document d’information sur le diabète
Cette section fournit des renseignements clés sur les causes, le diagnostic et les traitements médicamenteux du diabète, ainsi que sur la prévalence et l’incidence actuelles du diabète au Canada.
1.1 À propos du diabète sucré : définition, diagnostic et traitement
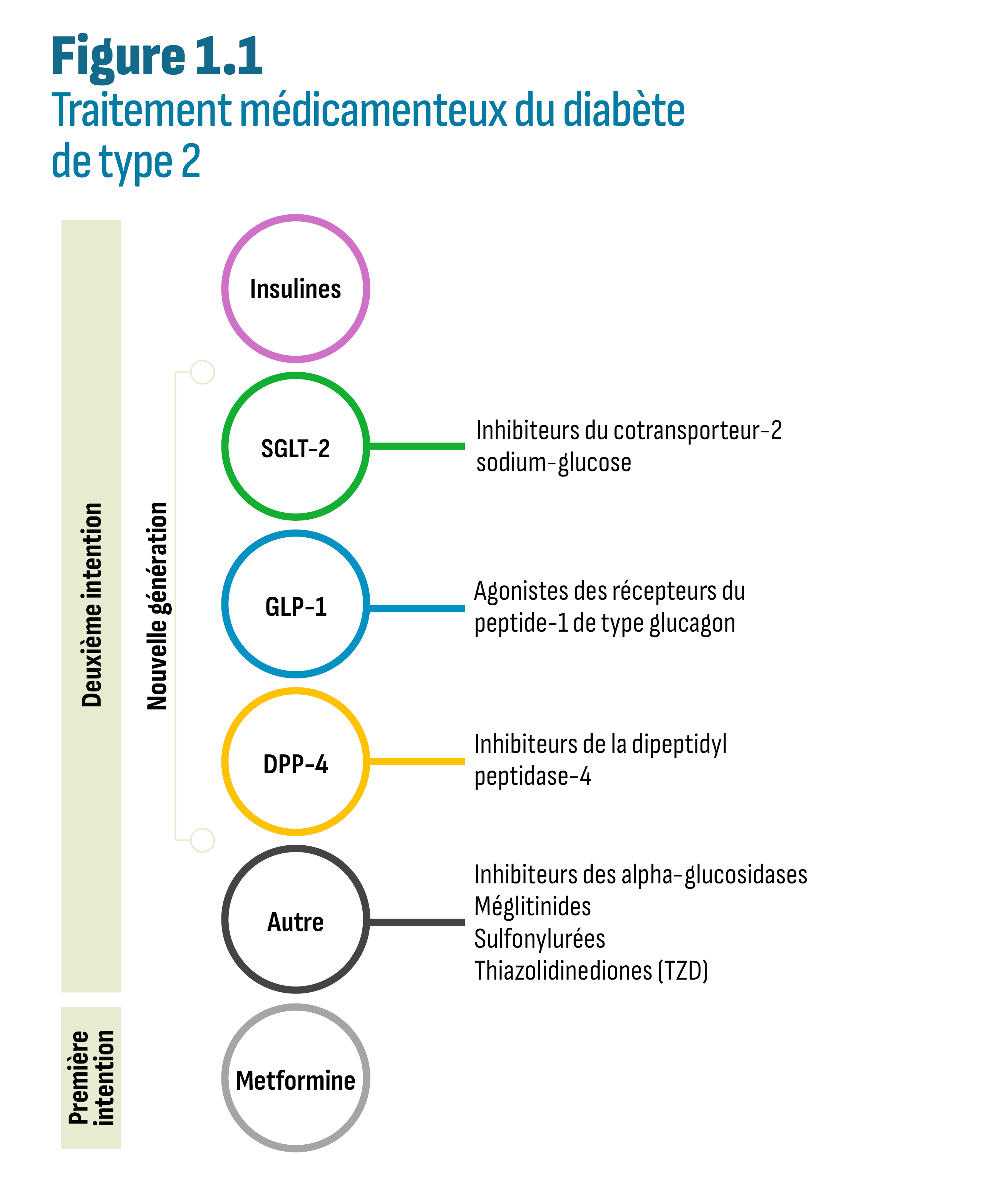
Description de la figure
Cette figure regroupe les classes de médicaments antidiabétiques en fonction de leur utilisation en tant que thérapeutiques de première ou de deuxième intention dans le traitement du diabète de type 2.
| Classe de médicaments | Traitement | Insuline/Autre que l’insuline | Catégorie |
|---|---|---|---|
Metformine |
Première intention |
Autre que l’insuline |
|
Autre : inhibiteurs de l’alpha-glucosidase, Meglitinides, Sulfonylurées, Thiazolidinédiones (TZD) |
Deuxième intention |
Autre que l’insuline |
|
SGLT-2 : inhibiteurs du cotransporteur-2 du sodium-glucose |
Deuxième intention |
Autre que l’insuline |
Nouvelle génération |
DPP-4 : inhibiteurs de la dipeptidyl peptidase-4 |
Deuxième intention |
Autre que l’insuline |
Nouvelle génération |
GLP-1 : agonistes du récepteur du peptide-1 analogue du glucagon |
Deuxième intention |
Autre que l’insuline |
Nouvelle génération |
Insulines |
Deuxième intention |
Insuline |
|
Le diabète sucré est une maladie chronique associée à une altération de la sécrétion d’insuline. L’insuline, une hormone produite par le pancréas, est essentielle dans la régulation du taux de glucose (sucre), ou glycémie, dans le sang. Le diabète survient lorsque le taux d’insuline est insuffisant ou lorsque l’organisme réagit mal à l’insuline produite (résistance à l’insuline). L’objectif du traitement du diabète est de réguler la glycémie à un niveau sain. Il est diagnostiqué et surveillé par la mesure de la quantité de glucose présente dans le système sanguin du patient. Une glycémie mal régulée peut entraîner des complications importantes telles que des maladies cardiaques, une perte de vision et des maladies rénales.
Le diabète se divise principalement en deux typesNote de bas de page i. Le diabète de type 1 est une maladie auto-immune dans laquelle le système immunitaire détruit les cellules productrices d’insuline situées dans le pancréas, qui ne peuvent plus produire suffisamment d’insuline. Il est généralement diagnostiqué dans l’enfance. Il n’existe aucun remède connu et les injections quotidiennes d’insuline constituent actuellement la seule possibilité de traitement. Dans le diabète de type 2, soit l’organisme est incapable de traiter efficacement l’insuline, soit le pancréas ne produit pas suffisamment d’insuline. Il est considéré comme évitable en raison de son lien étroit avec les facteurs de risque liés au mode de vie (alimentation, activité physique, tabagisme), mais d’autres facteurs de risque non modifiables entrent en jeu, comme la prédisposition génétique et l’origine ethnique. Il s’agit d’une affection qui se développe progressivement au fil du temps et qui est principalement diagnostiquée chez les adultes. Toutefois, ces dernières années, le nombre de cas chez les adolescents et les enfants a augmenté, bien qu’ils représentent toujours une très faible proportion de l’ensemble des cas.
Le traitement médicamenteux du diabète de type 2 peut être complexe, avec de nombreuses options médicamenteuses autres que l’insuline (voir la figure 1.1 et la section Méthodes pour obtenir une liste détaillée). Ces médicaments peuvent être prescrits en monothérapie ou sous forme d’associations diverses. La metformine est généralement considérée comme le traitement de première intention pour les personnes atteintes d’un diabète de type 2 en raison de son innocuité, de son faible coût et de ses avantages potentiels sur le plan cardiaqueNote de bas de page 2. Si elle ne permet pas de réguler la glycémie à un niveau optimal, et avant l’administration d’insuline, une variété de traitements de deuxième intention est envisagée. Parmi ces traitements de deuxième intention possibles, les DPP-4, les GLP-1 et les SGLT-2 sont des ajouts relativement récents (voir la section 2) et sont désignés comme des « médicaments de nouvelle génération et des médicaments autres que l’insuline » dans le présent rapport.
Les traitements médicamenteux sont adaptés à la situation unique de chaque patient et sont choisis en fonction de son état de santé général, de son âge, de la gravité de la maladie, ainsi que de la présence de maladies concomitantes telles que des maladies cardiaques et de la fonction rénale du patient. En outre, la gestion de la charge médicamenteuse globale des patients atteints de plusieurs maladies chroniques présente des défis uniques liés aux interactions médicamenteuses possibles et à l’observance du traitement. Cela a une incidence sur la posologie et le choix de la forme orale ou injectable. Seules les insulines et la plupart des GLP-1 sont des médicaments injectables. Les autres médicaments antidiabétiques sont des médicaments solides administrés par voie orale. Le sémaglutide est le seul GLP-1 vendu à la fois sous forme injectable (Ozempic) et sous forme orale (Rybelsus).
1.2 Prévalence et incidence du diabète
L’Agence de la santé publique du Canada (ASPC) estime qu’un diabète a été diagnostiqué chez 8,9 % des Canadiens (plus de 3 millions de Canadiens). Le diabète de type 2 représente la majorité des cas (90 %), suivi du diabète de type 1 (9 %) et du diabète gestationnel (1 %). En outre, elle estime que 6,1 % des adultes (âgés de 20 à 79 ans) présentent un état prédiabétique. L’ASPC fournit des données sur l’incidence et la prévalence du diabète par le biais du Système canadien de surveillance des maladies chroniques (SCSMC). Les données communiquées concernent le diabète de type 1 et de type 2 combinés et excluent le diabète gestationnel. Comme le montre la figure 1.2, la prévalence du diabète n’a cessé d’augmenter au cours des dernières décennies, malgré une légère baisse de l’incidence. Ces tendances peuvent sembler contradictoires; toutefois, l’amélioration des traitements peut accroître la survie des patients, ce qui augmente le nombre de personnes diabétiques au cours d’une année donnée.

Description de la figure
Ce graphique linéaire montre la tendance de la prévalence et de l’incidence du diabète de 2000 à 2017.
| Année | Prévalence (cas en pourcentage de la population) | Incidence (cas par 100 000 habitants) |
|---|---|---|
2000 |
4 % |
554 |
2001 |
5 % |
574 |
2002 |
5 % |
592 |
2003 |
5 % |
581 |
2004 |
6 % |
613 |
2005 |
6 % |
643 |
2006 |
6 % |
679 |
2007 |
7 % |
647 |
2008 |
7 % |
644 |
2009 |
7 % |
683 |
2010 |
8 % |
637 |
2011 |
8 % |
619 |
2012 |
8 % |
584 |
2013 |
8 % |
597 |
2014 |
8 % |
591 |
2015 |
9 % |
595 |
2016 |
9 % |
601 |
2017 |
9 % |
587 |
Source : Agence de la santé publique du Canada, Système canadien de surveillance des maladies chroniques (SCSMC)
Prévalence : nombre total de personnes atteintes de diabète au cours d’une année donnée dans une population, exprimé en proportion de cette population (p. ex. en pourcentage).
Incidence : nombre de patients atteints de diabète nouvellement diagnostiqués au cours d’une année donnée dans une population, exprimé sous forme de taux (p. ex. cas pour 100 000 personnes).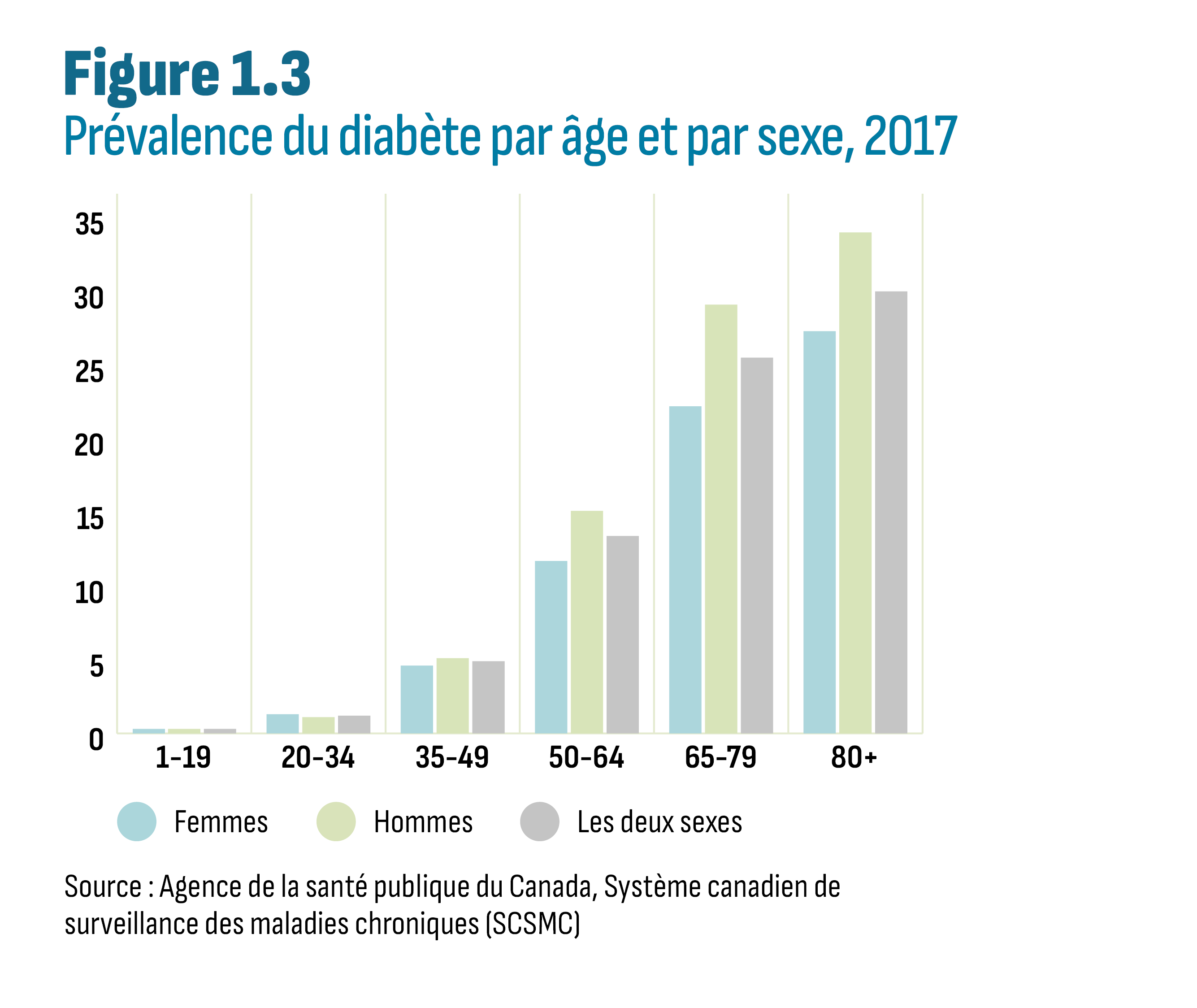
Description de la figure
Ce graphique à colonnes montre la prévalence du diabète par groupe d’âge et par sexe en 2017.
| Groupe d’âge | Deux sexes | Femmes | Hommes |
|---|---|---|---|
1-19 |
0,3 % |
0,3 % |
0,3 % |
20-34 |
1,2 % |
1,3 % |
1,1 % |
35-49 |
4,9 % |
4,6 % |
5,1 % |
50-64 |
13,4 % |
11,7 % |
15,1 % |
65-79 |
25,5 % |
22,2 % |
29,1 % |
80+ |
30,0 % |
27,3 % |
34,0 % |
Source : Agence de la santé publique du Canada, Système canadien de surveillance des maladies chroniques (SCSMC)
La prévalence du diabète (type 1 et type 2 confondus) augmente avec l’âge, les taux étant plus élevés chez les hommes que chez les femmes (voir la figure 1.3). Il est également indiqué que la prévalence varie selon l’origine ethnique et des facteurs socioéconomiques, mais les systèmes d’information actuels des régimes d’assurance-médicaments ne sont pas conçus pour signaler ces caractéristiques des patients.
2. Le paysage de la réglementation et du remboursement au Canada
Cette section situe les nouveaux médicaments antidiabétiques dans le paysage de la réglementation et du remboursement du Canada, en commençant par le lancement du premier médicament de nouvelle génération/autre que l’insuline, la sitagliptine (Januvia), fin 2007. La section commence par une chronologie décrivant le lancement de la première marque de chaque médicament. Cette partie est suivie d’une présentation de la classification de ces médicaments par le CEPMB. La section se termine par les faits marquants de l’avis des évaluations économiques et des négociations et décisions relatives à l’inscription sur les listes de médicaments assurés des provinces.
L’encadré Organismes canadiens de réglementation et de remboursement décrit les organismes qui contribuent à rendre les médicaments accessibles aux Canadiens. L’annexe B présente des détails sur les décisions et les conseils de ces organisations pour tous les médicaments sélectionnés pour ce rapport.

Figure description
Approbation pour la vente au Canada
Santé Canada autorise la commercialisation de médicaments en fonction d’une évaluation de leur innocuité et de leur efficacité, ainsi que de la qualité de leur processus de fabrication. Santé Canada émet l’Avis de conformité (AC) et le numéro d’identification du médicament (DIN) unique.
Établissement des prix
Brevetés : Le Conseil d’examen du prix des médicaments brevetés (CEPMB) est un organisme quasi judiciaire indépendant chargé de protéger les consommateurs en veillant à ce que les médicaments brevetés ne soient pas vendus à des prix excessifs. Le CEPMB ne fixe pas les prix. Il calcule le prix maximum (plafond) auquel une entreprise peut vendre le médicament au Canada en fonction del’évaluation effectuée par le GCMUH.
Le CEPMB convoque le Groupe consultatif sur les médicaments pour usage humain (GCMUH) pour effectuer des évaluations scientifiques des nouveaux médicaments brevetés. Les critères évalués peuvent comprendre le niveau d’amélioration thérapeutique, l’usage principal du médicament, le choix des médicaments à utiliser à des fins de comparaison et les régimes posologiques comparables.Le GCMUH formule des recommandations pour la classification des nouveaux médicaments brevetés en quatre « niveaux de critères thérapeutiques » qui reflètent le degré d’innovation et d’amélioration thérapeutique du médicament par rapport aux autres médicaments au Canada et qui détermineront le plafond de prix appliqué.
Non brevetés : Les médicaments non brevetés sont soit des produits d’origine qui ne sont plus brevetés, soit leurs concurrents (médicaments génériques ou produits biosimilaires). Les prix ne sont pas assujettis aux exigences réglementaires,mais les inscriptions sur la liste des médicaments peuvent dépendre des règles des régimes d’assurance-médicaments.
Évaluations économiques
Canada (excepté le Québec) : L’Agence canadienne des médicamentset des technologies de la santé (ACMTS) réunit le Comité canadien d’experts sur les médicaments (CCEM) afin d’évaluer les médicaments nouveaux et existants en ce qui concerne leurs résultats cliniques, leurs coûts économiques et leurs répercussions sur les patients. Les évaluations servent à fournir des recommandations et des conseils en matière de remboursement aux régimes publics d’assurance-médicaments du Canada(fédéraux, provinciaux et territoriaux), sauf au Québec.
Québec : L’Institut national d’excellence en santé et en services sociaux (INESSS) évalue les médicaments nouveaux et existantset les technologies de la santé pour émettre des recommandations de couverture par le régime public du Québec (Régime d’assurance-maladie du Québec). En outre, il élabore des directives de pratique clinique connexes.
Remboursement par des régimes publics d’assurance-médicaments (listes de médicaments)
L’Alliance pancanadienne pharmaceutique (APP) mène des négociations conjointes avec les provinces et les territoires pour les médicamentsde marque et les médicaments génériques au Canada afin de tirer le maximum des programmes de médicaments financés par le secteur public et les patients. Le résultat de ces négociations peut avoir une incidence déterminante sur la décision d’inscrire ou non un médicament sur la liste.
Chaque régime public provincial d’assurance-médicaments prend ses décisions finales en matière de liste de médicaments en fonction des conseils des organisations susmentionnées et d’autres facteurs propres à sa province, comme les mandats juridiques, les priorités en matière de soins de santé et l’incidence budgétaire.
La figure 2.1 illustre la chronologie de l’attribution du premier avis de conformité (AC) par Santé Canada pour chaque nouveau médicament antidiabétique, en commençant en 2007 par la sitagliptine (Januvia), le premier DPP-4. Pour des raisons de simplicité, seuls les noms de marque sont indiqués dans la figure. Si tous les médicaments présentés dans la figure 2.1 sont indiqués dans le traitement du diabète, certains sont également indiqués pour le traitement d'autres pathologies ou peuvent être utilisés hors indication. La figure indique les cas où l’utilisation peut être influencée de façon significative et attribuable à des indications autres que le diabète. Enfin, à l’exception de l’insuline dégludec (Tresiba), tous les médicaments présentés à la figure 2.1 sont actuellement des médicaments brevetés.Note de bas de page ii
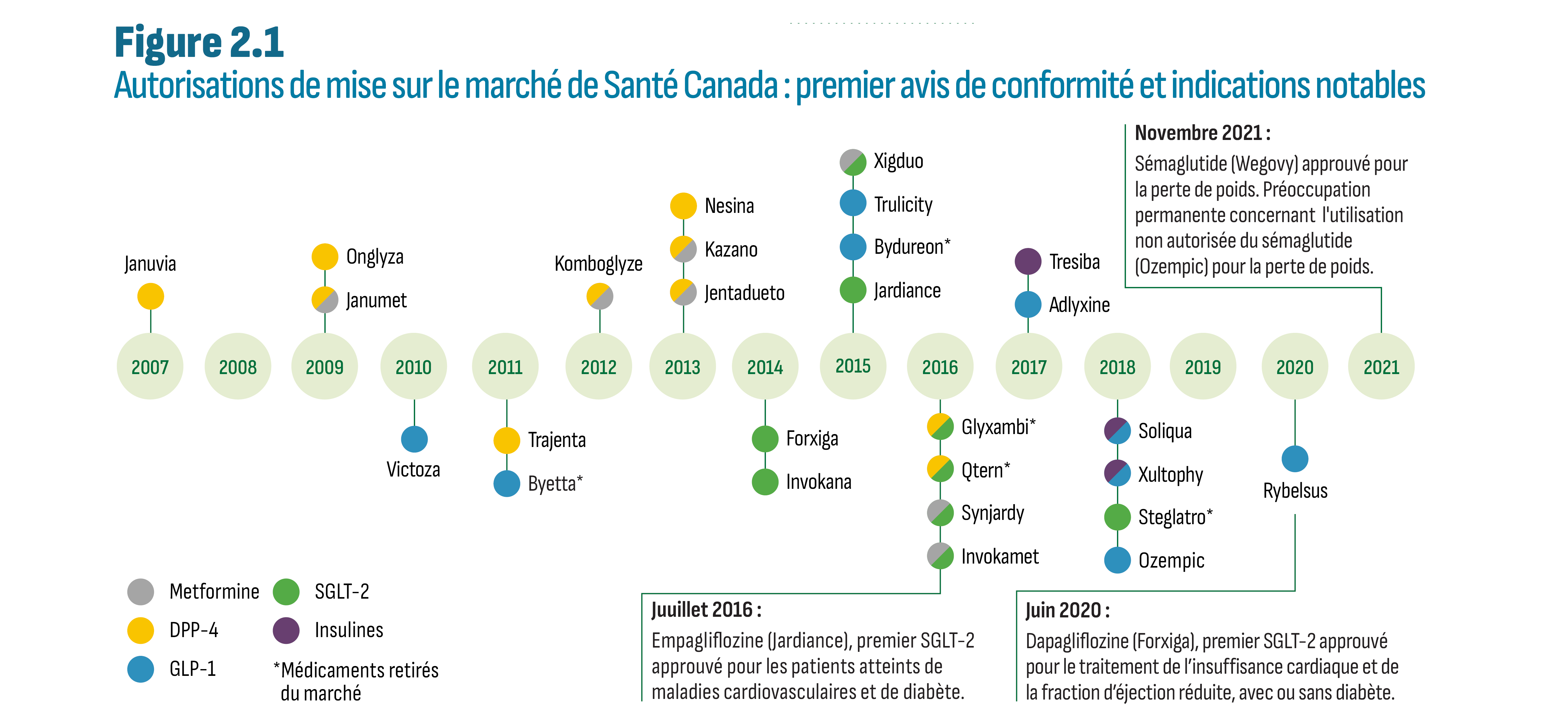
Description de la figure
Cette figure montre le calendrier de l’octroi de l’AC pour la première marque de chaque médicament antidiabétique lancé depuis 2007. Trois nouvelles indications notables de trois médicaments sont également présentées comme suit :
- Juillet 2016 : Empagliflozine (Jardiance), premier SGLT-2 approuvé pour les patients atteints de maladies cardiovasculaires et de diabète.
- Juin 2020 : Dapagliflozine (Forxiga), premier SGLT-2 approuvé pour le traitement de l’insuffisance cardiaque et de la fraction d’éjection réduite, avec ou sans diabète.
- Novembre 2021 : Sémaglutide (Wegovy) approuvé pour la perte de poids. Préoccupation permanente concernant l'utilisation non autorisée du sémaglutide (Ozempic) pour la perte de poids.
| Nom du médicament | Nom du ou des produits chimiques | Classe de médicaments | Date de l’AC | État |
|---|---|---|---|---|
Rybelsus |
Sémaglutide |
GLP-1 |
30 mars 2020 |
Commercialisé |
Soliqua |
Insuline Glargine, Lixisenatide |
GLP-1/Insuline |
6 juillet 2018 |
Commercialisé |
Xultophy |
Insuline Dégludec, Liraglutide |
GLP-1/Insuline |
11 avril 2018 |
Commercialisé |
Steglatro |
Ertugliflozine |
SGLT-2 |
9 mai 2018 |
Annulé après la mise en marché |
Ozempic |
Sémaglutide |
GLP-1 |
4 janvier 2018 |
Commercialisé |
Tresiba |
Insuline Dégludec |
Insuline |
25 août 2017 |
Commercialisé |
Adlyxine |
Lixisenatide |
GLP-1 |
25 mai 2017 |
Commercialisé |
Glyxambi |
Empagliflozine, Linagliptine |
SGLT-2/DPP-4 |
15 décembre 2016 |
Annulé après la mise en marché |
Synjardy |
Empagliflozine, Metformine |
SGLT-2/Metformine |
29 juillet 2016 |
Commercialisé |
Qtern |
Dapagliflozine, Saxagliptine |
SGLT-2/DPP-4 |
22 novembre 2016 |
Annulé avant la mise en marché |
Invokamet |
Canagliflozine, Metformine |
SGLT-2/Metformine |
1er juin 2016 |
Commercialisé |
Xigduo |
Dapagliflozine, Metformine |
SGLT-2/Metformine |
10 décembre 2015 |
Commercialisé |
Trulicity |
Dulaglutide |
GLP-1 |
10 novembre 2015 |
Commercialisé |
Bydureon |
Exenatide |
GLP-1 |
30 octobre 20154 |
Annulé après la mise en marché |
Jardiance |
Empagliflozine |
SGLT-2 |
23 juillet 2015 |
Commercialisé |
Forxiga |
Dapagliflozine |
SGLT-2 |
12 décembre 2014 |
Commercialisé |
Invokana |
Canagliflozine |
SGLT-2 |
23 mai 2014 |
Commercialisé |
Kazano |
Alogliptine, Metformine |
DPP-4/Metformine |
27 novembre 2013 |
Commercialisé |
Nesina |
Alogliptine |
DPP-4 |
27 novembre 2013 |
Commercialisé |
Jentadueto |
Linagliptine, Metformine |
DPP-4/Metformine |
7 mars 2013 |
Commercialisé |
Komboglyze |
Metformine, Saxagliptine |
DPP-4/Metformine |
9 juillet 2012 |
Commercialisé |
Trajenta |
Linagliptine |
DPP-4 |
28 juillet 2011 |
Commercialisé |
Byetta |
Exenatide |
GLP-1 |
13 janvier 2011 |
Annulé après la mise en marché |
Victoza |
Liraglutide |
GLP-1 |
21 mai 2010 |
Commercialisé |
Janumet |
Metformine, Sitagliptine |
DPP-4/Metformine |
24 septembre 2009 |
Commercialisé |
Onglyza |
Saxagliptine |
DPP-4 |
14 septembre 2009 |
Commercialisé |
Januvia |
Sitagliptine |
DPP-4 |
14 décembre 2007 |
Commercialisé |
Le Groupe consultatif sur les médicaments pour usage humain (GCMUH) du CEPMB fournit des recommandations relatives au classement des nouveaux produits par catégories et à la sélection des produits médicamenteux comparablesNote de bas de page iii. La sitagliptine (Januvia) était non seulement le premier DPP-4, mais aussi le premier produit de nouvelle génération/autre que l’insuline. Elle a été classée comme un médicament de catégorie 3 (avantage nul, faible ou modéré sur le plan thérapeutique) selon les lignes directrices en vigueur à l’époque. Le GCMUH a comparé le Januvia aux classes existantes (inhibiteurs des alpha-glucosidases, méglitinides, thiazolidinédiones et sulfonylurées) parce qu’il n’existait pas de médicaments de comparaison appartenant à la même classe ATC de niveau 4. Les DPP-4 ultérieurs et leurs associations avec la metformine ont reçu des désignations similaires. Le liraglutide (Victoza) a été le premier GLP-1 et a également été classé dans la catégorie 3 des médicaments. Le GCMUH a recommandé l’insuline glargine (Lantus) comme médicament de comparaison le plus approprié, affirmant que les deux médicaments seraient prescrits de la même façon comme traitement de deuxième ou de troisième intention même s’ils n’appartiennent pas à la même classe ATC de 4e niveau et malgré la disponibilité des DPP-4. Les combinaisons ultérieures de GLP-1 et d’insuline et tous les SGLT-2 (en commençant par la canagliflozine (Invokana) en 2014) ont été classés de la même manière dans la catégorie « amélioration thérapeutique minime ou nulle » selon les nouvelles lignes directrices (2010). Le GCMUH a inclus les DPP-4 et d’autres agents oraux comme comparateurs dans son évaluation des SGLT-2.
L’examen initial par le Comité canadien d’expertise sur les médicaments (CCEM) de l’ACMTS des premiers médicaments DPP-4 (Januvia et Onglyza) a donné lieu à une recommandation aux régimes d’assurance-médicaments provinciaux de ne pas inscrire ces médicaments sur la liste des médicaments assurés. En 2012, au début de la période analysée dans le présent rapport, la recommandation du CCEM pour tous les DPP-4 était le remboursement avec des critères (p. ex., un usage limité). Il a ensuite réitéré ce conseil pour tous les médicaments ultérieurs de nouvelle génération ou autres que l’insuline, y compris les médicaments combinés avec de l’insuline (Soliqua, Xultophy) ainsi que l’insuline dégludec (Tresiba). Ces critères de remboursement tiennent compte de l’échec des autres traitements et des contre-indications (comme la fonction rénale, les facteurs de risque cardiaques ou la régulation insuffisante de la glycémie avec les autres médicaments, généralement la metformine et/ou une sulfonylurée)Note de bas de page 5.
Pour la plupart, les provinces ont suivi le conseil de l’ACMTS et ont inscrit les DPP-4 et les SGLT-2 avec des critères d’usage limité, à l’exception de l’Ontario, qui a inscrit ces médicaments comme des médicaments couverts sans restriction. Les deux GLP-1, Adlyxine et Ozempic, ont été couverts sans restriction en Ontario et en fonction de critères en Alberta, en Saskatchewan et au Nouveau-Brunswick. Aucune province ne couvre Rybelsus. Toutes les provinces, sauf la Colombie-Britannique, ont accordé le statut de médicament couvert sans restriction à Tresiba. En ce qui concerne les nouvelles combinaisons de GLP-1 et d’insuline, aucune province n’a inscrit Xultophy sur sa liste des médicaments assurés, tandis que Soliqua a été couvert sans restriction en Ontario et en fonction de critères en SaskatchewanNote de bas de page 6.
3. Inducteurs de coûts
Les dépenses en médicaments antidiabétiques varient en fonction du prix et de l’utilisation des médicaments. L’utilisation des médicaments, quant à elle, dépend de facteurs abordés dans les sections 1 et 2, tels que les choix de médicaments, l’accès aux médicaments et la prévalence de la maladie. La sous-section 3.1 compare les prix canadiens d’un échantillon de médicaments antidiabétiques les plus vendus aux prix pratiqués dans le panier actuel de 11 pays du CEPMB (CEPMB11), dans l’ancien panier de 7 pays (CEPMB7) et dans les pays de l’OCDE. La sous-section 3.2 situe les tendances du marché canadien parmi ses homologues internationaux. La sous-section 3.3 présente une analyse approfondie des payeurs publics (provinciaux) et privés au Canada.
3.1 Comparaison des prix internationaux
Médicaments les plus vendus choisis pour la comparaison des prix
DPP-4
- sitagliptine (Januvia/Janumet*)
- linagliptine (Tradjenta/Jentadueto*)
SGLT-2
- canagliflozine (Invokana)
- empagliflozine (Jardiance)
GLP-1
- sémaglutide (Ozempic)
- liraglutide (Victoza)
Insuline
- insuline dégludec (Tresiba)
* Janumet et Jentadueto sont les combinaisons d’ingrédients connexes avec la metformine.
Les prix internationaux sont comparés en calculant le ratio du prix étranger divisé par le prix canadienNote de bas de page iv. Pour chaque ratio, le prix canadien est fixé à un et les prix étrangers correspondants sont déterminés comme étant soit supérieurs (au-dessus), soit inférieurs (au-dessous) à ce niveau. Les ratios des prix moyens sont calculés selon les moyennes arithmétiques des ratios des prix, pondérées en fonction des ventes, pour les médicaments les plus vendus dans les sous-classes DPP-4, SGLT-2 et GLP-1. Le ratio des prix a également été calculé pour l’insuline dégludec (Tresiba), le seul nouveau produit d’insuline lancé au Canada au cours de la dernière décennie. Il convient de noter que l’insuline dégludec n’a jamais fait l’objet d’un rapport au CEPMB en raison de l’expiration de son brevet avant la réception de son avis de conformité (voir section 2).
La figure 3.1 présente les ratios des prix étrangers par rapport aux prix canadiens en 2021 pour les pays du CEPMB11 ainsi que pour la Suisse et les États-Unis, qui faisaient partie de la liste des pays de comparaison du CEPMB7. Les valeurs médianes pour les pays du CEPMB11, du CEPMB7 et de l’OCDE sont indiquées au bas de chaque graphique. Les prix des produits choisis dans les pays du CEPMB11 étaient de 30 à 50 % inférieurs aux prix canadiens. L’Italie est arrivée le plus souvent en deuxième rang après le Canada, avec des ratios allant de 0,59 pour les DPP-4 à 0,77 pour les GLP-1 et l’insuline dégludec. Le ratio médian des prix du CEPMB11 par rapport aux prix canadiens était de 0,50 pour les DPP-4, de 0,69 pour les SGLT-2, de 0,61 pour les GLP-1 et de 0,60 pour l’insuline dégludec. Le ratio des prix des pays de l’OCDE par rapport à ceux du Canada a suivi une tendance similaire.

Description de la figure
Cette figure se compose de quatre graphiques à barres distincts qui montrent les ratios moyens des prix pratiqués à l’étranger par rapport aux prix pratiqués au Canada pour les médicaments les plus vendus par pays. Il y a un graphique à barres pour chaque classe de médicaments : DPP-4, SGLT-2, GLP-1 et insuline dégludec. Les graphiques indiquent également si chaque pays faisait partie de nos pays de comparaison du CEPMB7 ou du CEPMB11, avec 7 et/ou 11 entre parenthèses.
| DPP-4 | SGLT-2 | GLP-1 | Insuline dégludec | ||||
|---|---|---|---|---|---|---|---|
Canada |
1,00 |
Canada |
1,00 |
Canada |
1,00 |
Canada |
1,00 |
Italie (7/11) |
0,59 |
Pays-Bas (11) |
0,72 |
Italie (7/11) |
0,77 |
Italie (7/11) |
0,77 |
Royaume-Uni (7/11) |
0,55 |
Italie (7/11) |
0,71 |
Suède (7/11) |
0,69 |
France (7/11) |
0,72 |
Espagne (11) |
0,54 |
Suède (7/11) |
0,70 |
Espagne (11) |
0,67 |
Espagne (11) |
0,68 |
Belgique (11) |
0,53 |
Royaume-Uni (7/11) |
0,69 |
Pays-Bas (11) |
0,63 |
Japon (11) |
0,64 |
Suède (7/11) |
0,51 |
Belgique (11) |
0,69 |
Belgique (11) |
0,62 |
Belgique (11) |
0,64 |
Pays-Bas (11) |
0,50 |
Japon (11) |
0,68 |
Norvège (11) |
0,61 |
Pays-Bas (11) |
0,56 |
Norvège (11) |
0,46 |
Espagne (11) |
0,64 |
Royaume-Uni (7/11) |
0,56 |
Suède (7/11) |
0,55 |
Australie (11) |
0,42 |
Allemagne (7/11) |
0,53 |
Allemagne (7/11) |
0,55 |
Allemagne (7/11) |
0,54 |
Allemagne (7/11) |
0,38 |
Norvège (11) |
0,42 |
Australie (11) |
0,54 |
Norvège (11) |
0,53 |
France (7/11) |
0,31 |
Australie (11) |
0,39 |
France (7/11) |
0,51 |
Royaume-Uni (7/11) |
0,48 |
Japon (11) |
0,19 |
France (7/11) |
S,O, |
Japon (11) |
0,50 |
Australie (11) |
S,O, |
États-Unis (7) |
1,40 |
États-Unis (7) |
1,20 |
États-Unis (7) |
1,43 |
États-Unis (7) |
1,33 |
Suisse (7) |
0,58 |
Suisse (7) |
0,58 |
Suisse (7) |
0,71 |
Suisse (7) |
0,77 |
Médiane du CEPMB (11) |
0,50 |
Médiane du CEPMB (11) |
0,69 |
Médiane du CEPMB (11) |
0,61 |
Médiane du CEPMB (11) |
0,60 |
Médiane du CEPMB (7) |
0,55 |
Médiane du CEPMB (7) |
0,70 |
Médiane du CEPMB (7) |
0,69 |
Médiane du CEPMB (7) |
0,72 |
Médiane de l’OCDE |
0,46 |
Médiane de l’OCDE |
0,61 |
Médiane de l’OCDE |
0,61 |
Médiane de l’OCDE |
0,61 |
Source des données : Base de données MIDAS® d’IQVIA, marchés de détail des médicaments d’ordonnance et des hôpitaux (données extraites au T4 de 2022). Tous droits réservés.
3.2 Marchés internationaux
Les ventes d’antidiabétiques dans tous les pays de l’OCDE ont progressé plus rapidement que la croissance des ventes sur le marché global des médicaments, ce qui a entraîné une augmentation de la part de marchés des antidiabétiques au cours de la dernière décennie (voir la figure 3.2). Cette augmentation de la part de marchés est principalement le résultat de l’utilisation accrue des médicaments de nouvelle génération et des médicaments autres que l’insuline. Les comparaisons des parts de marché internationales au cours d’une année donnée ont des limites en raison de facteurs propres au marché de chaque pays. Cependant, le niveau global et la croissance de ces parts de marché sont révélateurs des défis communs dans la prise en charge du diabète.
En 2021, la part du marché canadien des médicaments antidiabétiques par rapport à l’ensemble du marché des médicaments (7,9 %) était la plus élevée parmi les pays du CEPMB11, presque le double par rapport à 2012 (4,2 %). Alors que les pays du CEPMB11 ont également connu une augmentation de leur part depuis 2012, l’accroissement des dépenses pour les antidiabétiques était plus en concordance avec la croissance générale de leurs marchés nationaux respectifs de médicaments. Dans le cas des pays du CEPMB11, l’augmentation de la part de marchés au cours de cette période a été comparativement modeste. En dehors du CEPMB11, les États-Unis se sont distingués parmi les pays de l’OCDE en détenant la plus grande part de marchés pour les médicaments antidiabétiques en 2021 (14,5 %). Cette part a presque doublé par rapport à celle, déjà importante, de 2012 (6,7 %). La Grèce s’est classée en deuxième position avec une part de 12,4 % en 2021.

Description de la figure
Cette figure montre un graphique à barres de la part des médicaments antidiabétiques sur le marché total par pays et par année de 2012 à 2021. La figure indique également si chaque pays faisait partie de nos pays de comparaison du CEPMB7 ou du CEPMB11 avec 7 et/ou 11 entre parenthèses.
| Pays | 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 |
|---|---|---|---|---|---|---|---|---|---|---|
Canada |
4,2 % |
4,6 % |
4,9 % |
5,3 % |
5,8 % |
6,1 % |
6,4 % |
6,7 % |
7,4 % |
7,9 % |
Pays-Bas (11) |
6,2 % |
6,6 % |
6,6 % |
6,5 % |
6,6 % |
6,8 % |
6,7 % |
6,7 % |
6,9 % |
7,2 % |
Japon (11) |
4,3 % |
4,6 % |
4,7 % |
4,7 % |
4,8 % |
5,1 % |
5,2 % |
5,3 % |
5,7 % |
5,8 % |
Espagne (11) |
4,4 % |
4,7 % |
4,9 % |
4,7 % |
5,0 % |
|
5,2 % |
5,3 % |
5,4 % |
5,4 % |
Allemagne (7/11) |
4,9 % |
5,0 % |
5,0 % |
5,1 % |
5,1 % |
5,0 % |
5,0 % |
5,0 % |
5,2 % |
5,3 % |
Suède (7/11) |
3,9 % |
3,7 % |
3,6 % |
3,7 % |
3,9 % |
4,2 % |
4,3 % |
4,5 % |
4,9 % |
5,3 % |
Royaume-Uni (7/11) |
4,6 % |
4,5 % |
4,4 % |
4,5 % |
4,8 % |
4,7 % |
4,8 % |
4,9 % |
5,0 % |
4,7 % |
Norvège (11) |
3,3 % |
3,2 % |
3,3 % |
3,5 % |
3,8 % |
3,4 % |
3,4 % |
3,6 % |
3,7 % |
4,2 % |
Australie (11) |
3,1 % |
3,4 % |
3,3 % |
3,2 % |
2,8 % |
3,2 % |
3,3 % |
3,4 % |
3,6 % |
4,0 % |
Italie (7/11) |
2,9 % |
3,0 % |
3,0 % |
2,9 % |
2,8 % |
2,9 % |
3,0 % |
3,2 % |
3,5 % |
3,7 % |
France (7/11) |
3,4 % |
3,7 % |
3,7 % |
3,7 % |
3,4 % |
3,4 % |
3,5 % |
3,5 % |
3,5 % |
3,5 % |
Belgique (11) |
2,4 % |
2,5 % |
2,7 % |
2,7 % |
2,9 % |
2,8 % |
2,8 % |
2,9 % |
3,0 % |
3,1 % |
États-Unis (7) |
6,7 % |
7,4 % |
8,6 % |
9,9 % |
10,8 % |
11,6 % |
12,2 % |
12,7 % |
13,5 % |
14,5 % |
Grèce |
6,4 % |
7,7 % |
8,2 % |
8,8 % |
9,5 % |
10,1 % |
10,5 % |
11,0 % |
11,8 % |
12,4 % |
Luxembourg |
5,3 % |
5,8 % |
6,9 % |
7,6 % |
8,3 % |
8,8 % |
9,2 % |
9,6 % |
10,1 % |
10,3 % |
Estonie |
8,3 % |
8,0 % |
8,5 % |
8,6 % |
8,1 % |
8,2 % |
8,8 % |
8,7 % |
9,1 % |
9,9 % |
Portugal |
5,6 % |
6,0 % |
6,4 % |
6,2 % |
6,4 % |
6,6 % |
7,2 % |
7,7 % |
8,3 % |
8,5 % |
Turquie |
4,8 % |
5,5 % |
5,7 % |
5,6 % |
5,6 % |
5,8 % |
5,8 % |
6,0 % |
7,0 % |
6,8 % |
Mexique |
3,8 % |
4,0 % |
4,3 % |
4,4 % |
4,8 % |
5,2 % |
5,5 % |
5,9 % |
6,5 % |
6,8 % |
Hongrie |
5,3 % |
5,4 % |
5,7 % |
5,8 % |
6,2 % |
6,5 % |
6,6 % |
6,7 % |
6,9 % |
6,7 % |
République tchèque |
5,7 % |
5,8 % |
6,6 % |
7,4 % |
6,8 % |
7,0 % |
7,0 % |
6,9 % |
7,0 % |
6,6 % |
Finlande |
6,3 % |
6,3 % |
6,5 % |
6,6 % |
6,6 % |
6,3 % |
6,0 % |
5,9 % |
6,2 % |
6,3 % |
Chili |
3,0 % |
3,3 % |
3,8 % |
4,2 % |
4,6 % |
4,9 % |
4,9 % |
5,2 % |
5,9 % |
6,1 % |
Slovaquie |
4,5 % |
4,3 % |
4,6 % |
5,2 % |
5,5 % |
5,0 % |
5,0 % |
5,1 % |
5,4 % |
5,5 % |
Corée |
3,7 % |
4,0 % |
4,2 % |
4,4 % |
4,7 % |
4,9 % |
5,0 % |
5,1 % |
5,3 % |
5,3 % |
Nouvelle-Zélande |
3,1 % |
3,5 % |
3,6 % |
3,5 % |
3,4 % |
3,4 % |
3,5 % |
3,6 % |
4,3 % |
5,3 % |
Slovénie |
4,7 % |
4,6 % |
4,6 % |
4,5 % |
4,5 % |
4,5 % |
4,6 % |
4,7 % |
4,6 % |
4,8 % |
Pologne |
4,2 % |
4,3 % |
4,3 % |
4,1 % |
4,0 % |
4,1 % |
4,1 % |
4,1 % |
4,4 % |
4,5 % |
Suisse (7) |
2,7 % |
2,8 % |
3,0 % |
3,1 % |
3,3 % |
3,4 % |
3,2 % |
3,3 % |
3,5 % |
3,6 % |
Irlande |
2,4 % |
2,5 % |
2,8 % |
3,0 % |
3,1 % |
3,1 % |
3,2 % |
3,4 % |
3,6 % |
3,6 % |
Autriche |
2,7 % |
2,8 % |
2,9 % |
2,8 % |
3,0 % |
3,2 % |
3,3 % |
3,4 % |
3,5 % |
3,4 % |
Source des données : Base de données MIDAS® d’IQVIA, marchés de détail des médicaments d’ordonnance et des hôpitaux (données extraites au T4 de 2022). Tous droits réservés.
Ces augmentations de coûts se sont traduites par des augmentations du coût par habitant au cours de la même période, plus particulièrement au cours des dernières années. En 2021, le Canada avait le coût par habitant le plus élevé (71 $) du CEPMB11, devant le Japon (46 $), l’Allemagne (46 $) et l’Espagne (43 $) (figure 3.3). Parmi les pays de l’OCDE, le Canada s’est classé loin derrière les États-Unis (316 $), mais devant les pays suivants, à commencer par la Grèce (52 $), et a présenté plus du double de la médiane de l’OCDE (30 $) et du CEPMB11 (30 $).
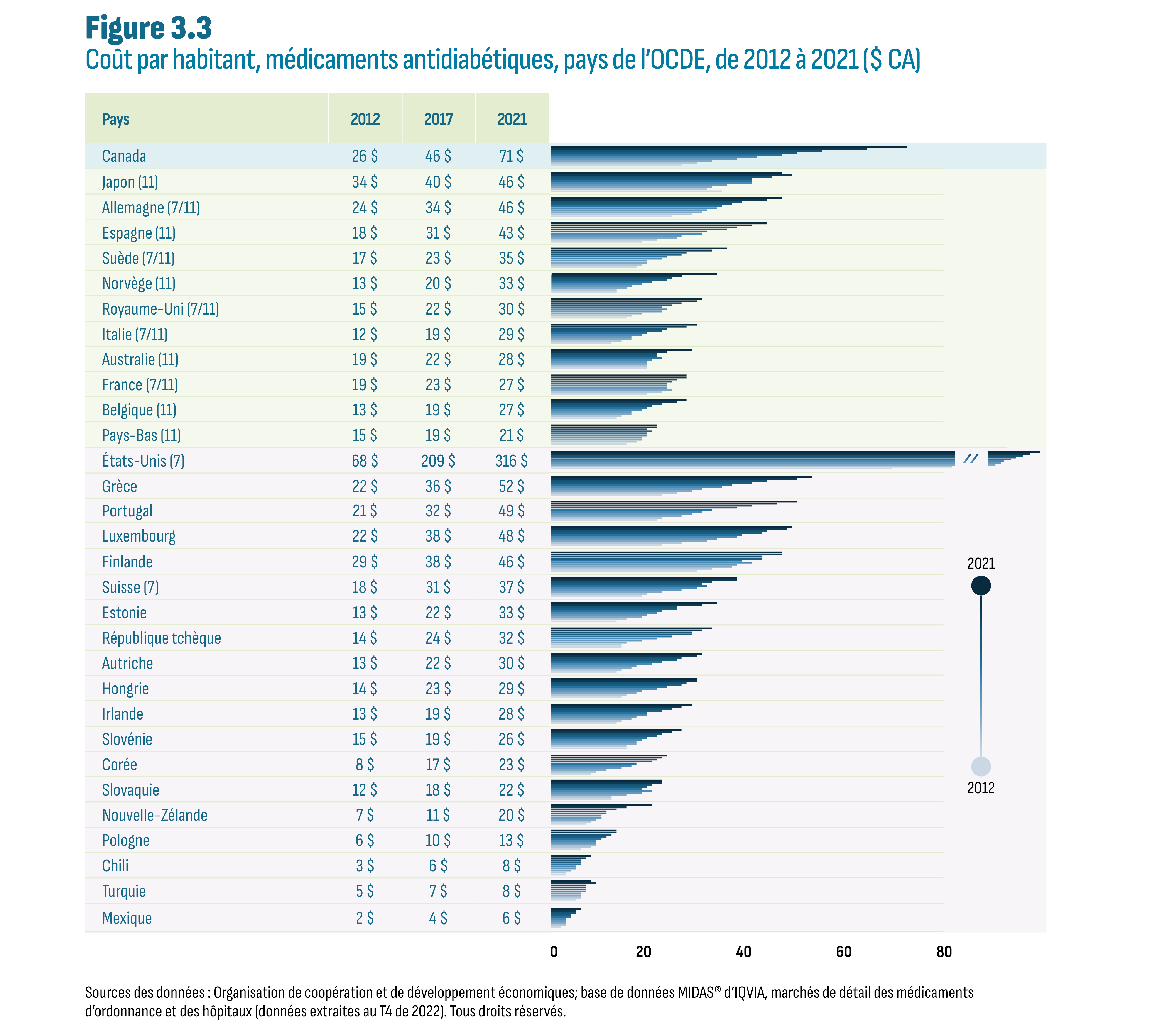
Description de la figure
Cette figure montre un graphique à barres du coût par habitant en dollars canadiens des médicaments antidiabétiques par pays et par année de 2012 à 2021. La figure indique également si chaque pays faisait partie de nos pays de comparaison du CEPMB7 ou du CEPMB11, avec 7 et/ou 11 entre parenthèses.
| Pays | 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 |
|---|---|---|---|---|---|---|---|---|---|---|
Canada |
26 $ |
29 $ |
32 $ |
37 $ |
41 $ |
46 $ |
49 $ |
54 $ |
63 $ |
71 $ |
Japon (11) |
34 $ |
31 $ |
32 $ |
35 $ |
40 $ |
40 $ |
40 $ |
44 $ |
48 $ |
46 $ |
Allemagne (7/11) |
24 $ |
28 $ |
30 $ |
31 $ |
33 $ |
34 $ |
36 $ |
38 $ |
43 $ |
46 $ |
Espagne (11) |
18 $ |
21 $ |
25 $ |
26 $ |
30 $ |
31 $ |
35 $ |
37 $ |
40 $ |
43 $ |
Suède (7/11) |
17 $ |
18 $ |
19 $ |
19 $ |
22 $ |
23 $ |
26 $ |
27 $ |
32 $ |
35 $ |
Norvège (11) |
13 $ |
13 $ |
15 $ |
16 $ |
18 $ |
20 $ |
23 $ |
24 $ |
26 $ |
33 $ |
Royaume-Uni (7/11) |
15 $ |
16 $ |
18 $ |
22 $ |
23 $ |
22 $ |
24 $ |
26 $ |
29 $ |
30 $ |
Italie (7/11) |
12 $ |
14 $ |
16 $ |
16 $ |
18 $ |
19 $ |
22 $ |
23 $ |
27 $ |
29 $ |
Australie (11) |
19 $ |
19 $ |
19 $ |
19 $ |
20 $ |
22 $ |
21 $ |
21 $ |
23 $ |
28 $ |
France (7/11) |
19 $ |
22 $ |
24 $ |
23 $ |
23 $ |
23 $ |
24 $ |
25 $ |
27 $ |
27 $ |
Belgique (11) |
13 $ |
14 $ |
16 $ |
16 $ |
18 $ |
19 $ |
20 $ |
22 $ |
25 $ |
27 $ |
Pays-Bas (11) |
15 $ |
17 $ |
18 $ |
18 $ |
19 $ |
19 $ |
20 $ |
19 $ |
21 $ |
21 $ |
États-Unis (7) |
68 $ |
80 $ |
112 $ |
167 $ |
196 $ |
209 $ |
232 $ |
259 $ |
291 $ |
316 $ |
Grèce |
22 $ |
25 $ |
28 $ |
30 $ |
34 $ |
36 $ |
40 $ |
43 $ |
49 $ |
52 $ |
Portugal |
21 $ |
22 $ |
26 $ |
28 $ |
30 $ |
32 $ |
37 $ |
40 $ |
45 $ |
49 $ |
Luxembourg |
22 $ |
26 $ |
31 $ |
33 $ |
37 $ |
38 $ |
42 $ |
43 $ |
47 $ |
48 $ |
Finlande |
29 $ |
32 $ |
36 $ |
37 $ |
40 $ |
38 $ |
42 $ |
42 $ |
46 $ |
46 $ |
Suisse (7) |
18 $ |
19 $ |
22 $ |
26 $ |
29 $ |
31 $ |
30 $ |
32 $ |
37 $ |
37 $ |
Estonie |
13 $ |
15 $ |
18 $ |
19 $ |
21 $ |
22 $ |
25 $ |
25 $ |
30 $ |
33 $ |
République tchèque |
14 $ |
14 $ |
15 $ |
18 $ |
21 $ |
24 $ |
28 $ |
28 $ |
30 $ |
32 $ |
Autriche |
13 $ |
14 $ |
16 $ |
17 $ |
20 $ |
22 $ |
25 $ |
26 $ |
29 $ |
30 $ |
Hongrie |
14 $ |
15 $ |
17 $ |
18 $ |
21 $ |
23 $ |
26 $ |
27 $ |
29 $ |
29 $ |
Irlande |
13 $ |
14 $ |
16 $ |
17 $ |
19 $ |
19 $ |
22 $ |
24 $ |
26 $ |
28 $ |
Slovénie |
15 $ |
15 $ |
17 $ |
17 $ |
18 $ |
19 $ |
21 $ |
22 $ |
24 $ |
26 $ |
Corée |
8 $ |
9 $ |
11 $ |
14 $ |
16 $ |
17 $ |
20 $ |
21 $ |
22 $ |
23 $ |
Slovaquie |
12 $ |
12 $ |
15 $ |
18 $ |
20 $ |
18 $ |
19 $ |
20 $ |
22 $ |
22 $ |
Nouvelle-Zélande |
7 $ |
8 $ |
9 $ |
10 $ |
10 $ |
11 $ |
11 $ |
13 $ |
15 $ |
20 $ |
Pologne |
6 $ |
8 $ |
9 $ |
9 $ |
9 $ |
10 $ |
11 $ |
12 $ |
13 $ |
13 $ |
Chili |
3 $ |
3 $ |
4 $ |
5 $ |
5 $ |
6 $ |
6 $ |
6 $ |
7 $ |
8 $ |
Turquie |
5 $ |
6 $ |
6 $ |
6 $ |
7 $ |
7 $ |
7 $ |
7 $ |
9 $ |
8 $ |
Mexique |
2 $ |
3 $ |
3 $ |
3 $ |
3 $ |
4 $ |
4 $ |
5 $ |
5 $ |
6 $ |
Sources des données : Organisation de coopération et de développement économiques; base de données MIDAS® d’IQVIA, marchés de détail des médicaments d’ordonnance et des hôpitaux (données extraites au T4 de 2022). Tous droits réservés.
Si le coût par habitant a augmenté dans tous les pays de l’OCDE (figure 3.3), la principale différence entre les pays est l’importance de cette augmentation. La figure 3.4 montre la répartition de tous les pays de l’OCDE en fonction de leur pourcentage respectif d’augmentation du coût par habitant depuis 2012. Chaque catégorie sur l’axe horizontal affiche une fourchette de taux de croissance annuel composé (TCAC), en pourcentage du coût par habitant, de la plus petite variation observée (0 % à 2,0 %) à la plus grande (18,1 % à 20,0 %). Trois pays du CEPMB11 ont connu une augmentation inférieure à 4 % du coût par habitant : le Japon (3,5 %), les Pays-Bas (3,6 %) et la France (3,9 %). Un TCAC de 8 % représente un doublement du coût par habitant au cours de cette période, et quatre pays se situaient dans cette fourchette : le R.-U. (7,6 %); la Suède (8,2 %); la Hongrie (8,4 %); la Suisse (8,4 %). Dans l’ensemble, les deux tiers (16) des pays ont connu des augmentations comprises entre 61 % et 100 %, et tous les pays du CEPMB11 ont connu une augmentation de plus de 8 %, y compris le Canada (11,7 %). Le CEPMB11 était divisé, avec 5 pays affichant des taux inférieurs à 8 % et 6 dépassant ces taux, tandis que d’autres pays de l’OCDE enregistraient plus souvent des augmentations supérieures à 8 % (15 pays contre 4).

Description de la figure
Il s’agit d’un graphique à colonnes empilées qui montre la répartition de tous les pays de l’OCDE en fonction de leur augmentation respective en pourcentage du coût par habitant au cours de la période de 2012 à 2021. Le nombre de pays est fourni pour chaque augmentation de deux points de pourcentage : 0 % à 2,0 %, 2,1 % à 4,0 %, etc. Le graphique met en évidence le fait que la croissance du coût par habitant ou CCPH pour le Canada était de 11,7 % et de 18,6 % pour les États-Unis.
| Croissance du coût par habitant de 2012 à 2021 | Nombre de pays | ||
|---|---|---|---|
| CEPMB11 | Autre pays de l’OCDE | Canada | |
0 % - 2,0 % |
0 |
0 |
|
2,1 % - 4,0 % |
3 |
0 |
|
4,1 % - 6,0 % |
1 |
2 |
|
6,1 % - 8,0 % |
2 |
2 |
|
8,1 % - 10,0 % |
4 |
8 |
|
10,1 % - 12,0 % |
1 |
4 |
1 |
12,1 % - 14,0 % |
0 |
2 |
|
/ / |
|
||
18,1 % - 20,0 % |
0 |
1 |
|
TCAC = taux de croissance annuel composé
Sources des données : Organisation de coopération et de développement économiques; base de données MIDAS® d’IQVIA, marchés de détail des médicaments d’ordonnance et des hôpitaux (données extraites au T4 de 2022). Tous droits réservés.
L’augmentation du coût par habitant, peu importe son ampleur, découle de la tendance croissante à prescrire des médicaments de nouvelle génération et des médicaments autres que l’insuline, comme il est précisé ci-dessous. Il convient également de souligner que les prix de l’insuline ont considérablement augmenté aux États-Unis au cours de la dernière décennie, plus particulièrement au cours de la première moitié de celle-ci. La figure 3.5 présente le coût par habitant en 2021 par sous-classe. Si le coût global par habitant varie d’un pays à l’autre, la répartition par sous-classe est comparable et illustre l’importance relative des sous-classes de médicaments de nouvelle génération et de médicaments autres que l’insuline (DPP-4, GLP-1, SGLT-2).

Description de la figure
Cette figure montre un graphique à barres horizontales empilées du coût par habitant en dollars canadiens de 2021 pour les médicaments antidiabétiques par pays et par sous-classe de médicaments. Le coût total par habitant est indiqué pour chaque pays. La figure indique également si chaque pays faisait partie de nos pays de comparaison du CEPMB7 ou du CEPMB11, avec 7 et/ou 11 entre parenthèses. L’axe horizontal du coût par habitant va de 0 $ à 80 $. Les barres des États-Unis pour les insulines, DPP-4, GLP-1 et SGLT-2 sont brisées pour les adapter au graphique en raison de leur taille relative. Pour les États-Unis, les sous-totaux du coût par habitant sont indiqués au-dessus des barres brisées pour les sous-classes des insulines (119 $); DPP-4 (40 $); GLP-1 (100 $) et SGLT-2 (55 $).
| Pays | Coût total par habitant | Autre | Metformine | Insulines | DPP-4 | GLP-1 | SGLT-2 |
|---|---|---|---|---|---|---|---|
Canada |
71 $ |
1,1 $ |
2,0 $ |
17,4 $ |
17,3 $ |
17,7 $ |
16,0 $ |
Japon (11) |
46 $ |
2,9 $ |
1,6 $ |
5,3 $ |
17,8 $ |
4,7 $ |
13,3 $ |
Allemagne (7/11) |
46 $ |
0,4 $ |
0,7 $ |
18,7 $ |
8,3 $ |
8,5 $ |
9,0 $ |
Espagne (11) |
43 $ |
0,8 $ |
0,6 $ |
10,3 $ |
14,2 $ |
7,6 $ |
9,2 $ |
Suède (7/11) |
35 $ |
0,1 $ |
0,5 $ |
12,0 $ |
4,3 $ |
12,3 $ |
6,0 $ |
Norvège (11) |
33 $ |
0,1 $ |
1,0 $ |
10,8 $ |
4,9 $ |
10,9 $ |
5,5 $ |
Royaume-Uni (7/11) |
30 $ |
0,7 $ |
2,7 $ |
10,0 $ |
6,0 $ |
5,0 $ |
5,5 $ |
Italie (7/11) |
29 $ |
1,2 $ |
1,6 $ |
10,1 $ |
4,6 $ |
7,7 $ |
3,7 $ |
Australie (11) |
28 $ |
0,6 $ |
0,9 $ |
7,7 $ |
5,9 $ |
6,4 $ |
6,0 $ |
France (7/11) |
27 $ |
1,3 $ |
1,8 $ |
10,6 $ |
5,3 $ |
7,7 $ |
0,6 $ |
Belgique (11) |
27 $ |
0,8 $ |
1,0 $ |
9,6 $ |
3,9 $ |
7,3 $ |
4,3 $ |
Pays-Bas (11) |
21 $ |
1,1 $ |
1,2 $ |
11,4 $ |
1,7 $ |
4,4 $ |
1,1 $ |
États-Unis (7) |
316 $ |
1,0 $ |
1,6 $ |
118,5 $ |
39,8 $ |
99,9 $ |
54,7 $ |
Grèce |
52 $ |
1,2 $ |
1,5 $ |
13,5 $ |
15,3 $ |
10,4 $ |
9,6 $ |
Portugal |
49 $ |
1,0 $ |
1,4 $ |
8,2 $ |
17,5 $ |
7,5 $ |
13,2 $ |
Luxembourg |
48 $ |
1,0 $ |
0,5 $ |
6,5 $ |
12,5 $ |
15,6 $ |
12,0 $ |
Finlande |
46 $ |
0,2 $ |
2,9 $ |
14,1 $ |
9,1 $ |
10,3 $ |
9,4 $ |
Suisse (7) |
37 $ |
0,8 $ |
0,7 $ |
11,1 $ |
7,4 $ |
9,4 $ |
7,9 $ |
Estonie |
33 $ |
1,1 $ |
1,5 $ |
10,6 $ |
4,3 $ |
10,9 $ |
4,9 $ |
République tchèque |
32 $ |
1,5 $ |
1,7 $ |
15,2 $ |
5,6 $ |
3,5 $ |
4,5 $ |
Autriche |
30 $ |
0,6 $ |
0,7 $ |
6,9 $ |
8,9 $ |
4,3 $ |
8,3 $ |
Hongrie |
29 $ |
2,2 $ |
1,8 $ |
11,7 $ |
4,1 $ |
5,1 $ |
3,9 $ |
Irlande |
28 $ |
0,6 $ |
0,9 $ |
7,8 $ |
5,6 $ |
7,3 $ |
5,3 $ |
Slovénie |
26 $ |
1,3 $ |
1,4 $ |
11,8 $ |
1,8 $ |
4,8 $ |
4,7 $ |
Corée |
23 $ |
3,9 $ |
1,5 $ |
3,8 $ |
10,1 $ |
1,0 $ |
2,5 $ |
Slovaquie |
22 $ |
2,8 $ |
1,3 $ |
9,3 $ |
3,6 $ |
2,5 $ |
2,7 $ |
Nouvelle-Zélande |
20 $ |
0,2 $ |
0,3 $ |
11,2 $ |
4,5 $ |
0,3 $ |
3,4 $ |
Pologne |
13 $ |
1,1 $ |
2,1 $ |
5,5 $ |
1,0 $ |
1,3 $ |
2,3 $ |
Chili |
8 $ |
0,0 $ |
2,6 $ |
2,0 $ |
1,3 $ |
1,0 $ |
1,1 $ |
Turquie |
8 $ |
0,9 $ |
0,5 $ |
3,1 $ |
2,1 $ |
0,1 $ |
1,3 $ |
Mexique |
6 $ |
0,3 $ |
1,0 $ |
1,3 $ |
1,6 $ |
0,3 $ |
1,1 $ |
Sources des données : Organisation de coopération et de développement économiques; base de données MIDAS® d’IQVIA, marchés de détail des médicaments d’ordonnance et des hôpitaux (données extraites au T4 de 2022). Tous droits réservés.
La transition vers les nouvelles sous-classes, notamment depuis l’arrivée des SGLT-2 au milieu des années 2010, est analysée dans la figure 3.6. Par exemple, le coût par habitant du Canada a augmenté de 26 $ depuis 2017, passant de 46 $ (2017) à 71 $ (2021). Les médicaments SGLT-2 et GLP-1 ont contribué respectivement à cette augmentation à raison de 9,8 $ et de 14,2 $, respectivement. Cela correspond à l’adoption d’une nouvelle classe (SGLT-2) et à l’incidence du sémaglutide sur l’expansion de la sous-classe des GLP-1. La contribution modeste de 2 $ des DPP-4 cadre avec une classe établie confrontée à la concurrence. Les insulines ont contribué à raison de 0,9 $, et tous les autres médicaments antidiabétiques ont atténué l’augmentation grâce à une diminution du coût par habitant de 0,9 $. Des résultats similaires sont observés pour l’ensemble du CEPMB11, et seule l’importance du changement varie. Cependant, alors que dans la plupart des pays les insulines ont contribué à une expansion modeste, certains pays ont connu l’effet contraire : le Japon (-0,8 $), la Suède (-1,3 $), l’Australie (-3,0 $) et les Pays-Bas (-3,2 $).

Description de la figure
Cette figure montre un tableau et un graphique à barres qui fournissent l’augmentation totale du coût par habitant de 2017 à 2021 par classe et par pays. Il montre également la contribution de chaque classe à l’augmentation en dollars et en pourcentage de l’augmentation totale. La figure indique également si chaque pays faisait partie de nos pays de comparaison du CEPMB7 ou du CEPMB11, avec 7 et/ou 11 entre parenthèses.
| Total | Changement par sous-classe | |||||
|---|---|---|---|---|---|---|
| SGLT-2 | GLP-1 | DPP-4 | Insulines | Autre | ||
Canada |
26 $ |
9,8 $ |
14,2 $ |
2,0 $ |
0,9 $ |
-0,9 $ |
Japon (11) |
6 $ |
9,0 $ |
2,6 $ |
-2,3 $ |
-0,8 $ |
-2,5 $ |
Allemagne (7/11) |
12 $ |
6,3 $ |
5,4 $ |
0,2 $ |
0,0 $ |
-0,1 $ |
Espagne (11) |
11 $ |
6,1 $ |
4,6 $ |
0,8 $ |
0,2 $ |
-0,2 $ |
Suède (7/11) |
12 $ |
4,6 $ |
8,0 $ |
0,8 $ |
-1,3 $ |
-0,2 $ |
Norvège (11) |
13 $ |
3,4 $ |
7,4 $ |
0,3 $ |
1,7 $ |
0,1 $ |
Royaume-Uni (7/11) |
8 $ |
3,4 $ |
2,6 $ |
1,0 $ |
0,5 $ |
0,2 $ |
Italie (7/11) |
10 $ |
2,7 $ |
5,7 $ |
0,8 $ |
1,2 $ |
-0,6 $ |
Australie (11) |
6 $ |
3,3 $ |
4,9 $ |
0,8 $ |
-3,0 $ |
-0,1 $ |
France (7/11) |
4 $ |
0,6 $ |
3,7 $ |
-0,3 $ |
0,8 $ |
-0,4 $ |
Belgique (11) |
8 $ |
3,4 $ |
4,4 $ |
-0,1 $ |
0,8 $ |
-0,1 $ |
Pays-Bas (11) |
2 $ |
0,7 $ |
3,1 $ |
0,3 $ |
-3,2 $ |
0,9 $ |
Sources des données : Organisation de coopération et de développement économiques; base de données MIDAS® d’IQVIA, marchés de détail des médicaments d’ordonnance et des hôpitaux (données extraites au T4 de 2022). Tous droits réservés.
Un examen plus approfondi des changements de l’utilisation indique que les variations du coût par habitant indiquées ci-dessus étaient la conséquence d’une augmentation de l’utilisation des médicaments de nouvelle génération et des médicaments autres que l’insuline relativement plus chers, et non d’une augmentation des prix. La figure 3.7 montre à la fois la croissance globale et l’évolution des parts de marché des unités (graphique A) et des coûts (graphique B) de ces sous-classes au cours de la dernière décennie (de 2012 à 2021). Les données sont présentées sous la forme d’une série de 10 colonnes empilées et regroupées pour chaque pays. Les données sont indexées, et le marché global déclaré pour les médicaments est fixé à une valeur de 1 en 2017 pour tous les pays (voir l’annexe A : Notes relatives à la méthodologie). Il est important de garder à l’esprit que les unités et les coûts ont des limites en tant que paramètres d’analyse de l’utilisation. Par exemple, les unités déclarées pour le sémaglutide (Ozempic), le principal GLP-1, sont comparativement faibles étant donné son schéma posologique d’une fois par semaine, mais les coûts restent considérables, étant donné son prix relativement plus élevé. Cela contraste avec les DPP-4 et les SGLT-2 qui sont pris une ou deux fois par jour. Ainsi, l’utilisation des GLP-1 sera sous-estimée lorsqu’elle est mesurée en unités et surestimée lorsqu’elle est mesurée en coûts.
Dans l’ensemble, les données internationales indiquent une transition de la prescription des DPP-4 vers les SGLT-2 à la suite du lancement de ces derniers. Cependant, il demeure difficile de savoir si la diminution supplémentaire des DPP-4 est attribuable au lancement d’Ozempic ou à la concurrence continue des SGLT-2. On ne sait pas non plus si la prescription des GLP-1 a supplanté les SGLT-2 ou si l’expansion des GLP-1 découle de la prescription d’une utilisation hors indication, étant donné les effets documentés du sémaglutide (Ozempic) sur la perte de poids. Il convient de noter que les médicaments de la sous-classe des SGLT-2 sont également indiqués pour le traitement de l’insuffisance cardiaque, même en l’absence de diabète. Il n’est pas possible de déterminer si ces médicaments ont été utilisés pour traiter le diabète ou l’insuffisance cardiaque.

Description de la figure
Cette figure présente deux graphiques à colonnes empilées des unités indexées (graphique A) et des coûts indexés (graphique B) par sous-classe, par année de 2012 à 2021, et par pays pour le Canada et les pays du CEPMB11. La figure indique également si chaque pays faisait partie de nos pays de comparaison du CEPMB7 ou du CEPMB11, avec 7 et/ou 11 entre parenthèses.
| A : Indice unitaire | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| Pays | Classe | 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 |
Canada |
DPP-4 |
0,2 |
0,4 |
0,5 |
0,6 |
0,7 |
0,8 |
0,8 |
0,9 |
0,9 |
0,9 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,1 |
0,2 |
0,2 |
0,3 |
0,4 |
0,5 |
0,7 |
|
Australie (11) |
DPP-4 |
0,3 |
0,4 |
0,5 |
0,6 |
0,6 |
0,7 |
0,8 |
0,8 |
0,9 |
0,9 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,1 |
0,1 |
0,3 |
0,4 |
0,5 |
0,6 |
0,7 |
|
Belgique (11) |
DPP-4 |
0,5 |
0,6 |
0,7 |
0,7 |
0,8 |
0,8 |
0,8 |
0,9 |
0,9 |
0,8 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
0,1 |
0,3 |
0,5 |
0,6 |
0,7 |
|
France (7/11) |
DPP-4 |
0,8 |
0,8 |
0,9 |
0,9 |
1,0 |
1,0 |
1,0 |
1,1 |
1,1 |
1,1 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
|
Allemagne (7/11) |
DPP-4 |
0,5 |
0,6 |
0,7 |
0,8 |
0,8 |
0,8 |
0,8 |
0,9 |
0,9 |
0,9 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,1 |
0,1 |
0,2 |
0,2 |
0,3 |
0,4 |
0,5 |
|
Italie (7/11) |
DPP-4 |
0,4 |
0,6 |
0,6 |
0,7 |
0,7 |
0,8 |
0,8 |
0,9 |
0,9 |
0,9 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
0,2 |
0,3 |
0,4 |
0,5 |
0,6 |
|
Japon (11) |
DPP-4 |
0,4 |
0,6 |
0,7 |
0,8 |
0,8 |
0,9 |
0,9 |
0,9 |
0,9 |
0,9 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
0,1 |
0,2 |
0,2 |
0,3 |
0,4 |
|
Pays-Bas (11) |
DPP-4 |
0,8 |
0,9 |
0,9 |
0,9 |
0,8 |
0,8 |
0,8 |
0,9 |
1,0 |
1,0 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
0,2 |
0,2 |
0,3 |
0,3 |
0,5 |
|
Norvège (11) |
DPP-4 |
0,4 |
0,4 |
0,5 |
0,6 |
0,7 |
0,8 |
0,8 |
0,9 |
0,8 |
0,8 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,1 |
0,1 |
0,2 |
0,3 |
0,4 |
0,5 |
0,6 |
|
Espagne (11) |
DPP-4 |
0,5 |
0,6 |
0,7 |
0,7 |
0,8 |
0,8 |
0,9 |
0,9 |
0,9 |
0,9 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
0,2 |
0,2 |
0,3 |
0,4 |
0,5 |
|
Suède (7/11) |
DPP-4 |
0,2 |
0,3 |
0,4 |
0,5 |
0,6 |
0,8 |
0,9 |
1,0 |
1,0 |
1,0 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,1 |
0,1 |
0,2 |
0,4 |
0,6 |
0,8 |
1,1 |
|
Royaume-Uni (7/11) |
DPP-4 |
0,2 |
0,3 |
0,4 |
0,5 |
0,7 |
0,7 |
0,8 |
0,9 |
0,9 |
0,9 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,2 |
0,3 |
0,3 |
0,4 |
0,6 |
0,7 |
|
| B : Indice du coût | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| Pays | Classe | 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 |
Canada |
DPP-4 |
0,2 |
0,3 |
0,4 |
0,5 |
0,5 |
0,6 |
0,7 |
0,7 |
0,7 |
0,7 |
GLP-1 |
0,1 |
0,1 |
0,1 |
0,1 |
0,1 |
0,1 |
0,2 |
0,3 |
0,5 |
0,7 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,1 |
0,2 |
0,2 |
0,3 |
0,4 |
0,6 |
0,7 |
|
Australie (11) |
DPP-4 |
0,4 |
0,5 |
0,4 |
0,4 |
0,5 |
0,6 |
0,6 |
0,6 |
0,6 |
0,7 |
GLP-1 |
0,1 |
0,1 |
0,1 |
0,1 |
0,1 |
0,2 |
0,2 |
0,3 |
0,4 |
0,7 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,1 |
0,2 |
0,3 |
0,4 |
0,5 |
0,6 |
0,7 |
|
Belgique (11) |
DPP-4 |
0,3 |
0,4 |
0,4 |
0,4 |
0,5 |
0,5 |
0,5 |
0,5 |
0,5 |
0,5 |
GLP-1 |
0,1 |
0,2 |
0,2 |
0,3 |
0,3 |
0,4 |
0,4 |
0,4 |
0,6 |
0,9 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
0,1 |
0,2 |
0,4 |
0,5 |
0,6 |
|
France (7/11) |
DPP-4 |
0,6 |
0,6 |
0,7 |
0,7 |
0,6 |
0,6 |
0,6 |
0,6 |
0,6 |
0,6 |
GLP-1 |
0,2 |
0,3 |
0,3 |
0,3 |
0,4 |
0,4 |
0,5 |
0,6 |
0,7 |
0,8 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
|
Allemagne (7/11) |
DPP-4 |
0,4 |
0,5 |
0,6 |
0,6 |
0,6 |
0,6 |
0,6 |
0,6 |
0,6 |
0,6 |
GLP-1 |
0,1 |
0,1 |
0,1 |
0,2 |
0,2 |
0,2 |
0,3 |
0,4 |
0,5 |
0,6 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,1 |
0,1 |
0,2 |
0,3 |
0,3 |
0,5 |
0,6 |
|
Italie (7/11) |
DPP-4 |
0,2 |
0,4 |
0,4 |
0,4 |
0,5 |
0,6 |
0,6 |
0,7 |
0,7 |
0,6 |
GLP-1 |
0,1 |
0,2 |
0,2 |
0,2 |
0,2 |
0,3 |
0,4 |
0,6 |
0,8 |
1,1 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
0,2 |
0,2 |
0,3 |
0,4 |
0,5 |
|
Japon (11) |
DPP-4 |
0,5 |
0,6 |
0,6 |
0,7 |
0,8 |
0,7 |
0,7 |
0,7 |
0,7 |
0,6 |
GLP-1 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
0,1 |
0,1 |
0,1 |
0,2 |
0,2 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,1 |
0,1 |
0,2 |
0,3 |
0,4 |
0,5 |
0,5 |
|
Pays-Bas (11) |
DPP-4 |
0,4 |
0,5 |
0,5 |
0,5 |
0,5 |
0,4 |
0,5 |
0,5 |
0,6 |
0,6 |
GLP-1 |
0,3 |
0,4 |
0,4 |
0,4 |
0,4 |
0,4 |
0,5 |
0,8 |
1,2 |
1,5 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
0,1 |
0,2 |
0,2 |
0,3 |
0,4 |
|
Norvège (11) |
DPP-4 |
0,2 |
0,3 |
0,3 |
0,4 |
0,4 |
0,4 |
0,5 |
0,5 |
0,5 |
0,5 |
GLP-1 |
0,1 |
0,2 |
0,2 |
0,2 |
0,3 |
0,3 |
0,4 |
0,5 |
0,7 |
1,1 |
|
SGLT-2 |
0,0 |
0,0 |
0,1 |
0,1 |
0,1 |
0,2 |
0,3 |
0,3 |
0,4 |
0,6 |
|
Espagne (11) |
DPP-4 |
0,4 |
0,5 |
0,5 |
0,6 |
0,7 |
0,7 |
0,8 |
0,7 |
0,7 |
0,7 |
GLP-1 |
0,0 |
0,1 |
0,1 |
0,1 |
0,1 |
0,2 |
0,2 |
0,2 |
0,3 |
0,4 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
0,2 |
0,2 |
0,3 |
0,4 |
0,5 |
|
Suède (7/11) |
DPP-4 |
0,1 |
0,2 |
0,2 |
0,2 |
0,3 |
0,4 |
0,4 |
0,5 |
0,5 |
0,5 |
GLP-1 |
0,1 |
0,2 |
0,2 |
0,3 |
0,4 |
0,5 |
0,6 |
0,8 |
1,1 |
1,4 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,1 |
0,2 |
0,3 |
0,4 |
0,5 |
0,7 |
|
Royaume-Uni (7/11) |
DPP-4 |
0,2 |
0,2 |
0,3 |
0,4 |
0,5 |
0,5 |
0,6 |
0,6 |
0,7 |
0,7 |
GLP-1 |
0,1 |
0,2 |
0,2 |
0,2 |
0,2 |
0,3 |
0,3 |
0,4 |
0,4 |
0,5 |
|
SGLT-2 |
0,0 |
0,0 |
0,0 |
0,0 |
0,2 |
0,2 |
0,3 |
0,4 |
0,5 |
0,6 |
|
Source des données : Base de données MIDAS® d’IQVIA, marchés de détail des médicaments d’ordonnance et des hôpitaux (données extraites au T4 de 2022). Tous droits réservés.
3.3 Payeurs canadiens
Cette sous-section porte sur l’évolution des dépenses en médicaments antidiabétiques par les régimes provinciaux (publics) et privés ainsi que des dépenses personnelles. La section commence par un aperçu des tendances en matière de parts de marché, suivi d’une analyse des trois principaux inducteurs de coûts : les habitudes d’utilisation, les prix des médicaments et la concurrence.
Qui paie les médicaments au Canada?
L’administration et la prestation des soins de santé au Canada constituent une responsabilité provinciale assujettie aux dispositions de la Loi canadienne sur la santé (LCS)Note de bas de page 8. En vertu de la LCS, les provinces doivent assurer l’accès aux visites chez le médecin et aux soins hospitaliers sans obstacle financier, mais elles ne sont pas tenues de fournir une couverture des médicaments en dehors du milieu hospitalier. Par conséquent, la couverture des médicaments varie d’une province à l’autre, chacune ayant sa propre combinaison de régimes publics et privés. Les régimes publics varient d’une province à l’autre en matière de médicaments couverts (listes de médicaments), de règles de partage des coûts (quotes-parts, franchises et plafonds) et de populations couvertes. Enfin, de nombreux Canadiens doivent payer eux-mêmes leurs médicaments (marché au comptant) soit parce qu’ils n’ont pas atteint la franchise de leur régime, soit parce qu’un médicament n’est pas couvert, ou qu’ils ne sont pas couverts par un régime.
Les deux exemples ci-dessous illustrent les approches politiques qui régissent les principaux programmes d’assurance-médicaments administrés par les provinces‡.
Exemple 1 : Premier payeur, approche universelle. Le régime équitable d’assurance-médicaments de la Colombie-Britannique couvre tous les résidents, quel que soit leur âge. La capacité de paiement du patient est prise en compte dans le programme au moyen d’une franchise basée sur le revenu (par exemple, la franchise est de 2 000 $* pour une famille dont le revenu net s’élève à 67 500 $†). Les dépenses relatives aux médicaments admissibles (figurant sur le formulaire) sont imputées à cette franchise, quelle que soit la source de paiement, qu’il s’agisse d’un assureur privé ou d’une contribution personnelle.
Exemple 2 : Approche mixte définie par la population. L’admissibilité au Programme de médicaments de l’Ontario est définie selon des critères établis. Il s’agit du premier payeur pour les personnes âgées (≥ 65 ans), les bénéficiaires de l’aide sociale et les jeunes de 24 ans ou moins qui ne sont pas couverts par un régime privé. Le partage des coûts est faible et seules les personnes âgées qui ne satisfont pas aux critères de « faible revenu » sont tenues de débourser une franchise de 100 $. Les résidents qui doivent faire face à des frais de médicaments importants peuvent avoir droit au programme Trillium s’ils remplissent les conditions pour une franchise fondée sur le revenu. Bien que cette franchise soit semblable à celle de la Colombie-Britannique, elle est administrée comme un « dernier payeur », ce qui signifie que seules les dépenses personnelles sont imputées à la franchise.
Remarques :
* Montant de la franchise indiqué dans le tableau des niveaux d’assistance du programme Fair PharmaCare (consulté en janvier 2023).
† Le montant de 67 500 $ correspond au « revenu médian après impôt, familles économiques et personnes hors famille économique » pour la Colombie-Britannique en 2020, comme déclaré par Statistique Canada.
‡ Les exemples fournis représentent les plus grands programmes; il ne s’agit pas d’une liste exhaustive.
Pour tous les segments de marché et dans toutes les provinces, l’accroissement des dépenses en médicaments antidiabétiques a été supérieur à la croissance du marché global des médicaments, ce qui a entraîné une augmentation de la part des médicaments antidiabétiques (voir la figure 3.8). Les résultats des différents segments de marché et des provinces ne varient que dans l’importance de cette évolution au fil du temps. À l’échelle nationale (graphique A), le marché de détail global a atteint une part de marchés de 10 %, et à l’échelle provinciale (graphique B), certaines provinces se sont approchées de 15 %.
Figure 3.8 Part de marché des antidiabétiques dans le marché global des médicaments, de 2012 à 2021
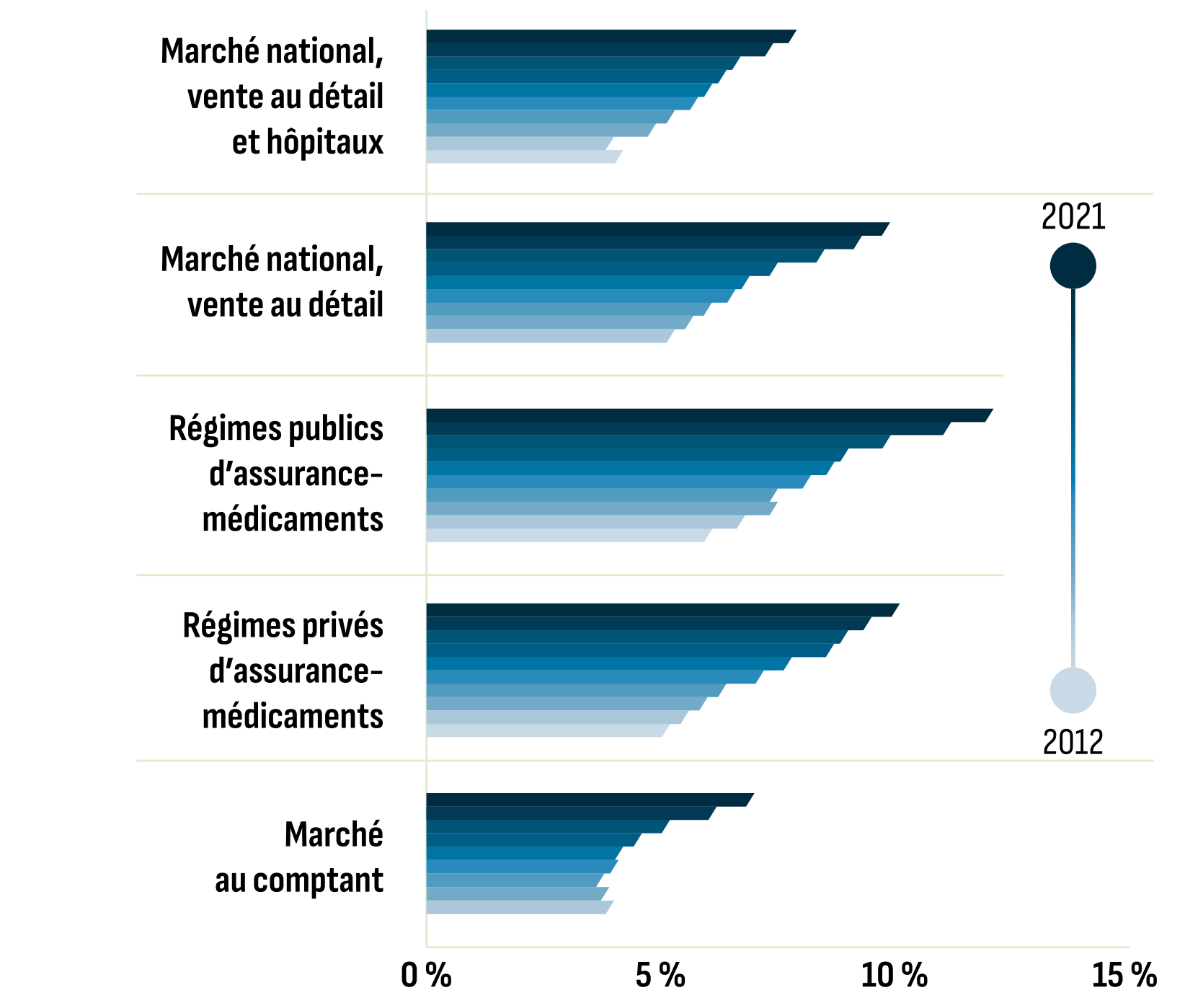
Description de la figure
Cette figure montre deux graphiques à barres qui illustrent la tendance de la part des coûts des médicaments antidiabétiques par rapport aux coûts totaux des médicaments par marché et par année de 2012 à 2021. Le graphique à barres (A) montre les résultats nationaux pour certains segments du marché.
A : Moyennes nationales
| 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | |
|---|---|---|---|---|---|---|---|---|---|---|
National, détail et hôpitaux |
4 % |
5 % |
5 % |
5 % |
6 % |
6 % |
6 % |
7 % |
7 % |
8 % |
National, détail |
0 % |
5 % |
6 % |
6 % |
7 % |
7 % |
8 % |
8 % |
9 % |
10 % |
Régimes d’assurance-médicaments publics |
6 % |
7 % |
7 % |
8 % |
8 % |
9 % |
9 % |
10 % |
11 % |
12 % |
Régimes d’assurance-médicaments privés |
5 % |
6 % |
6 % |
6 % |
7 % |
8 % |
9 % |
9 % |
9 % |
10 % |
Marché au comptant |
0 % |
4 % |
4 % |
4 % |
4 % |
4 % |
5 % |
5 % |
6 % |
7 % |
Sources des données (données extraites au T4 de 2022) :
- Échelle nationale, marchés de détail et des hôpitaux : Base de données MIDAS® d’IQVIA, tous droits réservés.
- Échelle nationale, marché de détail : Base de données Payer Insights d’IQVIA.
- Régimes publics d’assurance-médicaments : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé. La moyenne nationale ne comprend pas le Québec (voir la section « Méthodologie »). Les parts du Québec sur le graphique B sont estimées à partir de la base de données Payer Insights d’IQVIA.
- Régimes privés d’assurance-médicaments : Base de données sur les régimes d’assurance-médicaments privés d’IQVIA.
- Marché au comptant : Base de données Payer Insights d’IQVIA.

Description de la figure
Cette figure montre deux graphiques à barres qui illustrent la tendance de la part des coûts des médicaments antidiabétiques par rapport aux coûts totaux des médicaments par marché et par année de 2012 à 2021. Le graphique à barres (B) montre les résultats par province pour les régimes publics et les régimes privés.
B : Régimes d’assurance-médicaments publics et privés par province
| Régimes d’assurance-médicaments publics | |||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | ||||||||
C.-B. |
5 % |
6 % |
6 % |
5 % |
5 % |
5 % |
5 % |
5 % |
5 % |
6 % |
|||||||
AB |
5 % |
5 % |
6 % |
6 % |
7 % |
8 % |
9 % |
10 % |
12 % |
13 % |
|||||||
SK |
6 % |
6 % |
7 % |
7 % |
7 % |
7 % |
7 % |
7 % |
8 % |
8 % |
|||||||
MB |
4 % |
4 % |
4 % |
4 % |
4 % |
4 % |
4 % |
5 % |
5 % |
5 % |
|||||||
ON |
7 % |
8 % |
8 % |
9 % |
10 % |
10 % |
11 % |
12 % |
13 % |
14 % |
|||||||
QC |
S.o. |
5 % |
5 % |
6 % |
7 % |
7 % |
8 % |
9 % |
9 % |
10 % |
|||||||
NB |
4 % |
5 % |
5 % |
5 % |
6 % |
6 % |
7 % |
7 % |
8 % |
8 % |
|||||||
NE |
5 % |
6 % |
7 % |
7 % |
7 % |
7 % |
7 % |
7 % |
8 % |
9 % |
|||||||
Î.-P.-É. |
9 % |
9 % |
9 % |
9 % |
8 % |
9 % |
9 % |
10 % |
12 % |
15 % |
|||||||
T.-N.-L. |
6 % |
6 % |
7 % |
6 % |
6 % |
7 % |
7 % |
8 % |
9 % |
9 % |
|||||||
Sources des données (données extraites au T4 de 2022) :
- Régimes publics d’assurance-médicaments, toutes les provinces sauf le Québec : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
- Régimes publics d’assurance-médicaments, Québec seulement : Base de données Payer Insight d’IQVIA.
- Régimes privés d’assurance-médicaments : Base de données sur les régimes d’assurance-médicaments privés d’IQVIA.
Bien que les dépenses en médicaments antidiabétiques aient dépassé l’expansion du marché global des médicaments, les programmes publics de médicaments ont continué à couvrir environ la moitié des dépenses de cette catégorie chaque année. Comme le montre la figure 3.9 (graphique A), la part globale des dépenses des régimes publics était de 51 % en 2013, puis elle a baissé à 49 % en 2015 et 2016, et est demeurée à 52 % de 2019 à 2021. Cela s’est produit alors que les dépenses publiques pour tous les médicaments ont diminué de façon constante, passant de 48 % en 2013 à 44 % en 2021. À l’échelle des sous-classes, l’augmentation de la part publique des GLP-1 et des SGLT-2 correspond à l’évolution des décisions relatives à l’inscription sur les listes de médicaments assurés. Enfin, la part des dépenses du secteur public par province (figure 3.9, graphique B) correspond aux critères d’admissibilité aux régimes provinciaux et la couverture des médicaments (voir l’encadré : Qui paie les médicaments au Canada?).

Description de la figure
Ce graphique montre la part du secteur public dans les dépenses en médicaments. Le premier graphique montre la part par classe et par année. Le deuxième graphique montre la part en 2021 par classe et par province ou territoire.
| A: National, série temporelle 2013-2021 | |||||||||
|---|---|---|---|---|---|---|---|---|---|
| 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | |
Marché total |
48 % |
46 % |
46 % |
46 % |
46 % |
46 % |
45 % |
44 % |
44 % |
Tous les antidiabétiques |
51 % |
50 % |
49 % |
49 % |
51 % |
51 % |
52 % |
52 % |
52 % |
Autres antidiabétiques |
52 % |
49 % |
47 % |
46 % |
45 % |
41 % |
33 % |
31 % |
31 % |
Insulines |
54 % |
53 % |
54 % |
54 % |
54 % |
55 % |
56 % |
55 % |
55 % |
DPP-4 |
56 % |
58 % |
59 % |
61 % |
62 % |
62 % |
63 % |
63 % |
64 % |
GLP-1 |
4 % |
5 % |
9 % |
11 % |
13 % |
14 % |
17 % |
36 % |
41 % |
SGLT-2 |
0 % |
0 % |
12 % |
27 % |
42 % |
46 % |
50 % |
51 % |
53 % |
| B : Par administration et par sous-classe, 2021 | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|
| C.-B. | AB | SK | MB | ON | QC | NB | NE | Î.-P.-É. | T.-N.-L. | |
Marché total |
22 % |
44 % |
49 % |
25 % |
60 % |
60 % |
31 % |
29 % |
32 % |
27 % |
Tous les médicaments antidiabétiques |
34 % |
35 % |
57 % |
42 % |
47 % |
49 % |
29 % |
29 % |
26 % |
25 % |
Autres médicaments antidiabétiques |
15 % |
35 % |
32 % |
19 % |
30 % |
43 % |
20 % |
30 % |
18 % |
24 % |
Insulines |
37 % |
50 % |
61 % |
37 % |
62 % |
64 % |
43 % |
46 % |
45 % |
40 % |
DPP-4 |
23 % |
55 % |
50 % |
22 % |
69 % |
70 % |
34 % |
15 % |
7 % |
3 % |
GLP-1 |
12 % |
30 % |
29 % |
16 % |
50 % |
51 % |
17 % |
14 % |
29 % |
6 % |
SGLT-2 |
20 % |
50 % |
42 % |
18 % |
61 % |
59 % |
22 % |
19 % |
18 % |
6 % |
Source des données : Base de données Payer Insights d’IQVIA (données extraites au T4 de 2022).
Les figures 3.10 et 3.11 montrent les tendances d’utilisation à l’échelle provinciale pour les régimes publics et privés d’assurance-médicaments de 2012 à 2021. Dans les deux cas, des paramètres de normalisation ont été calculés afin de mieux comparer les tendances et les parts de marché entre les provinces. Les données de la figure 3.10 sont normalisées en fonction des dépenses de chaque régime pour la metformine (traitement médicamenteux de première intention pour le diabète de type 2). Autrement dit : « Pour chaque dollar dépensé pour la metformine en 2017, combien le programme a-t-il dépensé pour d’autres médicaments et comment cela a-t-il évolué au fil du temps? » Par ailleurs, les données de la figure 3.11 portent exclusivement sur l’utilisation en analysant les demandes de remboursement (médicaments d’ordonnance payés) plutôt que les coûts. Les résultats sont présentés sous la forme d’une série de 10 colonnes empilées et regroupées qui ont été indexées lorsque le total des demandes de remboursement est fixé à une en 2017 (voir l’annexe A : Notes relatives à la méthodologie).
Pour chaque dollar dépensé pour la metformine en 2017, les médicaments de nouvelle génération et les médicaments autres que l’insuline ont connu les plus fortes augmentations pour les régimes publics et privés d’assurance-médicaments (figure 3.10). L’augmentation la plus importante a été enregistrée par le régime public d’assurance-médicaments de l’Ontario, un résultat qui concorde avec la décision du régime d’inscrire les DPP-4, les GLP-1 et les SGLT-2 sur la liste des médicaments couverts sans restriction plutôt que d’en restreindre l’accès comme c’est le cas dans tous les autres programmes provinciaux. Pour chaque dollar de metformine dépensé en 2017, l’Ontario dépensera 47 $ en médicaments de nouvelle génération ou en médicaments autres que l’insuline en 2021, soit près du double des dépenses de l’Alberta (25 $) et le triple de celles du Nouveau-Brunswick (15 $). Les dépenses en médicaments GLP-1 étaient pratiquement inexistantes dans les régimes provinciaux pendant la majeure partie de la période analysée, jusqu’à ce que certaines provinces inscrivent le sémaglutide (Ozempic) sur la liste des médicaments assurés. Toutefois, cette sous-classe représentait une part de marchés plus importante dans les régimes privés d’assurance-médicaments où l’accès était généralement moins restreint. Les médias ont accordé une attention considérable à la mesure dans laquelle le sémaglutide (Ozempic) est prescrit pour une utilisation hors indication pour la perte de poids. Cependant, les bases de données administratives ne comprennent pas le motif de la prescription et cette question n’a pas été évaluée. Enfin, l’insuline est demeurée relativement stable, en raison de l’arrivée sur le marché de l’insuline dégludec (Tresiba), des politiques sur les biosimilaires relatives à l’insuline glargine (Lantus) et du changement de statut des insulines à action prolongée relativement aux listes de médicaments. Celles-ci sont examinées plus loin dans la présente sous-section.
Une analyse des demandes de remboursement (médicaments d’ordonnance payés) de la figure 3.11 révèle des tendances semblables et confirme que l’expansion des GLP-1 n’est pas uniquement attribuable au coût de ces médicaments. Dans le secteur public, l’arrivée des SGLT-2 coïncide avec un ralentissement de l’expansion des DPP-4 bien avant l’inscription du sémaglutide (Ozempic) sur les listes de médicaments, mais ce dernier a probablement contribué à une nouvelle érosion du marché de la sous-classe des DPP-4. Enfin, l’expansion des SGLT-2 est probablement entraînée par les patients avec ou sans diagnostic de diabète, car ces médicaments sont également indiqués pour l’insuffisance cardiaque.
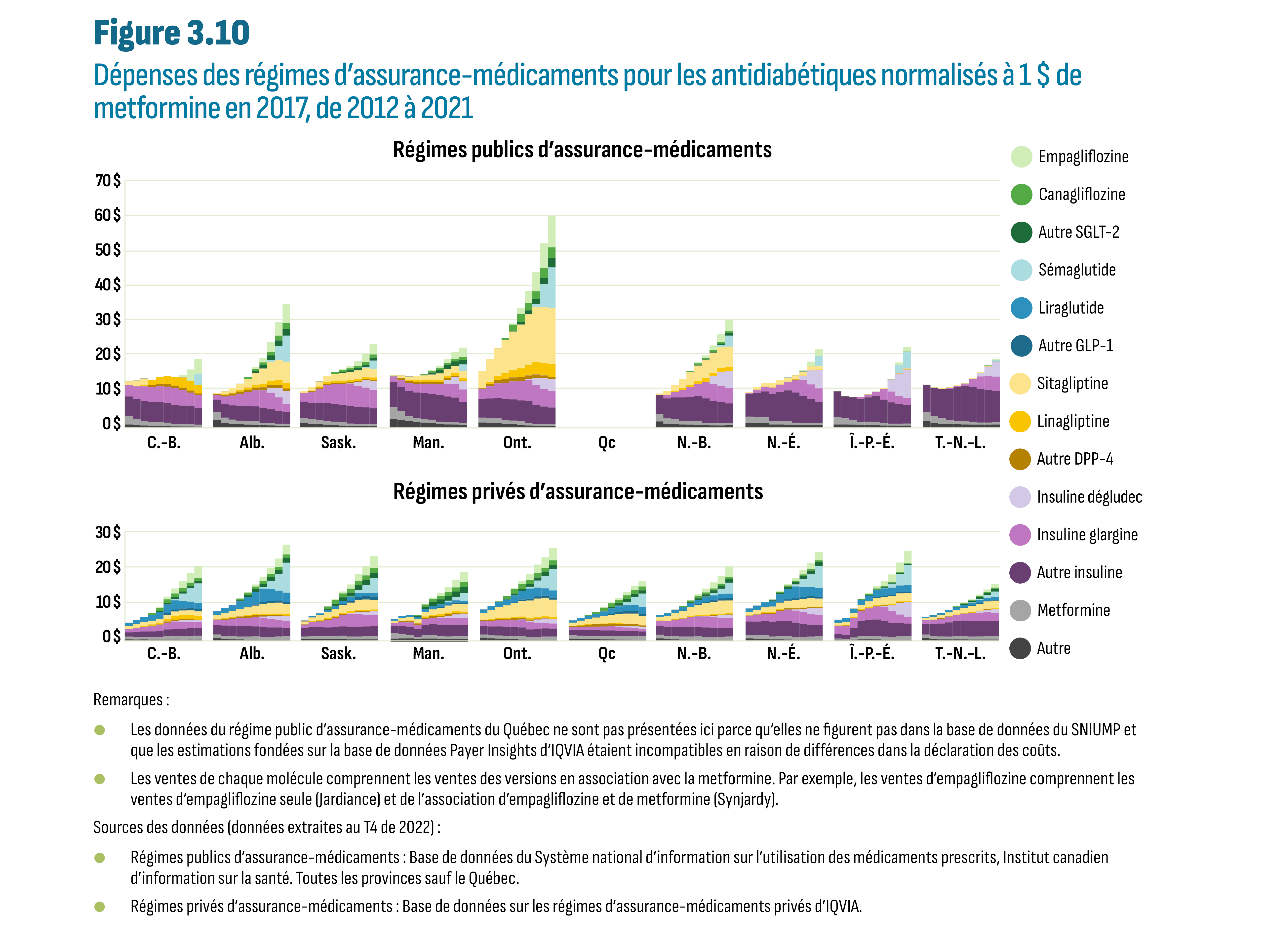
Description de la figure
Cette figure montre deux graphiques à colonnes empilées qui montrent les dépenses des régimes d’assurance-médicaments normalisées à 1 $ de Metformine en 2017, de 2012 à 2021. Les données sont présentées par médicament et classe de médicaments, par administration. Le premier graphique montre les données des régimes publics d’assurance-médicaments et le deuxième graphique montre les données des régimes privés d’assurance-médicaments.
Remarques :
- Les données du régime public d’assurance-médicaments du Québec ne sont pas présentées ici parce qu’elles ne sont pas incluses dans la base de données du SNIUMP et que les estimations basées sur la base de données IQVIA Payer Insights étaient incompatibles en raison des différences de déclaration des coûts.
- Les ventes de chaque molécule comprennent les ventes des versions en association avec la Metformine. Par exemple, les ventes d’Empagliflozine comprennent à la fois les ventes d’Empagliflozine seule (Jardiance) et d’Empagliflozine en association avec la Metformine (Synjardy).
| Régimes d'assurance-médicaments publics | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | ||
C.-B. |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,77 $ |
3,23 $ |
4,27 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
3,26 $ |
|
Liraglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Autre GLP-1 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Sitagliptine |
1,07 $ |
1,54 $ |
1,75 $ |
0,10 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Linagliptine |
0,02 $ |
0,16 $ |
0,42 $ |
1,40 $ |
1,86 $ |
2,20 $ |
2,59 $ |
2,94 $ |
2,83 $ |
2,42 $ |
|
Autre DPP-4 |
0,00 $ |
0,00 $ |
0,07 $ |
0,60 $ |
0,73 $ |
0,75 $ |
0,75 $ |
0,70 $ |
0,58 $ |
0,40 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Insuline glargine |
3,26 $ |
3,69 $ |
4,15 $ |
4,36 $ |
4,56 $ |
4,73 $ |
4,80 $ |
4,45 $ |
3,81 $ |
3,72 $ |
|
Autre insulines |
5,54 $ |
5,64 $ |
5,77 $ |
5,81 $ |
5,80 $ |
5,67 $ |
5,54 $ |
5,41 $ |
5,35 $ |
4,85 $ |
|
Metformine |
2,52 $ |
1,82 $ |
1,34 $ |
1,05 $ |
1,04 $ |
1,00 $ |
0,65 $ |
0,60 $ |
0,62 $ |
0,58 $ |
|
Autre |
0,98 $ |
0,80 $ |
0,70 $ |
0,58 $ |
0,55 $ |
0,50 $ |
0,43 $ |
0,41 $ |
0,40 $ |
0,36 $ |
|
AB |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,13 $ |
0,63 $ |
1,37 $ |
2,80 $ |
4,00 $ |
5,40 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,06 $ |
0,48 $ |
0,70 $ |
0,77 $ |
1,05 $ |
1,39 $ |
1,66 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,54 $ |
0,99 $ |
1,31 $ |
1,55 $ |
1,94 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,50 $ |
4,10 $ |
7,61 $ |
|
Liraglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Autre GLP-1 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Sitagliptine |
0,27 $ |
0,86 $ |
1,28 $ |
1,80 $ |
2,41 $ |
3,34 $ |
4,35 $ |
5,45 $ |
5,84 $ |
6,15 $ |
|
Linagliptine |
0,04 $ |
0,15 $ |
0,27 $ |
0,43 $ |
0,62 $ |
0,83 $ |
1,06 $ |
1,35 $ |
1,43 $ |
1,48 $ |
|
Autre DPP-4 |
0,27 $ |
0,47 $ |
0,58 $ |
0,66 $ |
0,67 $ |
0,77 $ |
0,82 $ |
0,81 $ |
0,74 $ |
0,67 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,04 $ |
1,33 $ |
2,72 $ |
3,80 $ |
|
Insuline glargine |
1,30 $ |
2,20 $ |
2,85 $ |
3,49 $ |
4,10 $ |
4,63 $ |
5,06 $ |
4,79 $ |
3,99 $ |
2,29 $ |
|
Autre insulines |
3,59 $ |
3,87 $ |
4,06 $ |
4,21 $ |
4,31 $ |
4,32 $ |
4,29 $ |
4,03 $ |
3,64 $ |
3,41 $ |
|
Metformine |
2,20 $ |
1,52 $ |
1,25 $ |
1,04 $ |
0,99 $ |
1,00 $ |
0,68 $ |
0,58 $ |
0,58 $ |
0,60 $ |
|
Autre |
2,33 $ |
1,46 $ |
1,15 $ |
1,05 $ |
0,96 $ |
0,86 $ |
0,78 $ |
0,72 $ |
0,60 $ |
0,58 $ |
|
SK |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,06 $ |
0,23 $ |
0,57 $ |
1,34 $ |
2,21 $ |
3,02 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,08 $ |
0,45 $ |
0,54 $ |
0,58 $ |
0,67 $ |
0,79 $ |
0,92 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,32 $ |
0,50 $ |
0,62 $ |
0,72 $ |
0,85 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,18 $ |
2,42 $ |
|
Liraglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Autre GLP-1 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Sitagliptine |
0,53 $ |
1,01 $ |
1,42 $ |
1,76 $ |
2,03 $ |
2,17 $ |
2,33 $ |
2,43 $ |
2,56 $ |
2,43 $ |
|
Linagliptine |
0,03 $ |
0,18 $ |
0,31 $ |
0,44 $ |
0,56 $ |
0,61 $ |
0,66 $ |
0,73 $ |
0,76 $ |
0,71 $ |
|
Autre DPP-4 |
0,09 $ |
0,24 $ |
0,36 $ |
0,40 $ |
0,39 $ |
0,35 $ |
0,31 $ |
0,27 $ |
0,24 $ |
0,20 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,07 $ |
1,08 $ |
2,15 $ |
2,74 $ |
|
Insuline glargine |
2,41 $ |
3,19 $ |
4,16 $ |
5,11 $ |
5,72 $ |
6,07 $ |
6,40 $ |
6,03 $ |
5,70 $ |
5,26 $ |
|
Autre insuline |
4,77 $ |
4,67 $ |
4,88 $ |
5,24 $ |
5,12 $ |
4,94 $ |
5,08 $ |
4,94 $ |
4,80 $ |
4,52 $ |
|
Metformine |
1,31 $ |
1,28 $ |
1,14 $ |
1,02 $ |
0,99 $ |
1,00 $ |
0,72 $ |
0,60 $ |
0,61 $ |
0,61 $ |
|
Autre |
1,48 $ |
1,17 $ |
1,08 $ |
0,93 $ |
0,81 $ |
0,65 $ |
0,53 $ |
0,49 $ |
0,48 $ |
0,49 $ |
|
MB |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,05 $ |
0,28 $ |
0,64 $ |
1,09 $ |
1,91 $ |
2,68 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,36 $ |
0,52 $ |
0,55 $ |
0,61 $ |
0,74 $ |
0,85 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,57 $ |
0,95 $ |
1,07 $ |
1,23 $ |
1,33 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
1,88 $ |
|
Liraglutide |
0,00 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,00 $ |
0,01 $ |
0,00 $ |
|
Autre GLP-1 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Sitagliptine |
0,19 $ |
0,67 $ |
0,94 $ |
1,15 $ |
1,26 $ |
1,49 $ |
1,78 $ |
1,96 $ |
2,12 $ |
1,99 $ |
|
Linagliptine |
0,00 $ |
0,11 $ |
0,30 $ |
0,45 $ |
0,55 $ |
0,59 $ |
0,69 $ |
0,76 $ |
0,81 $ |
0,78 $ |
|
Autre DPP-4 |
0,11 $ |
0,43 $ |
0,57 $ |
0,61 $ |
0,58 $ |
0,54 $ |
0,53 $ |
0,46 $ |
0,42 $ |
0,25 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,08 $ |
1,09 $ |
1,99 $ |
2,31 $ |
|
Insuline glargine |
1,66 $ |
2,01 $ |
2,28 $ |
2,51 $ |
2,74 $ |
2,90 $ |
3,18 $ |
3,68 $ |
3,82 $ |
3,66 $ |
|
Autre insulines |
7,10 $ |
7,09 $ |
7,27 $ |
7,33 $ |
7,46 $ |
7,45 $ |
7,63 $ |
7,44 $ |
7,17 $ |
6,07 $ |
|
Metformine |
3,48 $ |
2,58 $ |
1,41 $ |
1,11 $ |
1,00 $ |
1,00 $ |
0,69 $ |
0,58 $ |
0,59 $ |
0,51 $ |
|
Autre |
2,56 $ |
2,21 $ |
2,01 $ |
1,74 $ |
1,51 $ |
1,39 $ |
1,10 $ |
1,01 $ |
0,97 $ |
0,83 $ |
|
ON |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,37 $ |
1,70 $ |
3,57 $ |
5,61 $ |
7,14 $ |
8,98 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,48 $ |
1,96 $ |
2,27 $ |
2,07 $ |
2,30 $ |
2,74 $ |
3,10 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,04 $ |
0,76 $ |
1,14 $ |
1,46 $ |
1,89 $ |
2,68 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,76 $ |
6,54 $ |
11,63 $ |
|
Liraglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Autre GLP-1 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Sitagliptine |
4,90 $ |
6,56 $ |
8,07 $ |
9,59 $ |
11,13 $ |
12,61 $ |
14,49 $ |
15,87 $ |
16,07 $ |
16,20 $ |
|
Linagliptine |
0,05 $ |
0,56 $ |
1,04 $ |
1,57 $ |
2,07 $ |
2,60 $ |
3,12 $ |
3,57 $ |
3,64 $ |
3,67 $ |
|
Autre DPP-4 |
0,27 $ |
0,69 $ |
0,97 $ |
1,14 $ |
1,17 $ |
1,13 $ |
1,05 $ |
0,97 $ |
0,86 $ |
0,61 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,26 $ |
2,17 $ |
3,05 $ |
3,42 $ |
|
Insuline glargine |
2,80 $ |
3,50 $ |
4,18 $ |
4,73 $ |
5,15 $ |
5,53 $ |
6,06 $ |
5,60 $ |
5,05 $ |
4,82 $ |
|
Autre insulines |
5,35 $ |
5,62 $ |
5,83 $ |
6,05 $ |
6,10 $ |
6,03 $ |
6,39 $ |
5,49 $ |
5,04 $ |
4,77 $ |
|
Metformine |
1,42 $ |
1,42 $ |
1,42 $ |
1,13 $ |
1,03 $ |
1,00 $ |
0,66 $ |
0,55 $ |
0,55 $ |
0,58 $ |
|
Autre |
1,55 $ |
1,42 $ |
1,39 $ |
1,14 $ |
1,08 $ |
0,86 $ |
0,68 $ |
0,61 $ |
0,56 $ |
0,52 $ |
|
QC |
Empagliflozine |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
Canagliflozine |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Autre SGLT-2 |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Sémaglutide |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Liraglutide |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Autre GLP-1 |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Sitagliptine |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Linagliptine |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Autre DPP-4 |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Insuline dégludec |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Insuline glargine |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Autre insulines |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Metformine |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
Autre |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
S.o. |
|
NB |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,05 $ |
0,41 $ |
0,69 $ |
1,28 $ |
2,15 $ |
3,16 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,37 $ |
0,54 $ |
0,49 $ |
0,49 $ |
0,49 $ |
0,52 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,11 $ |
0,22 $ |
0,31 $ |
0,43 $ |
0,72 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,55 $ |
3,15 $ |
|
Liraglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Autre GLP-1 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Sitagliptine |
0,38 $ |
0,97 $ |
1,72 $ |
2,65 $ |
3,61 $ |
4,47 $ |
5,20 $ |
5,79 $ |
6,12 $ |
5,94 $ |
|
Linagliptine |
0,01 $ |
0,13 $ |
0,32 $ |
0,50 $ |
0,70 $ |
0,86 $ |
0,94 $ |
1,00 $ |
1,06 $ |
1,07 $ |
|
Autre DPP-4 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,03 $ |
0,05 $ |
0,05 $ |
0,06 $ |
0,06 $ |
0,04 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,04 $ |
2,20 $ |
3,94 $ |
4,83 $ |
|
Insuline glargine |
0,10 $ |
0,94 $ |
1,51 $ |
2,13 $ |
2,78 $ |
3,44 $ |
4,74 $ |
4,82 $ |
4,63 $ |
4,51 $ |
|
Autre insulines |
5,47 $ |
5,80 $ |
6,28 $ |
6,72 $ |
7,01 $ |
7,23 $ |
7,05 $ |
6,51 $ |
6,20 $ |
5,70 $ |
|
Metformine |
2,06 $ |
1,51 $ |
1,41 $ |
1,07 $ |
0,97 $ |
1,00 $ |
0,68 $ |
0,58 $ |
0,60 $ |
0,61 $ |
|
Autre |
1,86 $ |
1,19 $ |
1,09 $ |
0,98 $ |
0,95 $ |
0,88 $ |
0,76 $ |
0,71 $ |
0,70 $ |
0,73 $ |
|
NE |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,03 $ |
0,47 $ |
1,19 $ |
1,99 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,02 $ |
0,02 $ |
0,03 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,03 $ |
0,04 $ |
0,05 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,11 $ |
2,77 $ |
|
Liraglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,00 $ |
0,00 $ |
|
Autre GLP-1 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Sitagliptine |
0,41 $ |
0,80 $ |
1,04 $ |
1,23 $ |
1,23 $ |
1,14 $ |
1,14 $ |
1,12 $ |
1,11 $ |
1,02 $ |
|
Linagliptine |
0,00 $ |
0,01 $ |
0,03 $ |
0,03 $ |
0,03 $ |
0,04 $ |
0,04 $ |
0,04 $ |
0,05 $ |
0,05 $ |
|
Autre DPP-4 |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,01 $ |
0,02 $ |
0,02 $ |
0,02 $ |
0,01 $ |
0,01 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
1,33 $ |
4,04 $ |
5,38 $ |
|
Insuline glargine |
0,16 $ |
0,91 $ |
1,36 $ |
1,75 $ |
2,13 $ |
2,48 $ |
3,73 $ |
4,52 $ |
4,19 $ |
3,96 $ |
|
Autre insulines |
6,57 $ |
7,04 $ |
7,49 $ |
7,87 $ |
8,38 $ |
8,89 $ |
8,70 $ |
7,80 $ |
6,93 $ |
6,05 $ |
|
Metformine |
1,80 $ |
1,66 $ |
1,63 $ |
1,01 $ |
0,97 $ |
1,00 $ |
0,69 $ |
0,60 $ |
0,63 $ |
0,63 $ |
|
Autre |
1,46 $ |
1,37 $ |
1,37 $ |
0,98 $ |
0,98 $ |
0,91 $ |
0,79 $ |
0,77 $ |
0,77 $ |
0,74 $ |
|
Î.-P.-É. |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,02 $ |
0,04 $ |
0,15 $ |
0,71 $ |
1,21 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,03 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,02 $ |
0,02 $ |
0,01 $ |
0,02 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,09 $ |
2,24 $ |
4,83 $ |
|
Liraglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Autre GLP-1 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Sitagliptine |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,06 $ |
0,09 $ |
0,11 $ |
0,14 $ |
0,17 $ |
0,26 $ |
|
Linagliptine |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,03 $ |
0,03 $ |
0,05 $ |
0,06 $ |
0,07 $ |
0,07 $ |
|
Autre DPP-4 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,00 $ |
0,01 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,07 $ |
3,25 $ |
6,44 $ |
8,14 $ |
|
Insuline glargine |
0,01 $ |
0,01 $ |
0,01 $ |
0,46 $ |
0,79 $ |
1,15 $ |
3,04 $ |
3,12 $ |
2,27 $ |
2,00 $ |
|
Autre insulines |
7,35 $ |
6,33 $ |
6,44 $ |
6,63 $ |
7,01 $ |
7,39 $ |
6,74 $ |
6,12 $ |
5,70 $ |
5,39 $ |
|
Metformine |
2,16 $ |
1,74 $ |
1,40 $ |
1,02 $ |
0,96 $ |
1,00 $ |
0,69 $ |
0,57 $ |
0,59 $ |
0,59 $ |
|
Autre |
0,99 $ |
0,99 $ |
0,96 $ |
0,74 $ |
0,81 $ |
0,75 $ |
0,69 $ |
0,66 $ |
0,64 $ |
0,66 $ |
|
T.-N.-L. |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,01 $ |
0,02 $ |
0,15 $ |
0,40 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,02 $ |
0,03 $ |
0,02 $ |
0,03 $ |
0,03 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,01 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,11 $ |
0,39 $ |
|
Liraglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Autre GLP-1 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Sitagliptine |
0,09 $ |
0,15 $ |
0,19 $ |
0,21 $ |
0,25 $ |
0,22 $ |
0,18 $ |
0,18 $ |
0,16 $ |
0,17 $ |
|
Linagliptine |
0,00 $ |
0,02 $ |
0,03 $ |
0,03 $ |
0,03 $ |
0,03 $ |
0,02 $ |
0,02 $ |
0,01 $ |
0,01 $ |
|
Autre DPP-4 |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
1,06 $ |
2,74 $ |
4,11 $ |
|
Insuline glargine |
0,01 $ |
0,01 $ |
0,04 $ |
0,17 $ |
0,29 $ |
0,45 $ |
2,21 $ |
3,55 $ |
3,98 $ |
4,14 $ |
|
Autre insulines |
7,70 $ |
8,12 $ |
8,50 $ |
9,04 $ |
9,69 $ |
10,09 $ |
10,21 $ |
9,72 $ |
9,38 $ |
9,07 $ |
|
Metformine |
2,64 $ |
1,95 $ |
1,54 $ |
1,12 $ |
1,00 $ |
1,00 $ |
0,68 $ |
0,59 $ |
0,59 $ |
0,60 $ |
|
Autre |
1,98 $ |
1,40 $ |
1,18 $ |
1,09 $ |
1,05 $ |
0,99 $ |
0,96 $ |
0,95 $ |
0,95 $ |
0,97 $ |
|
| Régimes d’assurance-médicaments privés | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | ||
C.-B. |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,25 $ |
0,78 $ |
1,44 $ |
2,09 $ |
2,78 $ |
3,35 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,11 $ |
0,60 $ |
0,91 $ |
1,06 $ |
0,98 $ |
0,99 $ |
1,00 $ |
0,96 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,09 $ |
0,26 $ |
0,43 $ |
0,52 $ |
0,59 $ |
0,61 $ |
0,64 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,47 $ |
2,14 $ |
3,88 $ |
5,63 $ |
|
Liraglutide |
0,94 $ |
1,15 $ |
1,36 $ |
1,57 $ |
1,90 $ |
2,53 $ |
2,67 $ |
2,15 $ |
1,90 $ |
1,79 $ |
|
Autre GLP-1 |
0,02 $ |
0,02 $ |
0,02 $ |
0,02 $ |
0,12 $ |
0,39 $ |
0,56 $ |
0,58 $ |
0,63 $ |
0,63 $ |
|
Sitagliptine |
0,80 $ |
1,01 $ |
1,16 $ |
1,05 $ |
1,02 $ |
1,18 $ |
1,31 $ |
1,34 $ |
1,33 $ |
1,23 $ |
|
Linagliptine |
0,03 $ |
0,07 $ |
0,15 $ |
0,37 $ |
0,51 $ |
0,78 $ |
1,01 $ |
1,17 $ |
1,23 $ |
1,14 $ |
|
Autre DPP-4 |
0,08 $ |
0,10 $ |
0,13 $ |
0,23 $ |
0,26 $ |
0,31 $ |
0,34 $ |
0,33 $ |
0,30 $ |
0,22 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,20 $ |
0,37 $ |
0,46 $ |
0,51 $ |
|
Insuline glargine |
0,90 $ |
1,11 $ |
1,29 $ |
1,43 $ |
1,61 $ |
1,96 $ |
2,13 $ |
2,04 $ |
1,82 $ |
1,77 $ |
|
Autre insulines |
1,24 $ |
1,39 $ |
1,54 $ |
1,65 $ |
1,71 $ |
1,95 $ |
2,12 $ |
2,14 $ |
2,17 $ |
2,13 $ |
|
Metformine |
0,79 $ |
0,76 $ |
0,75 $ |
0,72 $ |
0,80 $ |
1,00 $ |
0,99 $ |
1,02 $ |
1,11 $ |
1,15 $ |
|
Autre |
0,43 $ |
0,39 $ |
0,40 $ |
0,36 $ |
0,35 $ |
0,36 $ |
0,35 $ |
0,34 $ |
0,35 $ |
0,35 $ |
|
AB |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,22 $ |
0,62 $ |
1,20 $ |
1,78 $ |
2,33 $ |
2,83 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,09 $ |
0,55 $ |
0,70 $ |
0,78 $ |
0,79 $ |
0,89 $ |
1,01 $ |
1,08 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,23 $ |
0,62 $ |
0,85 $ |
0,95 $ |
1,07 $ |
1,14 $ |
1,29 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,45 $ |
2,23 $ |
4,77 $ |
8,63 $ |
|
Liraglutide |
1,09 $ |
1,49 $ |
1,72 $ |
2,13 $ |
2,83 $ |
3,54 $ |
3,91 $ |
3,48 $ |
2,88 $ |
2,64 $ |
|
Autre GLP-1 |
0,01 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,09 $ |
0,32 $ |
0,55 $ |
0,62 $ |
0,57 $ |
0,55 $ |
|
Sitagliptine |
1,22 $ |
1,42 $ |
1,67 $ |
2,00 $ |
2, 23 $ |
2,48 $ |
2,86 $ |
3,11 $ |
3,14 $ |
3,08 $ |
|
Linagliptine |
0,03 $ |
0,11 $ |
0,17 $ |
0,24 $ |
0,28 $ |
0,31 $ |
0,35 $ |
0,39 $ |
0,37 $ |
0,34 $ |
|
Autre DPP-4 |
0,22 $ |
0,30 $ |
0,40 $ |
0,47 $ |
0,46 $ |
0,43 $ |
0,38 $ |
0,33 $ |
0,27 $ |
0,21 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,02 $ |
0,31 $ |
0,73 $ |
1,19 $ |
1,40 $ |
|
Insuline glargine |
1,33 $ |
1,68 $ |
1,95 $ |
2,19 $ |
2,49 $ |
2,73 $ |
2,76 $ |
2,49 $ |
2,17 $ |
1,92 $ |
|
Autre insulines |
2,75 $ |
3,00 $ |
3,04 $ |
3,10 $ |
2,95 $ |
2,88 $ |
2,75 $ |
2,65 $ |
2,58 $ |
2,44 $ |
|
Metformine |
1,09 $ |
0,89 $ |
0,86 $ |
0,87 $ |
0,91 $ |
1,00 $ |
0,94 $ |
0,98 $ |
1,07 $ |
1,12 $ |
|
Autre |
0,77 $ |
0,52 $ |
0,46 $ |
0,40 $ |
0,34 $ |
0,30 $ |
0,25 $ |
0,22 $ |
0,22 $ |
0,20 $ |
|
SK |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,25 $ |
0,58 $ |
1,21 $ |
1,99 $ |
2,79 $ |
3,37 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,08 $ |
0,71 $ |
1,09 $ |
1,15 $ |
1,12 $ |
1,27 $ |
1,36 $ |
1,45 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,27 $ |
0,69 $ |
0,99 $ |
1,14 $ |
1,32 $ |
1,43 $ |
1,54 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,15 $ |
0,96 $ |
2,24 $ |
4,33 $ |
|
Liraglutide |
0,35 $ |
0,39 $ |
0,46 $ |
0,62 $ |
0,68 $ |
0,84 $ |
1,04 $ |
1,11 $ |
0,97 $ |
0,96 $ |
|
Autre GLP-1 |
0,02 $ |
0,02 $ |
0,02 $ |
0,02 $ |
0,11 $ |
0,35 $ |
0,57 $ |
0,82 $ |
0,94 $ |
0,95 $ |
|
Sitagliptine |
0,79 $ |
1,09 $ |
1,41 $ |
1,78 $ |
2,07 $ |
2,22 $ |
2,52 $ |
2,84 $ |
2,96 $ |
2,76 $ |
|
Linagliptine |
0,03 $ |
0,11 $ |
0,19 $ |
0,28 $ |
0,34 $ |
0,36 $ |
0,36 $ |
0,40 $ |
0,40 $ |
0,38 $ |
|
Autre DPP-4 |
0,07 $ |
0,16 $ |
0,24 $ |
0,26 $ |
0,23 $ |
0,21 $ |
0,20 $ |
0,19 $ |
0,16 $ |
0,13 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,17 $ |
0,56 $ |
0,84 $ |
1,03 $ |
|
Insuline glargine |
1,02 $ |
1,37 $ |
1,66 $ |
2,11 $ |
2,56 $ |
3,36 $ |
3,77 $ |
3,75 $ |
3,38 $ |
3,25 $ |
|
Autre insulines |
2,40 $ |
2,67 $ |
2,59 $ |
2,55 $ |
2,54 $ |
2,68 $ |
2,74 $ |
2,81 $ |
2,83 $ |
2,86 $ |
|
Metformine |
0,65 $ |
0,75 $ |
0,74 $ |
0,75 $ |
0,87 $ |
1,00 $ |
0,85 $ |
0,86 $ |
0,92 $ |
0,98 $ |
|
Autre |
0,61 $ |
0,59 $ |
0,59 $ |
0,56 $ |
0,57 $ |
0,50 $ |
0,41 $ |
0,41 $ |
0,42 $ |
0,42 $ |
|
MB |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,14 $ |
0,42 $ |
0,93 $ |
1,51 $ |
2,24 $ |
3,00 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,07 $ |
0,36 $ |
0,73 $ |
0,92 $ |
0,92 $ |
1,00 $ |
1,18 $ |
1,30 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,22 $ |
0,60 $ |
1,08 $ |
1,30 $ |
1,44 $ |
1,61 $ |
1,79 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,13 $ |
0,45 $ |
0,94 $ |
2,22 $ |
|
Liraglutide |
0,42 $ |
0,54 $ |
0,63 $ |
0,70 $ |
0,76 $ |
0,83 $ |
0,82 $ |
0,68 $ |
0,64 $ |
0,63 $ |
|
Autre GLP-1 |
0,01 $ |
0,01 $ |
0,00 $ |
0,01 $ |
0,06 $ |
0,17 $ |
0,21 $ |
0,28 $ |
0,36 $ |
0,37 $ |
|
Sitagliptine |
0,59 $ |
0,77 $ |
0,90 $ |
0,99 $ |
1,28 $ |
1,52 $ |
1,79 $ |
2,00 $ |
2,13 $ |
2,10 $ |
|
Linagliptine |
0,03 $ |
0,08 $ |
0,21 $ |
0,26 $ |
0,38 $ |
0,42 $ |
0,48 $ |
0,53 $ |
0,57 $ |
0,55 $ |
|
Autre DPP-4 |
0,11 $ |
0,27 $ |
0,35 $ |
0,37 $ |
0,44 $ |
0,46 $ |
0,46 $ |
0,42 $ |
0,37 $ |
0,26 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,13 $ |
0,57 $ |
0,98 $ |
1,17 $ |
|
Insuline glargine |
0,87 $ |
1,09 $ |
1,23 $ |
1,24 $ |
1,64 $ |
1,82 $ |
1,96 $ |
2,02 $ |
1,96 $ |
1,94 $ |
|
Autre insulines |
2,01 $ |
2,29 $ |
2,46 $ |
2,21 $ |
3,00 $ |
3,17 $ |
3,36 $ |
3,35 $ |
3,34 $ |
3,21 $ |
|
Metformine |
1,53 $ |
1,36 $ |
0,91 $ |
0,68 $ |
0,92 $ |
1,00 $ |
0,79 $ |
0,77 $ |
0,80 $ |
0,82 $ |
|
Autre |
0,88 $ |
0,91 $ |
0,94 $ |
0,74 $ |
0,89 $ |
0,90 $ |
0,75 $ |
0,73 $ |
0,74 $ |
0,73 $ |
|
ON |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,32 $ |
0,93 $ |
1,78 $ |
2,50 $ |
3,01 $ |
3,46 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,15 $ |
0,89 $ |
1,29 $ |
1,42 $ |
1,22 $ |
1,22 $ |
1,32 $ |
1,34 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,19 $ |
0,49 $ |
0,60 $ |
0,74 $ |
0,87 $ |
1,00 $ |
1,20 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,51 $ |
2,05 $ |
3,61 $ |
6,14 $ |
|
Liraglutide |
0,93 $ |
1,21 $ |
1,47 $ |
1,66 $ |
2,01 $ |
2,50 $ |
2,90 $ |
2,55 $ |
2,09 $ |
2,03 $ |
|
Autre GLP-1 |
0,01 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,13 $ |
0,40 $ |
0,55 $ |
0,61 $ |
0,62 $ |
0,61 $ |
|
Sitagliptine |
2,14 $ |
2,67 $ |
3,10 $ |
3,52 $ |
4,04 $ |
4,49 $ |
5,03 $ |
5,28 $ |
5,29 $ |
5,02 $ |
|
Linagliptine |
0,05 $ |
0,14 $ |
0,23 $ |
0,30 $ |
0,36 $ |
0,40 $ |
0,44 $ |
0,47 $ |
0,47 $ |
0,44 $ |
|
Autre DPP-4 |
0,27 $ |
0,37 $ |
0,45 $ |
0,46 $ |
0,44 $ |
0,40 $ |
0,34 $ |
0,29 $ |
0,23 $ |
0,16 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,03 $ |
0,44 $ |
0,88 $ |
1,20 $ |
1,26 $ |
|
Insuline glargine |
1,32 $ |
1,56 $ |
1,79 $ |
1,92 $ |
2,15 $ |
2,29 $ |
2,07 $ |
1,77 $ |
1,62 $ |
1,47 $ |
|
Autre insulines |
2,50 $ |
2,57 $ |
2,63 $ |
2,64 $ |
2,58 $ |
2,51 $ |
2,14 $ |
2,32 $ |
2,37 $ |
2,26 $ |
|
Metformine |
0,88 $ |
0,85 $ |
0,89 $ |
0,86 $ |
0,92 $ |
1,00 $ |
0,88 $ |
0,92 $ |
1,01 $ |
1,06 $ |
|
Autre |
0,95 $ |
0,74 $ |
0,66 $ |
0,53 $ |
0,47 $ |
0,37 $ |
0,29 $ |
0,25 $ |
0,23 $ |
0,21 $ |
|
QC |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,09 $ |
0,31 $ |
0,58 $ |
0,92 $ |
1,30 $ |
1,53 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,07 $ |
0,53 $ |
0,90 $ |
1,03 $ |
1,00 $ |
1,07 $ |
1,14 $ |
1,12 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,07 $ |
0,22 $ |
0,44 $ |
0,68 $ |
0,80 $ |
0,86 $ |
0,91 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,23 $ |
0,98 $ |
2,24 $ |
3,81 $ |
|
Liraglutide |
0,62 $ |
0,81 $ |
0,92 $ |
1,02 $ |
1,25 $ |
1,47 $ |
1,68 $ |
1,77 $ |
1,78 $ |
1,99 $ |
|
Autre GLP-1 |
0,01 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,10 $ |
0,32 $ |
0,48 $ |
0,64 $ |
0,73 $ |
0,65 $ |
|
Sitagliptine |
1,03 $ |
1,32 $ |
1,58 $ |
1,80 $ |
2,09 $ |
2,40 $ |
2,70 $ |
2,92 $ |
2,93 $ |
2,62 $ |
|
Linagliptine |
0,02 $ |
0,06 $ |
0,09 $ |
0,11 $ |
0,13 $ |
0,14 $ |
0,14 $ |
0,14 $ |
0,14 $ |
0,12 $ |
|
Autre DPP-4 |
0,30 $ |
0,45 $ |
0,59 $ |
0,71 $ |
0,76 $ |
0,75 $ |
0,69 $ |
0,60 $ |
0,51 $ |
0,37 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,14 $ |
0,35 $ |
0,56 $ |
0,68 $ |
|
Insuline glargine |
0,73 $ |
0,84 $ |
0,95 $ |
1,02 $ |
1,14 $ |
1,23 $ |
1,18 $ |
1,00 $ |
0,87 $ |
0,71 $ |
|
Autre insulines |
1,52 $ |
1,63 $ |
1,70 $ |
1,70 $ |
1,63 $ |
1,62 $ |
1,57 $ |
1,48 $ |
1,44 $ |
1,28 $ |
|
Metformine |
1,03 $ |
0,97 $ |
0,94 $ |
0,92 $ |
0,94 $ |
1,00 $ |
0,97 $ |
1,01 $ |
1,08 $ |
1,09 $ |
|
Autre |
0,64 $ |
0,53 $ |
0,50 $ |
0,47 $ |
0,43 $ |
0,40 $ |
0,37 $ |
0,36 $ |
0,34 $ |
0,32 $ |
|
NB |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,21 $ |
0,61 $ |
1,13 $ |
1,74 $ |
2,31 $ |
2,95 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,02 $ |
0,26 $ |
0,52 $ |
0,64 $ |
0,55 $ |
0,54 $ |
0,54 $ |
0,58 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,07 $ |
0,26 $ |
0,47 $ |
0,64 $ |
0,76 $ |
0,92 $ |
1,14 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,15 $ |
0,70 $ |
1,49 $ |
3,15 $ |
|
Liraglutide |
0,59 $ |
0,82 $ |
0,98 $ |
1,06 $ |
1,09 $ |
1,24 $ |
1,45 $ |
1,44 $ |
1,31 $ |
1,25 $ |
|
Autre GLP-1 |
0,01 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,06 $ |
0,20 $ |
0,31 $ |
0,44 $ |
0,61 $ |
0,72 $ |
|
Sitagliptine |
1,08 $ |
1,38 $ |
1,72 $ |
2,09 $ |
2,55 $ |
2,94 $ |
3,30 $ |
3,56 $ |
3,76 $ |
3,69 $ |
|
Linagliptine |
0,03 $ |
0,09 $ |
0,13 $ |
0,17 $ |
0,23 $ |
0,26 $ |
0,29 $ |
0,31 $ |
0,32 $ |
0,33 $ |
|
Autre DPP-4 |
0,08 $ |
0,11 $ |
0,13 $ |
0,14 $ |
0,14 $ |
0,12 $ |
0,11 $ |
0,10 $ |
0,09 $ |
0,06 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,01 $ |
0,09 $ |
0,46 $ |
0,83 $ |
1,07 $ |
|
Insuline glargine |
1,46 $ |
1,67 $ |
1,95 $ |
2,23 $ |
2,69 $ |
3,00 $ |
3,17 $ |
3,05 $ |
2,92 $ |
2,79 $ |
|
Autre insulines |
2,52 $ |
2,64 $ |
2,76 $ |
2,84 $ |
2,83 $ |
2,73 $ |
2,70 $ |
2,56 $ |
2,49 $ |
2,41 $ |
|
Metformine |
1,06 $ |
0,86 $ |
0,89 $ |
0,87 $ |
0,92 $ |
1,00 $ |
0,93 $ |
0,95 $ |
0,99 $ |
1,07 $ |
|
Autre |
0,73 $ |
0,47 $ |
0,42 $ |
0,37 $ |
0,34 $ |
0,30 $ |
0,25 $ |
0,23 $ |
0,21 $ |
0,22 $ |
|
NE |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,15 $ |
0,44 $ |
0,81 $ |
1,28 $ |
1,74 $ |
2,33 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,03 $ |
0,24 $ |
0,37 $ |
0,37 $ |
0,34 $ |
0,36 $ |
0,39 $ |
0,45 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,12 $ |
0,38 $ |
0,62 $ |
0,77 $ |
0,96 $ |
1,10 $ |
1,26 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,56 $ |
2,25 $ |
3,69 $ |
6,23 $ |
|
Liraglutide |
1,01 $ |
1,24 $ |
1,45 $ |
1,65 $ |
2,27 $ |
3,05 $ |
3,46 $ |
3,06 $ |
2,58 $ |
2,58 $ |
|
Autre GLP-1 |
0,01 $ |
0,01 $ |
0,01 $ |
0,01 $ |
0,10 $ |
0,33 $ |
0,46 $ |
0,48 $ |
0,53 $ |
0,52 $ |
|
Sitagliptine |
0,98 $ |
1,21 $ |
1,44 $ |
1,68 $ |
1,96 $ |
2,09 $ |
2,30 $ |
2,42 $ |
2,51 $ |
2,44 $ |
|
Linagliptine |
0,02 $ |
0,07 $ |
0,11 $ |
0,12 $ |
0,13 $ |
0,12 $ |
0,12 $ |
0,12 $ |
0,12 $ |
0,11 $ |
|
Autre DPP-4 |
0,19 $ |
0,26 $ |
0,31 $ |
0,34 $ |
0,37 $ |
0,35 $ |
0,31 $ |
0,26 $ |
0,22 $ |
0,14 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,02 $ |
0,30 $ |
0,87 $ |
1,66 $ |
2,10 $ |
|
Insuline glargine |
1,54 $ |
1,80 $ |
2,07 $ |
2,30 $ |
2,77 $ |
3,23 $ |
3,48 $ |
3,42 $ |
3,19 $ |
2,87 $ |
|
Autre insulines |
3,81 $ |
3,93 $ |
4,12 $ |
4,20 $ |
4,44 $ |
4,40 $ |
4,07 $ |
3,76 $ |
3,43 $ |
3,19 $ |
|
Metformine |
1,05 $ |
1,01 $ |
1,02 $ |
0,81 $ |
0,91 $ |
1,00 $ |
0,87 $ |
0,89 $ |
0,95 $ |
1,06 $ |
|
Autre |
0,72 $ |
0,62 $ |
0,59 $ |
0,44 $ |
0,44 $ |
0,38 $ |
0,32 $ |
0,29 $ |
0,28 $ |
0,27 $ |
|
Î.-P.-É. |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,19 $ |
0,72 $ |
1,48 $ |
2,12 $ |
2,82 $ |
3,63 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,03 $ |
0,23 $ |
0,35 $ |
0,34 $ |
0,24 $ |
0,25 $ |
0,21 $ |
0,19 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,06 $ |
0,16 $ |
0,16 $ |
0,19 $ |
0,26 $ |
0,27 $ |
0,26 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,19 $ |
1,17 $ |
3,32 $ |
5,86 $ |
|
Liraglutide |
0,96 $ |
1,12 $ |
1,29 $ |
1,38 $ |
1,63 $ |
2,02 $ |
2,14 $ |
2,08 $ |
1,95 $ |
1,96 $ |
|
Autre GLP-1 |
0,00 $ |
0,01 $ |
0,00 $ |
0,00 $ |
0,06 $ |
0,21 $ |
0,35 $ |
0,33 $ |
0,32 $ |
0,30 $ |
|
Sitagliptine |
0,71 $ |
0,93 $ |
1,17 $ |
1,36 $ |
1,65 $ |
2,03 $ |
2,17 $ |
2,27 $ |
2,32 $ |
2,24 $ |
|
Linagliptine |
0,04 $ |
0,07 $ |
0,13 $ |
0,16 $ |
0,19 $ |
0,20 $ |
0,24 $ |
0,28 $ |
0,29 $ |
0,25 $ |
|
Autre DPP-4 |
0,14 $ |
0,18 $ |
0,20 $ |
0,21 $ |
0,22 $ |
0,21 $ |
0,17 $ |
0,16 $ |
0,15 $ |
0,12 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,02 $ |
0,33 $ |
1,72 $ |
3,33 $ |
4,15 $ |
|
Insuline glargine |
2,36 $ |
2,51 $ |
2,69 $ |
2,93 $ |
3,27 $ |
3,73 $ |
4,06 $ |
3,33 $ |
2,42 $ |
1,99 $ |
|
Autre insulines |
1,25 $ |
1,26 $ |
2,80 $ |
4,43 $ |
4,67 $ |
4,77 $ |
4,42 $ |
3,97 $ |
3,87 $ |
3,66 $ |
|
Metformine |
0,28 $ |
0,26 $ |
0,64 $ |
0,89 $ |
0,93 $ |
1,00 $ |
0,89 $ |
0,89 $ |
1,00 $ |
1,03 $ |
|
Autre |
0,37 $ |
0,22 $ |
0,36 $ |
0,45 $ |
0,46 $ |
0,40 $ |
0,34 $ |
0,31 $ |
0,30 $ |
0,30 $ |
|
T.-N.-L. |
Empagliflozine |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,05 $ |
0,13 $ |
0,28 $ |
0,44 $ |
0,67 $ |
0,97 $ |
Canagliflozine |
0,00 $ |
0,00 $ |
0,01 $ |
0,08 $ |
0,18 $ |
0,25 $ |
0,25 $ |
0,30 $ |
0,38 $ |
0,44 $ |
|
Autre SGLT-2 |
0,00 $ |
0,00 $ |
0,00 $ |
0,04 $ |
0,12 $ |
0,22 $ |
0,34 $ |
0,46 $ |
0,55 $ |
0,68 $ |
|
Sémaglutide |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,06 $ |
0,37 $ |
0,84 $ |
1,56 $ |
|
Liraglutide |
0,43 $ |
0,50 $ |
0,56 $ |
0,66 $ |
0,72 $ |
0,75 $ |
0,82 $ |
0,85 $ |
0,79 $ |
0,85 $ |
|
Autre GLP-1 |
0,00 $ |
0,01 $ |
0,00 $ |
0,00 $ |
0,03 $ |
0,11 $ |
0,19 $ |
0,22 $ |
0,22 $ |
0,21 $ |
|
Sitagliptine |
0,50 $ |
0,68 $ |
0,88 $ |
1,06 $ |
1,26 $ |
1,49 $ |
1,76 $ |
1,99 $ |
2,14 $ |
2,23 $ |
|
Linagliptine |
0,01 $ |
0,05 $ |
0,08 $ |
0,09 $ |
0,10 $ |
0,11 $ |
0,12 $ |
0,12 $ |
0,13 $ |
0,13 $ |
|
Autre DPP-4 |
0,14 $ |
0,14 $ |
0,16 $ |
0,16 $ |
0,15 $ |
0,14 $ |
0,13 $ |
0,13 $ |
0,12 $ |
0,08 $ |
|
Insuline dégludec |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,00 $ |
0,08 $ |
0,38 $ |
0,76 $ |
1,09 $ |
|
Insuline glargine |
1,01 $ |
1,19 $ |
1,36 $ |
1,56 $ |
1,71 $ |
1,91 $ |
2,16 $ |
2,30 $ |
2,41 $ |
2,33 $ |
|
Autre insulines |
3,06 $ |
3,36 $ |
3,71 $ |
4,10 $ |
4,32 $ |
4,42 $ |
4,51 $ |
4,50 $ |
4,49 $ |
4,36 $ |
|
Metformine |
1,08 $ |
0,90 $ |
0,85 $ |
0,81 $ |
0,91 $ |
1,00 $ |
0,89 $ |
0,91 $ |
0,94 $ |
0,98 $ |
|
Autre |
0,76 $ |
0,51 $ |
0,43 $ |
0,41 $ |
0,43 $ |
0,41 $ |
0,38 $ |
0,38 $ |
0,38 $ |
0,38 $ |
|
Remarques :
- Les données du régime public d’assurance-médicaments du Québec ne sont pas présentées ici parce qu’elles ne figurent pas dans la base de données du SNIUMP et que les estimations fondées sur la base de données Payer Insights d’IQVIA étaient incompatibles en raison de différences dans la déclaration des coûts.
- Les ventes de chaque molécule comprennent les ventes des versions en association avec la metformine. Par exemple, les ventes d’empagliflozine comprennent les ventes d’empagliflozine seule (Jardiance) et de l’association d’empagliflozine et de metformine (Synjardy).
Sources des données (données extraites au T4 de 2022) :
- Régimes publics d’assurance-médicaments : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé. Toutes les provinces sauf le Québec.
- Régimes privés d’assurance-médicaments : Base de données sur les régimes d’assurance-médicaments privés d’IQVIA.

Description de la figure
Cette figure montre deux graphiques à colonnes empilées qui illustrent les demandes de remboursement du régime d’assurance-médicaments indexées à 2017 de 2012 à 2021. Les données sont présentées par catégorie de médicaments et par administration. Le premier graphique montre les données des régimes publics d’assurance-médicaments et le deuxième graphique montre les données des régimes privés d’assurance-médicaments.
Remarque : L’Île-du-Prince-Édouard n’est pas incluse en raison de changements de programme qui entraînent une distorsion des données indexées.
| Régimes d’assurance-médicaments publics | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | ||
C.-B. |
DPP-4 |
0,190 |
0,323 |
0,476 |
0,599 |
0,784 |
0,999 |
1,244 |
1,475 |
1,531 |
1,464 |
GLP-1 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,223 |
|
SGLT-2 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,001 |
0,000 |
0,170 |
0,800 |
1,229 |
|
AB |
DPP-4 |
0,068 |
0,181 |
0,279 |
0,395 |
0,518 |
0,721 |
0,877 |
1,039 |
1,293 |
1,125 |
GLP-1 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,042 |
0,318 |
0,475 |
|
SGLT-2 |
0,000 |
0,000 |
0,000 |
0,008 |
0,087 |
0,279 |
0,451 |
0,729 |
1,187 |
1,323 |
|
SK |
DPP-4 |
0,151 |
0,329 |
0,473 |
0,594 |
0,688 |
0,716 |
0,741 |
0,772 |
0,804 |
0,742 |
GLP-1 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,021 |
0,293 |
|
SGLT-2 |
0,000 |
0,000 |
0,000 |
0,022 |
0,134 |
0,284 |
0,422 |
0,663 |
0,954 |
1,228 |
|
MB |
DPP-4 |
0,060 |
0,255 |
0,395 |
0,521 |
0,591 |
0,672 |
0,791 |
0,891 |
0,954 |
0,937 |
GLP-1 |
0,000 |
0,001 |
0,001 |
0,001 |
0,000 |
0,001 |
0,000 |
0,000 |
0,000 |
0,175 |
|
SGLT-2 |
0,000 |
0,000 |
0,000 |
0,003 |
0,088 |
0,328 |
0,523 |
0,728 |
1,121 |
1,493 |
|
ON |
DPP-4 |
0,216 |
0,339 |
0,459 |
0,579 |
0,669 |
0,785 |
0,915 |
1,021 |
1,075 |
1,007 |
GLP-1 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,012 |
0,097 |
0,151 |
|
SGLT-2 |
0,000 |
0,000 |
0,000 |
0,020 |
0,102 |
0,215 |
0,320 |
0,447 |
0,605 |
0,729 |
|
QC |
DPP-4 |
S.o. |
0,321 |
0,441 |
0,555 |
0,687 |
0,803 |
0,891 |
0,975 |
0,927 |
0,931 |
GLP-1 |
S.o. |
0,003 |
0,006 |
0,013 |
0,018 |
0,027 |
0,039 |
0,054 |
0,093 |
0,139 |
|
SGLT-2 |
S.o. |
0,000 |
0,000 |
0,013 |
0,063 |
0,170 |
0,258 |
0,376 |
0,466 |
0,596 |
|
NB |
DPP-4 |
0,060 |
0,182 |
0,339 |
0,516 |
0,679 |
0,843 |
0,959 |
1,073 |
1,145 |
1,044 |
GLP-1 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,040 |
0,204 |
|
SGLT-2 |
0,000 |
0,000 |
0,000 |
0,001 |
0,069 |
0,157 |
0,198 |
0,278 |
0,433 |
0,600 |
|
NE |
DPP-4 |
0,365 |
0,690 |
0,898 |
1,035 |
1,016 |
0,977 |
0,990 |
0,995 |
1,010 |
0,874 |
GLP-1 |
0,001 |
0,001 |
0,001 |
0,003 |
0,002 |
0,002 |
0,002 |
0,002 |
0,047 |
1,105 |
|
SGLT-2 |
0,000 |
0,000 |
0,000 |
0,001 |
0,010 |
0,021 |
0,055 |
0,469 |
1,223 |
2,020 |
|
Î.-P.-É. |
DPP-4 |
0,000 |
0,000 |
0,000 |
0,176 |
0,595 |
0,803 |
1,074 |
1,294 |
1,496 |
1,937 |
GLP-1 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,246 |
5,782 |
12,277 |
|
SGLT-2 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,197 |
0,426 |
1,139 |
4,838 |
8,208 |
|
T.-N.-L. |
DPP-4 |
0,391 |
0,552 |
0,724 |
0,848 |
1,041 |
0,852 |
0,713 |
0,624 |
0,615 |
0,624 |
GLP-1 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,237 |
0,802 |
|
SGLT-2 |
0,000 |
0,000 |
0,000 |
0,006 |
0,085 |
0,148 |
0,183 |
0,207 |
0,738 |
1,645 |
|
| Régimes d’assurance-médicaments privés | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | ||
C.-B. |
DPP-4 |
0,144 |
0,181 |
0,226 |
0,272 |
0,302 |
0,392 |
0,451 |
0,483 |
0,499 |
0,455 |
GLP-1 |
0,104 |
0,118 |
0,130 |
0,140 |
0,165 |
0,226 |
0,292 |
0,406 |
0,542 |
0,680 |
|
SGLT-2 |
0,000 |
0,000 |
0,021 |
0,128 |
0,244 |
0,382 |
0,495 |
0,612 |
0,746 |
0,822 |
|
AB |
DPP-4 |
0,200 |
0,244 |
0,297 |
0,362 |
0,390 |
0,413 |
0,447 |
0,471 |
0,538 |
0,435 |
GLP-1 |
0,097 |
0,121 |
0,137 |
0,161 |
0,207 |
0,255 |
0,326 |
0,449 |
0,645 |
0,888 |
|
SGLT-2 |
0,000 |
0,000 |
0,014 |
0,119 |
0,232 |
0,332 |
0,420 |
0,523 |
0,729 |
0,723 |
|
SK |
DPP-4 |
0,144 |
0,216 |
0,289 |
0,365 |
0,404 |
0,423 |
0,456 |
0,509 |
0,520 |
0,475 |
GLP-1 |
0,036 |
0,037 |
0,042 |
0,052 |
0,060 |
0,088 |
0,127 |
0,212 |
0,312 |
0,471 |
|
SGLT-2 |
0,000 |
0,000 |
0,015 |
0,193 |
0,371 |
0,489 |
0,614 |
0,793 |
0,971 |
1,102 |
|
MB |
DPP-4 |
0,132 |
0,205 |
0,265 |
0,300 |
0,382 |
0,433 |
0,491 |
0,539 |
0,582 |
0,509 |
GLP-1 |
0,053 |
0,064 |
0,070 |
0,072 |
0,079 |
0,093 |
0,103 |
0,133 |
0,190 |
0,325 |
|
SGLT-2 |
0,000 |
0,000 |
0,013 |
0,122 |
0,296 |
0,474 |
0,598 |
0,759 |
1,020 |
1,162 |
|
ON |
DPP-4 |
0,249 |
0,320 |
0,387 |
0,444 |
0,489 |
0,530 |
0,569 |
0,591 |
0,650 |
0,529 |
GLP-1 |
0,058 |
0,069 |
0,078 |
0,081 |
0,098 |
0,131 |
0,181 |
0,250 |
0,330 |
0,428 |
|
SGLT-2 |
0,000 |
0,000 |
0,019 |
0,139 |
0,246 |
0,339 |
0,430 |
0,522 |
0,677 |
0,679 |
|
QC |
DPP-4 |
0,241 |
0,324 |
0,402 |
0,463 |
0,523 |
0,575 |
0,613 |
0,628 |
0,624 |
0,534 |
GLP-1 |
0,047 |
0,059 |
0,068 |
0,076 |
0,092 |
0,118 |
0,152 |
0,210 |
0,298 |
0,390 |
|
SGLT-2 |
0,000 |
0,000 |
0,012 |
0,105 |
0,209 |
0,307 |
0,391 |
0,478 |
0,574 |
0,607 |
|
NB |
DPP-4 |
0,215 |
0,279 |
0,351 |
0,413 |
0,501 |
0,560 |
0,612 |
0,654 |
0,710 |
0,640 |
GLP-1 |
0,074 |
0,093 |
0,103 |
0,099 |
0,102 |
0,122 |
0,163 |
0,226 |
0,312 |
0,466 |
|
SGLT-2 |
0,000 |
0,000 |
0,005 |
0,075 |
0,202 |
0,318 |
0,411 |
0,515 |
0,658 |
0,776 |
|
NE |
DPP-4 |
0,218 |
0,280 |
0,324 |
0,371 |
0,412 |
0,425 |
0,443 |
0,451 |
0,495 |
0,418 |
GLP-1 |
0,122 |
0,135 |
0,148 |
0,156 |
0,207 |
0,287 |
0,374 |
0,494 |
0,622 |
0,835 |
|
SGLT-2 |
0,000 |
0,000 |
0,007 |
0,076 |
0,179 |
0,288 |
0,373 |
0,488 |
0,661 |
0,753 |
|
Î.-P.-É. |
DPP-4 |
0,185 |
0,242 |
0,292 |
0,343 |
0,396 |
0,453 |
0,472 |
0,495 |
0,543 |
0,475 |
GLP-1 |
0,157 |
0,175 |
0,181 |
0,172 |
0,207 |
0,265 |
0,298 |
0,421 |
0,747 |
1,084 |
|
SGLT-2 |
0,000 |
0,000 |
0,008 |
0,081 |
0,164 |
0,283 |
0,415 |
0,551 |
0,785 |
0,914 |
|
T.-N.-L. |
DPP-4 |
0,283 |
0,340 |
0,427 |
0,481 |
0,520 |
0,589 |
0,646 |
0,704 |
0,796 |
0,725 |
GLP-1 |
0,113 |
0,121 |
0,126 |
0,138 |
0,147 |
0,165 |
0,201 |
0,271 |
0,368 |
0,517 |
|
SGLT-2 |
0,000 |
0,000 |
0,003 |
0,059 |
0,148 |
0,246 |
0,351 |
0,472 |
0,646 |
0,777 |
|
Remarque : L’Île-du-Prince-Édouard n’est pas incluse en raison de modifications apportées au programme qui ont entraîné une distorsion des données indexées.
Sources des données (données extraites au T4 de 2022) :
- Régimes publics d’assurance-médicaments, toutes les provinces sauf le Québec : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
- Régimes publics d’assurance-médicaments, Québec seulement : Base de données Payer Insight d’IQVIA.
- Régimes privés d’assurance-médicaments : Base de données sur les régimes d’assurance-médicaments privés d’IQVIA.
Comme on s’attend que la prévalence du diabète augmente dans les années à venir (voir la section 1), les payeurs peuvent atténuer les pressions exercées par les coûts en mettant en œuvre des stratégies de gestion des listes de médicaments afin d’équilibrer la pharmacothérapie optimale pour le patient tout en maintenant la viabilité des budgets de soins de santé. Les régimes provinciaux peuvent limiter l’accès aux médicaments coûteux en exigeant que d’autres traitements, moins coûteux, soient d’abord essayés. C’est le cas de la plupart des médicaments de nouvelle génération et des médicaments autre que l’insuline qui sont inscrits avec des critères selon lesquels ils sont sur la liste des médicaments couverts sans restriction, dans toutes les provinces sauf en Ontario. Et si les provinces peuvent également encourager l’utilisation de génériques moins coûteux, tous les médicaments des sous-classes des DPP-4, des GLP-1 et des SGLT-2 n’étaient pas encore soumis à la concurrence des génériques au cours de la période d’étude.
Comme nous l’avons mentionné dans la sous-section 3.1, les prix canadiens des médicaments antidiabétiques les plus vendus étaient plus élevés que le prix médian calculé par le CEPMB11. Comme le montre la figure 3.12, cet écart se traduit par des économies de 703 millions de dollars (M$) à l’échelle nationale (marchés de détail et des hôpitaux) qui auraient pu être réalisées en calculant les ventes à l’aide du prix médian du CEPMB11 (1 181 M$) par rapport aux ventes canadiennes réelles aux prix courants (1 884 M$ = 1 181 M$ + 703 M$), tandis que les autres médicaments non choisis pour les comparaisons de prix demeurent à 849 M$ (voir les données pour « tous les antidiabétiques » sur la figure 3.12). À l’exception de l’insuline dégludec (Tresiba), tous les médicaments les plus vendus choisis pour cette analyse sont des médicaments de nouvelle génération ou des médicaments autres que l’insuline, et la figure 3.12 présente également leurs répercussions sur les coûts respectives. La sous-classe des DPP-4 (280 M$) constituait le plus grand contributeur à l’écart global (703 M$), représentant 40 % de l’écart. Elle était suivie par la sous-classe des GLP-1 (242 M$) et la sous-classe des SGLT-2 (126 $), qui représentaient respectivement 34 % et 18 % de l’écart. L’insuline dégludec (non illustrée) représentait 8 % (56 M$). Il convient de noter que les payeurs ont peut-être déjà réalisé des économies grâce à des prix confidentiels et à des réductions qui ne sont pas inclus dans les données disponibles.

Description de la figure
Cette figure contient quatre graphiques en anneau qui montrent les répercussions sur les coûts en 2021 liées aux dépenses en médicaments calculées aux prix courants canadiens par rapport aux dépenses calculées aux prix médians du CEPMB11. Le premier graphique fournit les résultats pour tous les médicaments antidiabétiques et les trois graphiques suivants fournissent les résultats pour chaque classe de médicaments de nouvelle génération/non insuliniques : DPP-4; GLP-1 et SGLT-2.
| Classe de médicaments | Groupements de molécules | Répercussions sur les coûts |
|---|---|---|
Tous les médicaments antidiabétiques |
Molécules restantes dans la classe |
849 millions $ |
Molécules sélectionnées : dépenses calculées à la médiane du CEPMB11 |
1,181 millions $ |
|
Molécules sélectionnées : montant supplémentaire payé par les payeurs canadiens |
703 millions $ |
|
DPP-4 |
Molécules restantes dans la classe |
45 millions $ |
Molécules sélectionnées : dépenses calculées à la médiane du CEPMB11 |
335 millions $ |
|
Molécules sélectionnées : montant supplémentaire payé par les payeurs canadiens |
280 millions $ |
|
GLP-1 |
Molécules restantes dans la classe |
49 millions $ |
Molécules sélectionnées : dépenses calculées à la médiane du CEPMB11 |
387 millions $ |
|
Molécules sélectionnées : montant supplémentaire payé par les payeurs canadiens |
242 millions $ |
|
SGLT-2 |
Molécules restantes dans la classe |
126 millions $ |
Molécules sélectionnées : dépenses calculées à la médiane du CEPMB11 |
359 millions $ |
|
Molécules sélectionnées : montant supplémentaire payé par les payeurs canadiens |
126 millions $ |
Source des données : Base de données MIDAS® d’IQVIA, marchés de détail des médicaments d’ordonnance et des hôpitaux (données extraites au T4 de 2022). Tous droits réservés.
Les répercussions sur les coûts des médicaments antidiabétiques les plus vendus ont également été calculées pour chaque province (voir la figure 3.13). Cet écart de coût était le plus élevé en Ontario et en Alberta, tant en matière de dépenses absolues (273,7 M$ et 32,9 M$, respectivement) que de proportion des dépenses globales en médicaments antidiabétiques (30 % et 28 %, respectivement). Cet écart de coût représentait 4 % des dépenses totales des régimes d’assurance-médicaments des deux provinces (tous les médicaments, non illustrés). Les répercussions sur les coûts pour les autres provinces (à l’exception de Terre-Neuve-et-Labrador) se situent autour de 20 % des dépenses en médicaments antidiabétiques, ce qui représente une part de 1 % à 3 % des dépenses globales du régime d’assurance-médicaments.

Description de la figure
Ce graphique à colonnes empilées montre les répercussions sur les coûts en 2021 pour les régimes publics d’assurance-médicaments liés aux dépenses en médicaments antidiabétiques calculées aux prix courants canadiens par rapport aux dépenses calculées aux prix médians du CEPMB11. Les données sont fournies par administration.
| C.-B. | AB | SK | MB | ON | NB | NE | Î.-P.-É. | T.-N.-L. | |
|---|---|---|---|---|---|---|---|---|---|
Molécules sélectionnées : montant supplémentaire payé par les payeurs canadiens |
12,0 |
32,9 |
6,9 |
3,3 |
273,7 |
5,1 |
4,4 |
1,5 |
1,0 |
Molécules sélectionnées : dépenses calculées à la médiane du CEPMB11 |
20,3 |
51,8 |
11,7 |
5,5 |
411,2 |
7,6 |
7,1 |
2,4 |
1,9 |
Molécules restantes dans la classe |
37,2 |
33,4 |
18,6 |
10,6 |
221,3 |
8,5 |
11,8 |
2,3 |
8,5 |
Source de données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé (données extraites au T4 de 2022).
Même si les médicaments génériques concurrents aux médicaments de nouvelle génération et aux médicaments autres que l’insuline n’avaient pas encore fait leur apparition sur le marché,, les régimes d’assurance-médicaments provinciaux ont commencé à mettre en œuvre des politiques visant à encourager la transition vers les biosimilaires sur le marché de l’insuline. La suite de cette sous-section présente une étude de cas examinant l’incidence des politiques de transition vers les biosimilaires pour l’insuline glargine sur les modèles d’utilisation par province. L’analyse porte également sur l’effet des modifications concomitantes des listes de médicaments ainsi que du lancement de l’insuline dégludec (Tresiba) sur l’utilisation totale de l’insuline glargine pendant cette période.
La figure 3.14 résume les principales modifications apportées aux listes de médicaments relativement à l’insuline glargine et à l’insuline dégludec à partir de 2017-2018 et jusqu’en 2021Note de bas de page v. Les premières politiques de transition vers les biosimilaires, à partir de 2017, exigeaient que les patients n’ayant jamais reçu ces médicaments (nouveaux patients) commencent un traitement avec la version biosimilaire de l’insuline glargine, tandis que les patients déjà établis sous insulinothérapie pouvaient continuer à recevoir une couverture pour la marque (Lantus). À la fin de l’année 2021, seuls la Colombie-Britannique, l’Alberta et le Nouveau-Brunswick ont rendu obligatoire la transition vers les biosimilaires. Cependant, la politique du Nouveau-Brunswick a été mise en œuvre très tard, en 2021, et son incidence ne sera visible que dans les données de 2022. Par conséquent, dans cette analyse, le Nouveau-Brunswick est classé comme une province ayant une politique nouvelle en matière de biosimilaires en vigueur lors de l’inscription des biosimilaires à la fin de 2017.

Description de la figure
Cette figure résume les principales modifications apportées au formulaire du régime public d’assurance-médicaments liés à la fois à l’insuline glargine et à l’insuline dégludec à compter de 2017-2018 et jusqu’en 2021. Un continuum entre deux cercles intitulés « Accès géré » (en bas) et « Accès ouvert » (en haut) est illustré à côté du tableau suivant :
| Statut sur la liste des médicaments en 2021 | Historique de la politique en matière de biosimilaires |
|---|---|
Saskatchewan/Manitoba/Ontario Inscription sans restriction de l’insuline glargine |
Le statut de l’insuline glargine en Ontario et en Saskatchewan est resté un avantage sans restriction tout au long de la période d’étude. L’accès à l’insuline glargine au Manitoba a été géré jusqu’en octobre 2018, après quoi il est devenu un avantage sans restriction. |
Québec/provinces de l’Atlantique Inscription sans restriction de l’insuline glargine |
Lors de l’inscription d’un biosimilaire, le statut de l’insuline glargine est passé d’un avantage restreint à un avantage complet pour le biosimilaire uniquement. Seuls les patients déjà établis ont accès au Lantus. |
Alberta Inscription sans restriction de l’insuline glargine |
Lors de l’inscription d’un biosimilaire, le statut de l’insuline glargine est passé d’un avantage restreint à un avantage complet pour le biosimilaire uniquement. Seuls les patients déjà établis ont accès au Lantus. |
Colombie-Britannique Inscription gérée de l’insuline glargine |
L’inscription de l’insuline glargine est restée limitée pendant toute la période de l’étude. Fin 2019, le Lantus a été retiré de la liste, et seul le biosimilaire reste inscrit sur la liste des médicaments sous autorisation spéciale. |
L’effet d’une politique complète de transition vers les biosimilaires dans les régimes publics d’assurance-médicaments de la Colombie-Britannique et de l’Alberta a été rapide et complet, tandis que les provinces ayant des politiques nouvelles en matière de biosimilaires (Québec et provinces de l’Atlantique) ont connu un rythme de changement plus lent. Comme le montre la figure 3.15, la part de Lantus dans les demandes de remboursement d’insuline glargine en Colombie-Britannique et en Alberta est demeurée près de 100 % jusqu’à la mise en œuvre complète de la politique et a chuté à pratiquement 0 % après la mise en œuvre (avant 2020 en Colombie-Britannique et avant 2021 en Alberta). En revanche, la part de marchés de Lantus est demeurée bien supérieure à 75 % avant 2021 dans les provinces qui n’ont pas de politique sur les biosimilaires (Saskatchewan : 95 %; Manitoba : 86 %; et Ontario : 77 %). Les politiques nouvelles en matière de biosimilaires au Québec et dans les provinces de l’Atlantique (mises en œuvre en 2017-2018) ont progressivement orienté la prescription vers les biosimilaires, ce qui a entraîné des parts de marché inférieures à 25 % pour Lantus avant 2021. Les régimes privés d’assurance-médicaments de la Colombie-Britannique, qui sont souvent plus intégrés au régime publicNote de bas de page 7, ont suivi l’évolution considérable observée dans le secteur public. Le marché au comptant a connu un changement similaire puisque seuls les médicaments couverts par le régime provincial sont appliqués à la franchise en fonction du revenu en Colombie-Britannique. En revanche, les populations couvertes par les régimes privés et publics en Alberta sont très distinctes, ce qui entraîne peu de débordement entre les deux segments de marché. Malgré une transition presque complète vers les biosimilaires dans le secteur public, la part de marchés de Lantus n’a baissé que de 10 % après l’adoption de la politique sur les biosimilaires, tant sur le marché privé que sur le marché au comptant (d’environ 70 % à 60 %).
De plus, l’adoption des biosimilaires sur le marché privé et sur le marché au comptant en l’absence d’une politique de transition vers les biosimilaires était invariablement plus importante que dans les régimes publics. (L’absence de politique peut être observée à la fois avant la mise en œuvre et dans les provinces sans politique). Cela peut s’expliquer par le fait que les patients des marchés privés et au comptant sont en moyenne plus jeunes et commencent un traitement, par rapport aux patients des régimes publics qui peuvent être plus âgés et suivre un traitement depuis longtemps. Même dans une province comme la Colombie-Britannique, où le programme universel ne fait pas de distinction entre les personnes âgées et les autres, les patients plus jeunes peuvent ne pas atteindre leur franchise annuelle, car ils peuvent avoir des dépenses globales en médicaments moins élevées en raison de maladies concomitantes moins nombreuses ou du début d’un traitement en milieu d’année. Un autre élément à prendre en compte dans le marché au comptant est l’accessibilité financière des médicaments pour les patients qui les paient eux-mêmes. Dans ces cas, les biosimilaires permettent de réaliser des économies de 22 %, soit 265 $ par année pour un patient moyenNote de bas de page vi. Ce raisonnement est également valable dans les provinces ayant des politiques de transition concernant les patients n’ayant jamais pris ce type de médicaments (Québec et provinces de l’Atlantique) où la perte de part de marchés de Lantus sur les marchés privés et au comptant a été plus importante que dans les provinces où aucune politique sur les biosimilaires n’était en vigueur. Il semble que la politique sur les biosimilaires ciblant les patients n’ayant jamais pris ce type de médicaments ait modifié les habitudes de prescription dans tous les segments de marché.

Description de la figure
Cette figure montre la part de Lantus dans les remboursements de l’insuline glargine de 2014 à 2021 par segment de marché (c’est-à-dire public, privé et au comptant) et par administration. La figure regroupe les provinces en fonction de la politique sur la substitution du régime public d’assurance-médicaments en vigueur en 2021 (complet, naïf ou aucune politique).
Province |
Politique provinciale sur les médicaments biosimilaires |
Segment de marché |
2014 |
2015 |
2016 |
2017 |
2018 |
2019 |
2020 |
2021 |
C.-B. |
Changement complet en 2020 |
Public |
100 % |
100 % |
100 % |
100 % |
98 % |
64 % |
1 % |
2 % |
Privé |
100 % |
99 % |
89 % |
83 % |
80 % |
68 % |
21 % |
17 % |
||
Comptant |
100 % |
99 % |
93 % |
92 % |
89 % |
69 % |
33 % |
28 % |
||
AB |
Changement complet en 2021 |
Public |
100 % |
100 % |
100 % |
100 % |
99 % |
98 % |
85 % |
3 % |
Privé |
100 % |
99 % |
87 % |
78 % |
74 % |
71 % |
70 % |
60 % |
||
Comptant |
100 % |
99 % |
91 % |
89 % |
84 % |
82 % |
73 % |
58 % |
||
SK |
Aucune politique |
Public |
100 % |
100 % |
100 % |
100 % |
98 % |
97 % |
96 % |
95 % |
Privé |
100 % |
99 % |
88 % |
79 % |
75 % |
73 % |
71 % |
71 % |
||
Comptant |
100 % |
99 % |
94 % |
92 % |
87 % |
86 % |
85 % |
85 % |
||
MB |
Aucune politique |
Public |
100 % |
100 % |
100 % |
100 % |
97 % |
94 % |
89 % |
86 % |
Privé |
100 % |
99 % |
93 % |
89 % |
87 % |
83 % |
79 % |
76 % |
||
Comptant |
100 % |
100 % |
96 % |
96 % |
91 % |
86 % |
82 % |
78 % |
||
ON |
Aucune politique |
Public |
100 % |
100 % |
100 % |
100 % |
97 % |
86 % |
81 % |
77 % |
Privé |
100 % |
99 % |
87 % |
79 % |
74 % |
71 % |
66 % |
63 % |
||
Comptant |
100 % |
99 % |
90 % |
88 % |
84 % |
80 % |
75 % |
75 % |
||
QC |
Politique ciblant les nouveaux patients lors de l’inscription |
Public |
100 % |
100 % |
100 % |
99 % |
87 % |
77 % |
66 % |
53 % |
Privé |
100 % |
99 % |
88 % |
82 % |
76 % |
72 % |
66 % |
58 % |
||
Comptant |
100 % |
99 % |
89 % |
83 % |
66 % |
66 % |
70 % |
48 % |
||
NB |
Politique ciblant les nouveaux patients lors de l’inscription |
Public |
100 % |
100 % |
100 % |
97 % |
56 % |
39 % |
30 % |
20 % |
Privé |
100 % |
99 % |
82 % |
74 % |
67 % |
60 % |
56 % |
52 % |
||
Comptant |
100 % |
99 % |
91 % |
88 % |
71 % |
59 % |
46 % |
40 % |
||
NE |
Politique ciblant les nouveaux patients lors de l’inscription |
Public |
100 % |
100 % |
100 % |
97 % |
57 % |
37 % |
30 % |
24 % |
Privé |
100 % |
99 % |
88 % |
77 % |
66 % |
58 % |
54 % |
50 % |
||
Comptant |
100 % |
99 % |
92 % |
89 % |
70 % |
51 % |
44 % |
40 % |
||
Î.-P.-É. |
Politique ciblant les nouveaux patients lors de l’inscription |
Public |
100 % |
100 % |
100 % |
81 % |
23 % |
14 % |
11 % |
9 % |
Privé |
100 % |
99 % |
94 % |
86 % |
60 % |
46 % |
43 % |
40 % |
||
Comptant |
100 % |
100 % |
97 % |
92 % |
78 % |
83 % |
73 % |
65 % |
||
T.-N.-L. |
Politique ciblant les nouveaux patients lors de l’inscription |
Public |
100 % |
100 % |
100 % |
79 % |
11 % |
6 % |
4 % |
3 % |
Privé |
100 % |
100 % |
96 % |
91 % |
81 % |
66 % |
57 % |
52 % |
||
Comptant |
100 % |
100 % |
97 % |
92 % |
69 % |
46 % |
37 % |
33 % |
Sources des données (données extraites au T4 de 2022) :
- Régimes publics d’assurance-médicaments, toutes les provinces sauf le Québec : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
- Régimes publics d’assurance-médicaments, Québec seulement : Base de données Payer Insight d’IQVIA.
- Régimes privés d’assurance-médicaments : Base de données sur les régimes d’assurance-médicaments privés d’IQVIA.
- Marché au comptant : Base de données Payer Insight d’IQVIA.
En plus des décisions relatives à l’inscription sur la liste des médicaments concernant l’insuline glargine, toutes les provinces, sauf la Colombie-Britannique, ont inscrit l’insuline dégludec (Tresiba), une nouvelle insuline à action prolongée, sur la liste des médicaments couverts sans restriction (voir les figures 3.14 et 3.16). L’intersection de ces décisions évolutives a donné lieu à un réseau complexe d’effets sur le marché, sur lequel se concentre la suite de cette sous-section.

Description de la figure
Cette figure montre un continuum de gauche à droite sous la forme de trois cercles distincts marqués, dans l’ordre : 1. « Pré-biosimilaires » ; 2. « 2017-2018 » ; 3. « Post-biosimilaires ». Il y a une flèche entre les cercles « Pré-biosimilaires » et « 2017-2018 », et une flèche entre les cercles « 2017-2018 » et « Post-biosimilaires ». Le texte à l’intérieur de chaque cercle est le suivant :
| Pré-biosimilaires | 2017-2018 | Post-biosimilaires |
|---|---|---|
L’insuline glargine est inscrite dans toutes les provinces. Accès conditionnel dans la plupart des provinces et remboursement complet en Alberta, en Saskatchewan et en Ontario. |
Les médicaments biosimilaires sont inscrits dans toutes les provinces |
|
La figure 3.17 illustre les tendances mentionnées ci-dessous. Elles sont présentées sous forme d’index aux fins de clarté et de comparaisons entre les provinces. Terre-Neuve et l’Île-du-Prince-Édouard ne sont pas représentées en raison de la faible quantité de données (voir l’annexe A : Notes relatives à la méthodologie.
- La Colombie-Britannique est la seule province où les demandes de remboursement de l’insuline glargine sont restées relativement constantes de 2017 à 2021 dans le régime public. Il s’agit également du seul régime qui a mis en œuvre une politique de changement complet de biosimilaire tout en maintenant simultanément l’accès à une autorisation spéciale pour l’insuline glargine et en n’offrant pas l’insuline dégludec.
- En revanche, la Saskatchewan et l’Ontario ont tous deux maintenu un accès libre et constant à tous les produits d’insuline, y compris l’insuline dégludec, et ont connu une baisse progressive des demandes de remboursement d’insuline glargine depuis 2021, de 14 % (indice : 0,86) et 12 % (indice : 0,88), respectivement.
- L’augmentation de près de 50 % des remboursements d’insuline glargine au Manitoba reflète la décision de la province en 2018 de lever ses restrictions sur ces insulines, y compris l’inscription de l’insuline dégludec.
- Avant de mettre en œuvre sa politique de substitution en 2021, l’Alberta a adopté une approche et une dynamique de marché similaires à celles observées en Saskatchewan et en Ontario, deux provinces où l’insuline glargine et l’insuline dégludec sont en accès libre. Cependant, bien que l’effet de sa politique de passage complet aux biosimilaires ait été essentiellement le même que celui obtenu en Colombie-Britannique, l’Alberta a connu la plus forte baisse du nombre total de demandes de remboursement d’insuline glargine (33 %) de toutes les provinces. Il est possible que le moment choisi pour mettre en œuvre sa politique sur les produits biosimilaires, parallèlement à l’inscription de l’insuline Dégludec, ait précipité ce déclin et amorti les économies de coûts générées par la politique sur les produits biosimilaires.
- Lors de l’inscription des biosimilaires en 2017-2018, Québec et les provinces de l’Atlantique ont supprimé les critères de remboursement de l’insuline glargine. Le résultat dans les provinces de l’Atlantique correspond à une augmentation substantielle des demandes de remboursement d’insuline glargine. Cependant, le Québec n’a pas connu d’augmentation comparable, ce qui pourrait simplement être attribuable au moment des changements de politique qui auraient pu être plus apparents entre 2016 et 2017 et qui, par conséquent, ne sont pas apparents après 2017. Dans l’ensemble, le Québec et les provinces de l’Atlantique ont enregistré une baisse plus modeste des demandes de remboursement d’insuline glargine, même s’ils ont inscrit l’insuline dégludec sur la liste des produits offerts, ce qui laisse entendre que la politique de biosimilaires naïve et précoce a donné suffisamment de temps pour modifier les habitudes de prescription.
- Comme expliqué précédemment, les tendances observées dans les régimes privés reflètent le degré d’intégration des secteurs public et privé. Par exemple, en Colombie-Britannique, les demandes de remboursement de l’insuline glargine sont restées relativement stables dans les régimes publics et privés d’assurance-médicaments, et l’adoption de l’insuline dégludec dans les régimes privés a été plus faible que dans toute autre province. Les tendances observées dans les régimes privés de l’Alberta ne reflètent pas les données des régimes publics. Elles se rapprochent plutôt de celles observées dans les régimes privés de l’Ontario, qui sont tout aussi distincts de leurs homologues publics.
- Le marché au comptant a connu un faible taux d’adoption de l’insuline dégludec comparativement aux régimes privés. Le coût de ce médicament peut avoir été un facteur contributif, car les patients qui paient de leur poche paieraient 506 $ de plus par année (50 % de plus) comparativement au médicament biosimilaire pour l’insuline glargineNote de bas de page vii.
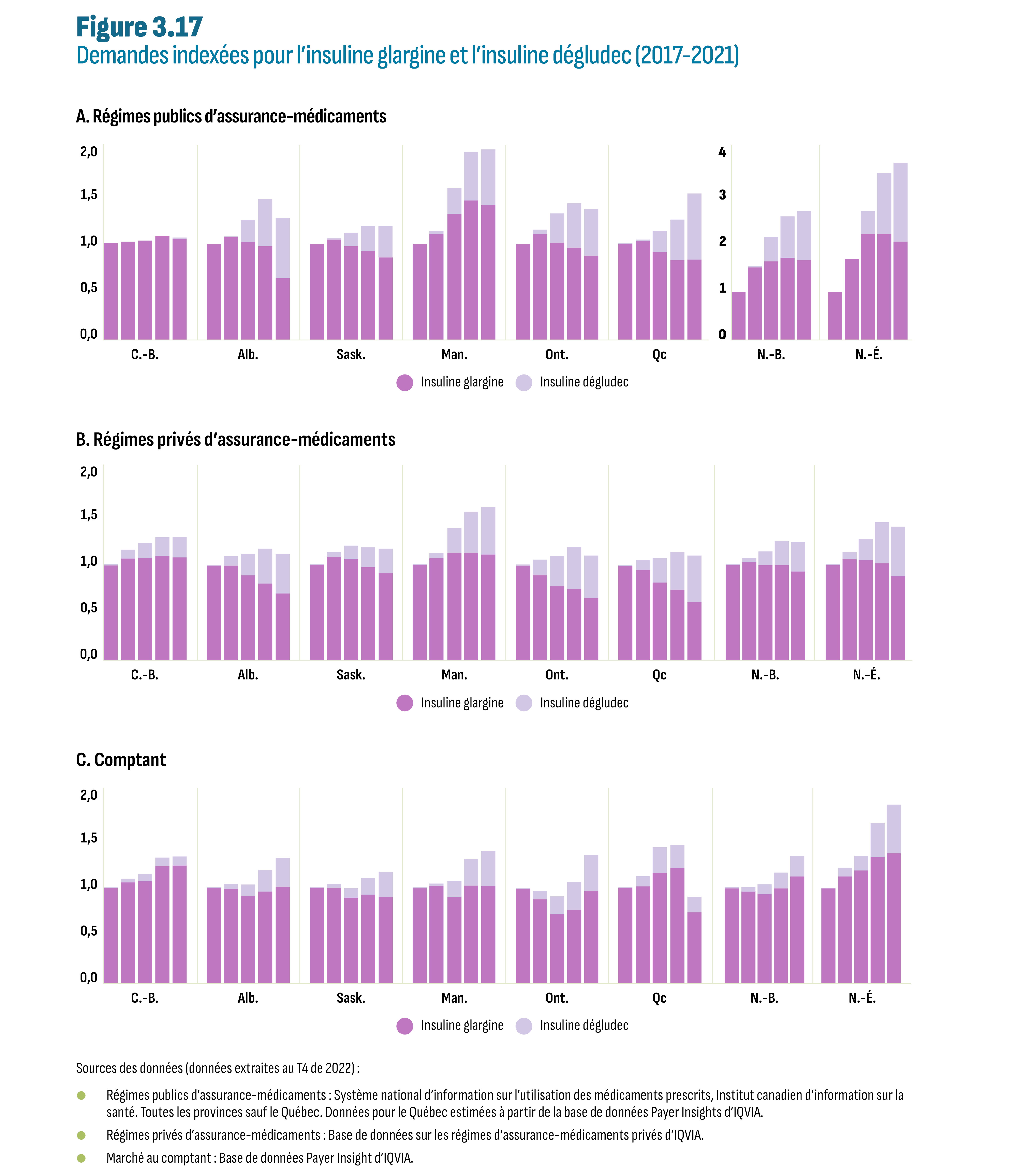
Description de la figure
Cette figure contient trois graphiques à colonnes empilées qui montrent les réclamations indexées pour l’insuline glargine et l’insuline dégludec de 2017 à 2021 par juridiction et par segment de marché (c’est-à-dire : public, privé et au comptant).
| Province | Molécule | Régimes publics d’assurance-médicaments | Régimes privés d’assurance-médicaments | Comptant | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 2017 | 2018 | 2019 | 2020 | 2021 | 2017 | 2018 | 2019 | 2020 | 2021 | 2017 | 2018 | 2019 | 2020 | 2021 | ||
C,-B, |
Insuline dégludec |
0,000 |
0,000 |
0,000 |
0,000 |
0,000 |
0,005 |
0,090 |
0,156 |
0,193 |
0,214 |
0,003 |
0,038 |
0,070 |
0,088 |
0,098 |
Insuline glargine |
1,000 |
1,028 |
1,042 |
1,082 |
1,053 |
0,995 |
1,068 |
1,075 |
1,097 |
1,073 |
0,997 |
1,054 |
1,076 |
1,225 |
1,230 |
|
AB |
Insuline dégludec |
0,000 |
0,007 |
0,232 |
0,492 |
0,622 |
0,006 |
0,096 |
0,226 |
0,363 |
0,411 |
0,004 |
0,061 |
0,114 |
0,223 |
0,303 |
Insuline glargine |
1,000 |
1,073 |
1,019 |
0,975 |
0,649 |
0,994 |
0,993 |
0,888 |
0,804 |
0,700 |
0,996 |
0,983 |
0,913 |
0,961 |
1,009 |
|
SK |
Insuline dégludec |
0,000 |
0,010 |
0,134 |
0,253 |
0,322 |
0,001 |
0,040 |
0,135 |
0,209 |
0,252 |
0,002 |
0,033 |
0,094 |
0,169 |
0,262 |
Insuline glargine |
1,000 |
1,048 |
0,982 |
0,935 |
0,861 |
0,999 |
1,088 |
1,062 |
0,973 |
0,916 |
0,998 |
0,999 |
0,899 |
0,926 |
0,905 |
|
MB |
Insuline dégludec |
0,000 |
0,022 |
0,271 |
0,501 |
0,574 |
0,003 |
0,060 |
0,257 |
0,429 |
0,497 |
0,001 |
0,020 |
0,159 |
0,277 |
0,361 |
Insuline glargine |
1,000 |
1,111 |
1,310 |
1,453 |
1,406 |
0,997 |
1,065 |
1,124 |
1,126 |
1,107 |
0,999 |
1,020 |
0,908 |
1,026 |
1,018 |
|
ON |
Insuline dégludec |
0,000 |
0,040 |
0,310 |
0,452 |
0,489 |
0,011 |
0,164 |
0,316 |
0,444 |
0,448 |
0,009 |
0,091 |
0,187 |
0,287 |
0,382 |
Insuline glargine |
1,000 |
1,106 |
1,017 |
0,966 |
0,878 |
0,989 |
0,891 |
0,778 |
0,746 |
0,651 |
0,991 |
0,875 |
0,724 |
0,767 |
0,964 |
|
QC |
Insuline dégludec |
0,000 |
0,014 |
0,218 |
0,422 |
0,684 |
0,006 |
0,102 |
0,250 |
0,396 |
0,485 |
0,006 |
0,099 |
0,263 |
0,243 |
0,167 |
Insuline glargine |
1,000 |
1,034 |
0,923 |
0,837 |
0,843 |
0,994 |
0,944 |
0,815 |
0,741 |
0,609 |
0,994 |
1,017 |
1,155 |
1,205 |
0,744 |
|
NB |
Insuline dégludec |
0,000 |
0,009 |
0,492 |
0,865 |
1,012 |
0,003 |
0,036 |
0,148 |
0,251 |
0,308 |
0,004 |
0,039 |
0,097 |
0,171 |
0,222 |
Insuline glargine |
1,000 |
1,513 |
1,646 |
1,702 |
1,662 |
0,997 |
1,029 |
0,991 |
0,992 |
0,926 |
0,996 |
0,965 |
0,941 |
0,991 |
1,117 |
|
NE |
Insuline dégludec |
0,000 |
0,000 |
0,421 |
1,271 |
1,622 |
0,005 |
0,077 |
0,217 |
0,427 |
0,518 |
0,008 |
0,087 |
0,157 |
0,347 |
0,508 |
Insuline glargine |
1,000 |
1,690 |
2,209 |
2,192 |
2,042 |
0,995 |
1,054 |
1,047 |
1,014 |
0,875 |
0,992 |
1,117 |
1,180 |
1,323 |
1,360 |
|
Sources des données (données extraites au T4 de 2022) :
- Régimes publics d’assurance-médicaments : Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé. Toutes les provinces sauf le Québec. Données pour le Québec estimées à partir de la base de données Payer Insights d’IQVIA.
- Régimes privés d’assurance-médicaments : Base de données sur les régimes d’assurance-médicaments privés d’IQVIA.
- Marché au comptant : Base de données Payer Insight d’IQVIA.
4. Regard vers l’avenir
Depuis le lancement de la canagliflozine (Invokana) en 2014, aucune nouvelle catégorie de médicaments antidiabétiques n’a été approuvée (voir la section 2). Cela pourrait changer en 2023, après l’approbation par Santé Canada du tirzépatide (Mounjaro) en novembre 2022, quelques mois seulement après l’approbation par la Food and Drug Administration (FDA) des États-Unis en mai 2022. Il s’agit d’un composé à double agoniste premier de sa catégorie indiqué pour le diabète de type 2 qui a une incidence sur l’activation du GLP-1 et du GIP (polypeptide insulinotrope dépendant du glucose). Cette nouvelle génération de médicaments, connus sous le nom de « twincrétine », peut offrir des avantages supplémentaires par rapport aux GLP-1 seuls, y compris un meilleur contrôle de la glycémie et une perte de poids, ainsi que des preuves d’effets cardiovasculaires favorablesNote de bas de page 9.

Description de la figure
Ce graphique à colonnes empilées montre le nombre de médicaments en cours de développement selon leur phase de recherche et par classe : nouveau; insulines; DPP-4; GLP-1; et SGLT-2. La catégorie « Nouveaux » comprend les nouvelles classes de médicaments mais pas les insulines.
| Phase de la recherche | Nombre de médicaments | Nouveaux | Insuline | DPP-4 | GLP-1 | SGLT-2 |
|---|---|---|---|---|---|---|
Phase I |
102 |
27 |
21 |
7 |
31 |
16 |
Phase II |
91 |
43 |
19 |
4 |
23 |
2 |
Phase III |
81 |
2 |
28 |
6 |
36 |
5 |
Préhomologation |
13 |
0 |
9 |
1 |
1 |
2 |
* Médicaments appartenant à de nouvelles classes (exclut les insulines).
Source de données : Base de données GlobalData Healthcare (consultée en janvier 2023).
Si l’on regarde plus en profondeur la liste des médicaments, on constate qu’il y a 206 médicaments non insuliniques et 77 médicaments insuliniques à diverses étapes du développement clinique. Comme le montre la figure 4.1, des essais cliniques sont en cours pour des médicaments dans toutes les catégories existantes présentées dans le présent rapport (DPP-4, GLP-1, SGLT-2, insulines) ainsi que pour des médicaments non insuliniques dans diverses catégories de nouveaux médicaments. Ces cibles comprennent la glucokinase, la protéine kinase activée monophosphate d’adénosine, le récepteur 1 du facteur de croissance des fibroblastes et les récepteurs de l’acide biliaire.
Plus de 80 % des médicaments en préparation peuvent être considérés comme des « analogues »Note de bas de page viii, y compris tous les médicaments de la phase III et de la préhomologation, à l’exception de deux médicaments dans le cadre d’essais cliniques en cours en Chine ciblant divers récepteurs génétiques. Les médicaments à ce stade de développement ne seront pas commercialisés avant deux à cinq ans, à condition qu’ils restent cliniquement et commercialement viables. Plus particulièrement, deux produits à base d’insuline peuvent avoir une incidence sur la prise en charge du diabète en raison de leurs formulations et régimes posologiques distincts. Le premier est un nouvel agoniste du récepteur de l’insuline sous forme orale (ORMD-0801), qui fait actuellement l’objet d’essais cliniques de phase II et III et qui pourrait avoir une incidence importante sur l’administration thérapeutique comme solution de rechange aux injections d’insuline. Le deuxième, l’insuline icodec, est un analogue de l’insuline basale à action prolongée qui fait l’objet d’essais cliniques de phase III. Contrairement aux insulines actuellement disponibles qui nécessitent des injections quotidiennes, l’insuline icodec n’est administrée qu’une fois par semaine. Cette réduction importante de la fréquence des injections peut avoir un effet important sur la prise en charge du diabète chez certains patients.
Il reste à voir si, et dans quelle mesure, ces nouvelles catégories de médicaments antidiabétiques et les futurs médicaments « de première catégorie » se traduiront par des percées importantes en matière de traitement, si leurs avantages seront limités à des populations spécialisées, ou s’ils feront partie des nombreuses options de traitement. Néanmoins, et ce qui est peut-être encore plus important, l’innovation dans les médicaments antidiabétiques reflète l’évolution de la compréhension des mécanismes complexes affectant le métabolisme humain, déplaçant l’attention au-delà de l’insuline. Non seulement les médicaments de nouvelle génération/non insuliniques ont-ils changé la prescription pour les patients diabétiques, mais ce sont aussi les premiers médicaments antidiabétiques à être approuvés pour des indications autres que le traitement du diabète, ce qui pourrait avoir des répercussions cliniques et budgétaires importantes. Il s’agit notamment des indications d’insuffisance cardiaque et de néphropathie (SGLT-2) et des indications de prise en charge du poids (GLP-1) (voir l’article 2). Bien que l’ajout le plus récent, le tirzépatide, ne soit actuellement indiqué que pour le diabète de type 2, des indications similaires au-delà du traitement du diabète peuvent se profiler à l’horizon pour ce médicament et un signe de nouveautés à venir.
Bibliographie
Agence canadienne des médicaments et des technologies de la santé (ACMTS), Programme commun d’évaluation des médicaments (PCEM). Présentation de l’insuline glargine, 2006. https://www.cadth.ca/sites/default/files/cdr/complete/cdr_complete_Lantus_Resubmission-Fr.pdf
Agence canadienne des médicaments et des technologies de la santé (ACMTS), Programme commun d’évaluation des médicaments (PCEM). Présentation de la sitagliptine, 2008. https://www.cadth.ca/sites/default/files/cdr/complete/cdr_complete_Januvia_June-18-2008_f.pdf
Agence canadienne des médicaments et des technologies de la santé (ACMTS), Programme commun d’évaluation des médicaments (PCEM). Nouvelle présentation de la sitagliptine, 2010. https://www.cadth.ca/sites/default/files/cdr/complete/cdr_complete_Januvia%20Resubmission_June-29-2010_f.pdf
Agence canadienne des médicaments et des technologies de la santé (ACMTS), Programme commun d’évaluation des médicaments (PCEM). Présentation de la saxagliptine, 2010. https://www.cadth.ca/sites/default/files/cdr/complete/cdr_complete_onglyza_june_18%2C_2010_redacted_fr.pdf
Agence canadienne des médicaments et des technologies de la santé (ACMTS), Programme commun d’évaluation des médicaments (PCEM). Présentation du liraglutide, 2011. https://www.cadth.ca/sites/default/files/cdr/complete/cdr_complete_Victoza_Sept-28-11_fr.pdf
Agence canadienne des médicaments et des technologies de la santé (ACMTS), Programme commun d’évaluation des médicaments (PCEM). Nouvelle présentation de la saxagliptine, 2013. https://www.cadth.ca/sites/default/files/cdr/complete/SR0329_complete_Onglyza%20preNOC_19-Nov-13_fr.pdf
Agence canadienne des médicaments et des technologies de la santé (ACMTS), Programme commun d’évaluation des médicaments (PCEM). Présentation de l’insuline dégludec, 2017. https://www.cadth.ca/sites/default/files/cdr/complete/SR0521_Tresiba_complete_Nov-22-17_f.pdf
Agence canadienne des médicaments et des technologies de la santé (ACMTS), Programme commun d’évaluation des médicaments (PCEM). Présentation de la sémaglutide, 2019. https://www.cadth.ca/sites/default/files/cdr/complete/sr0594-ozempic-cdec-rec-f.pdf
Agence des médicaments et des technologies de la santé au Canada (ACMTS). Remboursement des nouveaux médicaments utilisés dans le traitement du diabète de type 2 : analyse de l’environnement. Ottawa : ACMTS; 2019. (analyse de l’environnement; no 84). Accessible à l’adresse : https://www.cadth.ca/reimbursement-newer-drugs-type-2-diabetes-canada-environmental-scan
Institut canadien d’information sur la santé (ICIS). Comparaisons internationales : regard sur le diabète. Ottawa, ON: ICIS; 2015. Accessible à l’adresse : https://secure.cihi.ca/free_products/oecd-diabetes-report-2015_fr.pdf
Diabetes Canada. Formulary Listings for Public Coverage of Diabetes Medications in Canada. Juillet 2021. Accessible à l’adresse : https://www.diabetes.ca/DiabetesCanadaWebsite/media/Advocacy-and-Policy/Provincial%20and%20Territorial%20Formulary%20Chart/PT-formulary-listings_July-2021.pdf
Gouvernement du Canada. Loi canadienne sur la santé. Accessible à l’adresse : https://www.canada.ca/fr/sante-canada/services/systeme-soins-sante/systeme-sante-canadien-assurance-sante/loi-canadienne-sante.html
International Diabetes Federation. IDF Diabetes Atlas, 10th Edition. 2021. Accessible à l’adresse : https://diabetesatlas.org/atlas/tenth-edition/
Mayo Clinic. Diabetes Symptoms and Causes. Accessible à l’adresse : https://www.mayoclinic.org/diseases-conditions/diabetes/symptoms-causes/syc-20371444
Agence de la santé publique du Canada, Cadre sur le diabète au Canada. Gouvernement du Canada, 2022. Accessible à l’adresse : https://www.canada.ca/fr/sante-publique/services/publications/maladies-et-affections/cadre-diabete-canada.html
Telus Santé. Les régimes d’assurance-médicaments démystifiés : Les biosimilaires, troisième partie. Accessible à l’adresse : https://plus.telushealth.co/blogs/health-benefits/fr/les-regimes-dassurance-medicaments-demystifies-les-biosimilaires-troisieme-partie/
LeBlanc AG, Jun Gao Y, McRae L, Pelletier C. Aperçu - Vingt ans de surveillance du diabète grâce au Système canadien de surveillance des maladies chroniques. Promotion de la santé et prévention des maladies chroniques au Canada. Novembre 2019;39(11):333-337. doi: 10.24095/hpcdp.39.11.03f. Accessible à l’adresse : https://www.canada.ca/fr/sante-publique/services/rapports-publications/promotion-sante-prevention-maladies-chroniques-canada-recherche-politiques-pratiques/vol-39-no-11-2019/vingt-ans-surveillance-diabete.html
Lipsombe L, Booth G, Butalia S, Dasgupta K, et al. Pharmacologic Glycemic Management of Type 2 Diabetes in Adults: 2020 Update. Can J Diabetes 2020;44: 575-591. Accessible à l’adresse : https://guidelines.diabetes.ca/cpg/chapter-13-2020-update
Punthakee Z, Goldenberg R, Katz P, Lignes directrices de pratique clinique 2018 de Diabète Canada pour la prévention et le traitement du diabète au Canada : Définition, classification et diagnostic du diabète, du prédiabète et du syndrome métabolique. Toronto : Association canadienne du diabète; 2018. Accessible à l’adresse : https://guidelines.diabetes.ca/CDACPG/media/documents/French%202018%20CPG/03-Definition,-Classification-and-Diagnosis-FR.pdf
Rizvi AA, Rizzo M. The Emerging Role of Dual GLP-1 and GIP Receptor Agonists in Glycemic Management and Cardiovascular Risk Reduction. Diabetes Metab Syndr Obes. 5 avril 2022;15:1023-1030. doi: 10.2147/DMSO.S351982. PMID: 35411165; PMCID: PMC8994606. Accessible à l’adresse : https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8994606/
White JR Jr. A Brief History of the Development of Diabetes Medications. Diabetes Spectr. Mai 2014;27(2):82-6. doi: 10.2337/diaspect.27.2.82. PMID: 26246763; PMCID: PMC4522877. Accessible à l’adresse : https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4522877/
Annexe A : Notes relatives à la méthodologie
| Sujet | Figures | Méthodologie |
|---|---|---|
Coût par habitant |
Figure 3.3 Figure 3.4 Figure 3.5 Figure 3.6 |
Coût des médicaments antidiabétiques (ou sous-catégorie) divisé par la population totale (recensement). Il s’agit d’une mesure utile pour comparer les dépenses de pays de tailles différentes. |
Index |
Figure 3.7
Figure 3.11
Figure 3.17
|
Un indice est un moyen utile d’afficher les tendances du marché lorsque l’on compare des marchés de tailles différentes. Dans le présent rapport, l’année de référence est 2017, ce qui signifie que les totaux annuels, qu’il s’agisse d’unités ou de coûts, sont divisés par le total pour 2017, ce qui donne une valeur de 1 pour cette année. Par exemple, dans la figure 3.7 (graphique A), le nombre total d’unités vendues au Canada était de 559 millions et 368 millions en 2021 et 207, respectivement. L’indice pour 2021 était donc 1,521 (559 ÷ 368). Les indices annuels ont été calculés pour un groupe de sous-catégories ou de médicaments. L’indice de chaque année a ensuite été divisé en fonction des parts de marché de ces sous-catégories ou médicaments pour l’année en question. Par exemple, dans la figure 3.7 (graphique A), la part de marchés en 2021 pour chaque sous-catégorie au Canada était la suivante : DPP-4 (56 %); GLP-1 (1 %); SGLT-2 (43 %). Ces pourcentages ont été appliqués à l’indice de 1,521 (voir ci-dessus), ce qui a donné lieu à une barre empilée contenant les valeurs suivantes : DPP-4 (0,852); GLP-1 (0,017); SGLT-2 (0,652). Cette approche de calcul d’un indice global qui est ensuite réparti en fonction de la part de marchés évite les distorsions de données dans les taux de croissance en pourcentage qui se produisent inévitablement dans les premières années suivant le lancement. Toutefois, certaines distorsions peuvent se produire sur des marchés plus petits ou lorsque des facteurs administratifs externes (changements de programme) entraînent des changements importants. |
1 $ de la metformine |
Figure 3.10 |
La figure 3.10 répond à la question : combien un payeur a dépensé pour une sous-catégorie pour chaque dollar dépensé pour la metformine en 2017. La metformine a été choisie comme référence pour ce calcul afin de fournir une façon intuitive de comparer les résultats qui illustrent à la fois la croissance du marché et l’évolution des parts de marché. Certaines distorsions peuvent se produire sur des marchés plus petits ou lorsque des facteurs administratifs externes (changements de programme) entraînent des changements importants. Ce calcul suit les étapes décrites ci-dessous et est fondé sur les données du Programme de médicaments de l’Ontario (PMO).
|
Annexe B : Évaluations, recommandations, état des négociations et décisions de remboursement
| Ingrédient médicinal (nom commercial) et fabricant | Évaluation du GCMUH par le CEPMB | Recommandation de l’ACMTS | État de la négociation avec l’APP | Remboursement public |
|---|---|---|---|---|
| DPP-4 | ||||
Sitagliptine (Januvia) Merck Canada Inc. |
Catégorie 3 (amélioration minime ou nulle) |
LCC |
Terminé |
Toutes les provinces sauf C.-B., Yn et SSNA |
Sitagliptine/metformine (Janumet) Merck Canada Inc. |
Catégorie 3 (amélioration minime ou nulle) |
LCC |
Terminé |
Toutes les provinces sauf C.-B., Yn et SSNA |
Saxagliptine (Onglyza) Bristol-Myers Squibb Canada Co. |
Catégorie 3 (amélioration minime ou nulle) |
LCC |
Terminé |
Toutes les provinces sauf Yn et SSNA |
Saxagliptine/metformine (Komboglyze) Bristol-Myers Squibb Canada Co. |
AMN |
LCC |
Propre à la province ou au territoire |
Toutes les provinces sauf Yn et SSNA |
Linagliptine (Trajenta) Boehringer Ingelheim (Canada) Ltd. |
AMN |
LCC |
Terminé en combinaison avec le Jentadueto |
Toutes les provinces sauf Yn et SSNA |
Linagliptine/metformine (Jentadueto) Boehringer Ingelheim (Canada) Ltd. |
AMN |
LCC |
Terminé en combinaison avec le Trajenta* |
Toutes les provinces sauf Yn et SSNA |
Alogliptine (Nesina) Takeda Canada Inc.
|
AMN |
NPI |
Décision de ne pas négocier |
Non inscrit |
Alogliptine/metformine (Kazano) Takeda Canada Inc. |
AMN |
NPI |
Décision de ne pas négocier |
Non inscrit |
| SGLT-2 | ||||
Canagliflozine (Invokana) Janssen Inc. |
AMN |
LCC |
Terminé |
Toutes les provinces sauf C.-B., Yn et SSNA |
Canagliflozine/metformine (Invokamet) Janssen Inc. |
AMN |
LCC |
Fermé, car aucun accord n’a été conclu |
Non inscrit |
Empagliflozine (Jardiance) Boehringer Ingelheim (Canada) Ltd. |
AMN |
LCC |
Terminé** |
Toutes les provinces sauf C.-B., Yn et SSNA |
Empagliflozine/metformine (Synjardy) Boehringer Ingelheim (Canada) Ltd. |
AMN |
LCC |
S.O. |
Non inscrit |
Dapafliflozine (Forxiga) AstraZeneca Canada Inc. |
AMN |
LCC***
|
Terminé |
Toutes les provinces sauf C.-B., Yn et SSNA |
Dapafliflozine/metformine (XigDuo) AstraZeneca Canada Inc. |
AMN |
LCC |
Terminé |
Toutes les provinces sauf C.-B., Yn et SSNA |
| Combinaison de DPP-4 et SGLT-2 approuvée et annulée après la commercialisation au Canada | ||||
Empagliflozine/linagliptine (Glyxambi) *** Boehringer Ingelheim (Canada) Ltd. |
AMN |
Aucun rapport du PCEM disponible |
Non inscrit |
S.O. |
Empagliflozine (Steglatro) Merck Canada Inc. |
AMN |
NPI
|
Conclu sans accord
|
Non inscrit |
| Combinaison de DPP-4 et SGLT-2 approuvée et non commercialisée au Canada | ||||
Dapagliflozine/saxagliptine (Qtern) Boehringer Ingelheim (Canada) Ltd. |
S.O. |
S.O. |
S.O. |
S.O. |
| GLP-1 | ||||
Liraglutide (Victoza) |
AMN |
NPI |
Conclu sans accord |
Non inscrit, restreint au QC |
Exénatide (Byetta) |
AMN |
NPI |
Conclu sans accord |
Non inscrit |
Exénatide (Bydureon) |
AMN |
Non disponible |
S.O. |
Non inscrit |
Dulaglutide (Trulicity) |
AMN |
LCC |
Conclu sans accord
|
Non inscrit, restreint au QC |
Lixisénatide (Adlyxine) |
AMN |
LCC |
Terminé |
Inscrit seulement en ON et SSNA, Nt, T-N.-O. restreint en Alb, Sask, N.‑B. |
Sémaglutide (Ozempic) |
AMN |
LCC |
Terminé |
Inscrit en ON, SSNA, Yn et restreint dans toutes les autres provinces. |
Sémaglutide (Rybelsus) |
Pas encore examiné |
LCC |
Négociation active |
Non inscrit |
| Insuline | ||||
Insuline dégludec (Tresiba) |
Pas examiné |
LCC |
Terminé |
Toutes les provinces, sauf C.-B.
|
Insuline dégludec/liraglutide (Xultophy) |
Pas examiné |
LCC |
Conclu sans accord
|
Non inscrit |
Insuline glargine/lixisénatide (Soliqua) |
Pas examiné |
LCC |
Terminé |
Inscrit uniquement en Ontario et SSNA, restreint en Sask. |
Source : Formulary listings for Public Coverage of Diabetes Medications in Canada: https://www.diabetes.ca/DiabetesCanadaWebsite/media/Advocacy-and-Policy/Provincial%20and%20Territorial%20Formulary%20Chart/PT-formulary-listings_July-2021.pdf
AMN : amélioration minime ou nulle; LCC : liste avec critères ou conditions; NPI : ne pas inscrire.
Le médicament de catégorie 3 est un nouveau DIN d’une forme posologique non comparable d’un médicament existant ou le premier DIN d’une nouvelle entité chimique. Ces DIN présentent un avantage nul, faible ou modéré sur le plan thérapeutique par rapport à des médicaments comparables.
* Cette décision fait suite à une décision antérieure de négocier individuellement par le fédéral, les provinces ou les territoires.
** Recommandation négative pour la soumission la plus récente à utiliser en association avec la metformine et une sulfonylurée.
*** Vendu au Canada, petites ventes pour les patients couverts par un régime d’assurance privé et les personnes payant au comptant.
Sources des données : CEPMB, ACMTS, APP, ICIS.
Détails de la page
- Date de modification :
